Wat is het Sanfilippo syndroom?
Het Sanfilippo syndroom is een aangeboren stofwisselingsziekte waarbij kinderen in toenemende problemen krijgen met bewegen, zien, horen, slapen en nadenken.
Hoe wordt het Sanfilippo syndroom ook wel genoemd?
Het Sanfilippo syndroom is genoemd naar een arts Sanfilippo die dit syndroom beschreven heeft.
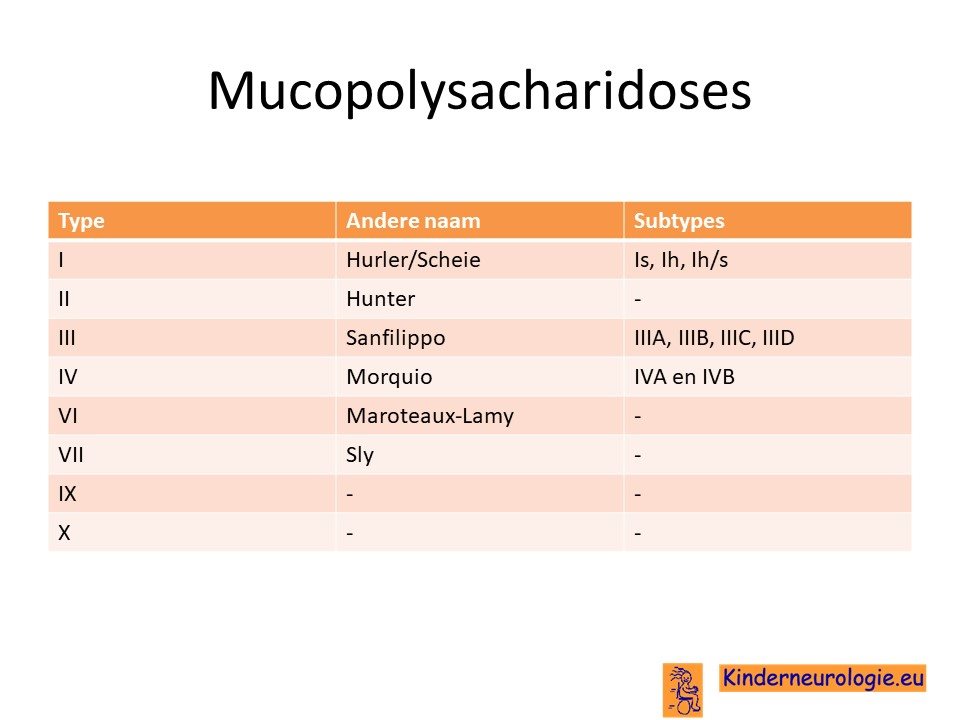
Mucopolysacharidose type III
Het Sanfilippo syndroom wordt ook wel mucopolysacharidose type III genoemd. Het woord mucopolysacharidose verwijst naar complexe suikers die zich opstapelen in de cellen van kinderen met het Sanfilippo syndroom waardoor deze cellen niet goed meer hun werk kunnen doen. Er bestaan verschillende soorten mucopolysacharidose, het Sanfilippo syndroom heeft daarom de toevoeging type III gekregen. Er bestaan verschillende fouten in het DNA die allemaal het Sanfilippo syndroom kunnen veroorzaken. Elke fout heeft zijn eigen letter gekregen. Er bestaan een mucopolysacharidose type IIIA, IIIB, IIIC en IIID, ook wel Sanfilippo syndroom type A, type B, type C en type D genoemd. Het woord mucopolysacharidose wordt afgekort tot de letters MPS.
Heparan sulfatase deficientie syndroom
Een andere naam die soms gebruikt wordt voor Sanfilippo type A is het heparan sulfatase deficientie syndroom. Heparan sulfatase is de naam van een stof waar kinderen met het Sanfilippo syndroom een tekort aan hebben. Het woord deficientie betekent een tekort hebben aan. Heparan sulfatase wordt ook wel sulfamidase genoemd, daarom wordt ook de term sulfamidase deficientie gebruikt. Voor Sanfilippo type B wordt de naam N-acetyl-alpha-glucosaminidase deficientie gebruikt, voor type C Alpha-glucosaminide N-acetyltransferase deficientie en voor type D N-glucosomine sulfatase deficientie.
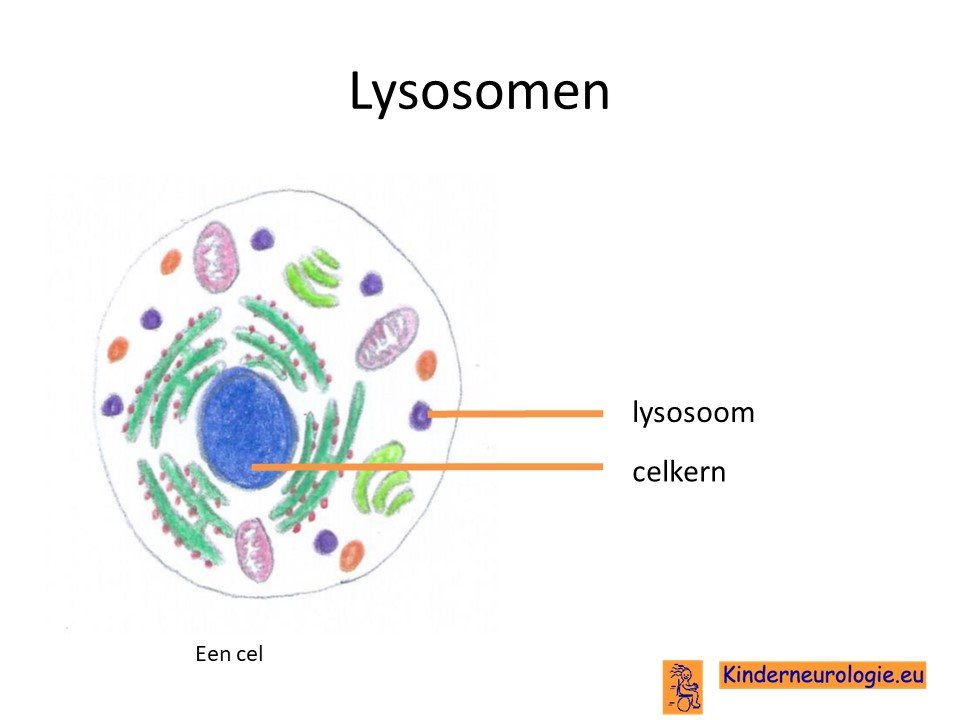
Lysosomale stapelingsziekte
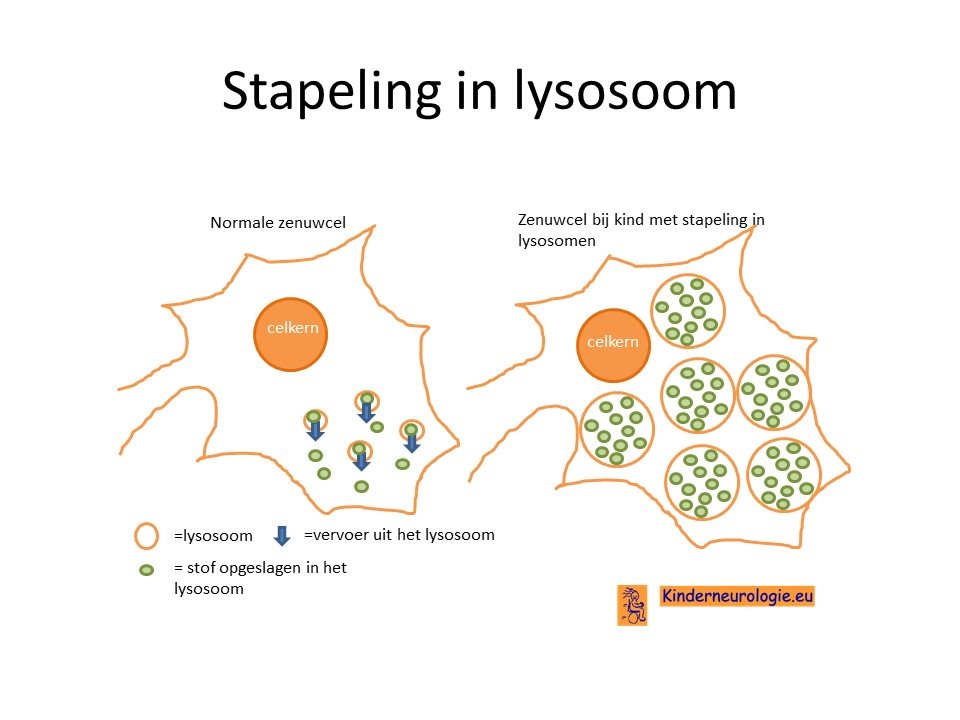
Het Sanfilippo syndroom is een zogenaamde lysosomale stapelingsziekte. Als gevolg van een fout in het DNA kan een bepaalde stof niet verder verwerkt worden. Deze stof stapelt zich op de in de cellen en wel in een speciaal onderdeel van de cellen die lysosomen worden genoemd. Vandaar de naam lysosomale stapelingsziekte.
Er bestaan verschillende lysosomale stapelingsziektes zoals de ziekte van Krabbe, de ziekte van Hurler, de ziekte van Tay-Sachs, de ziekte van Gaucher en nog vele anderen.
Hoe vaak komt het Sanfilippo syndroom voor?
Het Sanfilippo syndroom is een zeldzame ziekte en komt ongeveer bij één op de 50.000-60.000 kinderen voor. In Nederland wordt per jaar gemiddeld bij een tot drie kinderen deze diagnose gesteld. MPS type IIIA is de meest voorkomende vorm van MPS type III.

Bij wie komt het Sanfilippo syndroom voor bij kinderen?
Het syndroom is al voor de geboorte aanwezig, maar vaak duurt het wel enige tijd voordat deze diagnose gesteld wordt. Meestal wordt tussen de leeftijd van twee en zes jaar duidelijk dat het kind zich anders ontwikkelt dan andere kinderen.
Zowel jongens als meisjes kunnen het Sanfilippo syndroom krijgen.
Wat is de oorzaak van het ontstaan van het Sanfilippo syndroom?
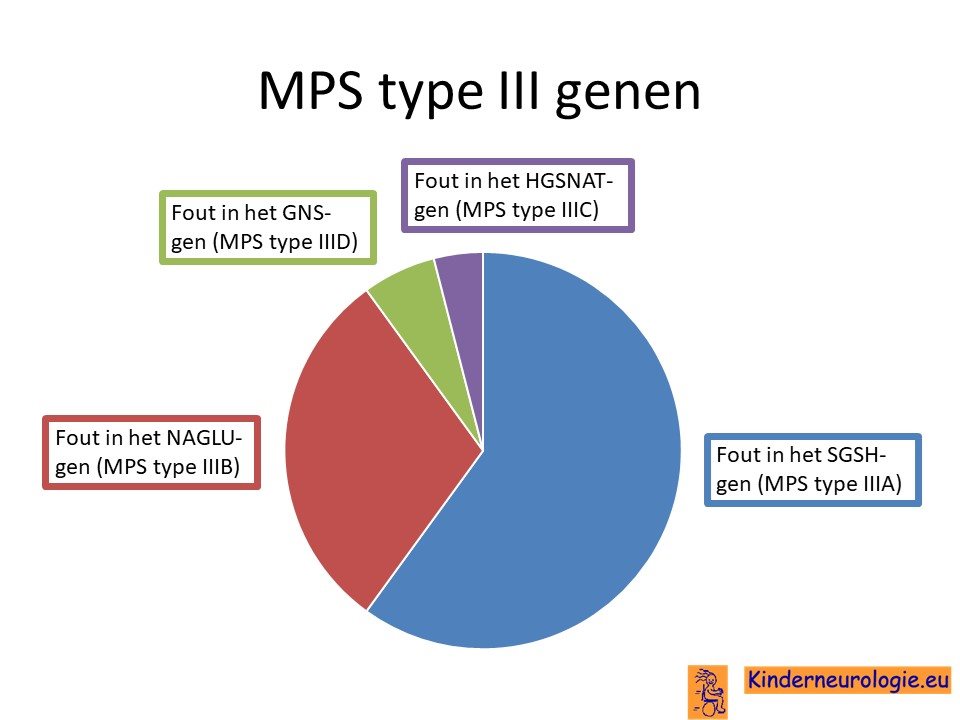
Fout in erfelijk materiaal
Het Sanfilippo syndroom wordt veroorzaakt door een fout in het erfelijk materiaal. Er bestaan vier verschillende fouten in het DNA die allemaal er voor kunnen zorgen dat het Sanfilippo syndroom ontstaat. Het gaat om een fout in het SGSH-gen op chromosoom 17 (MPS type IIIA), een fout in het NAGLU-gen op chromosoom 17 (MPS type IIIB), een fout in het HGSNAT-gen op chromosoom 8 (MPS type IIIC) en een fout in het GNS-gen (MPS type IIID). De fout in het SGSH-gen is de meest voorkomende fout in het DNA.
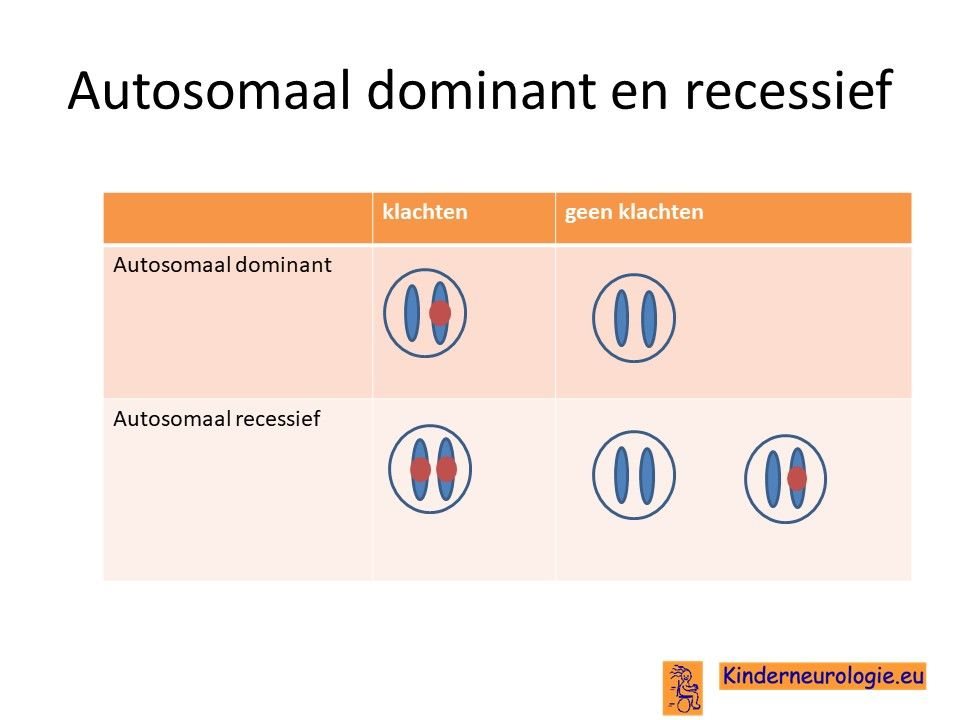
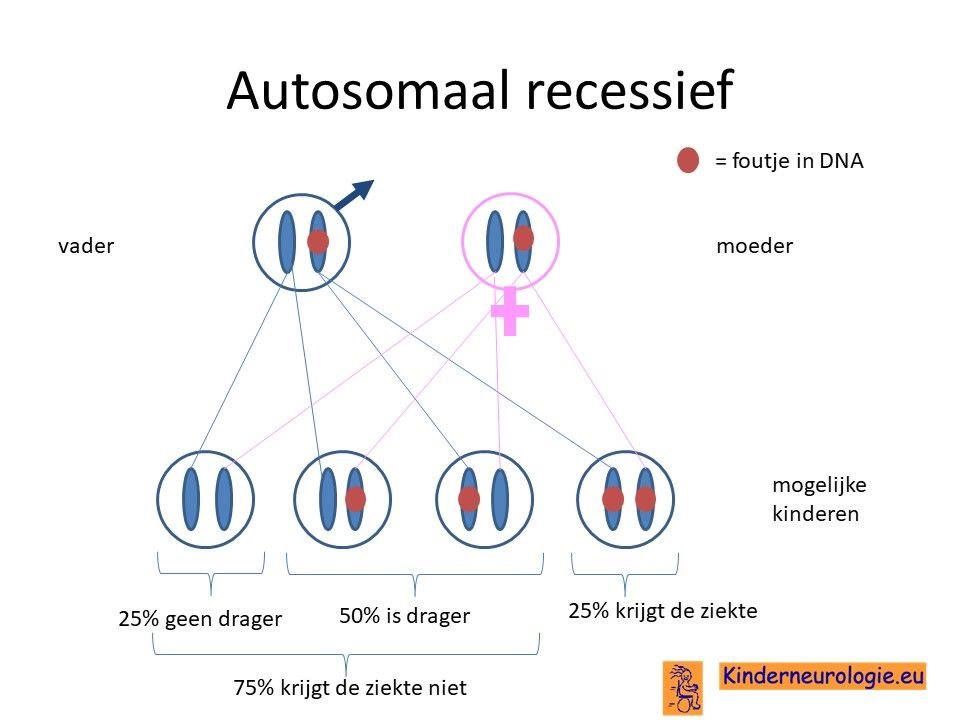
Autosomaal recessief
Het Sanfilippo syndroom erft op zogenaamd autosomaal recessieve manier over. Dat wil zeggen dat een kind pas klachten krijgt wanneer beide chromosomen allebei een fout bevatten op dezelfde plaats in een van de vier genen die het Sanfilippo syndroom kan veroorzaken.
Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op één van de twee chromosomen al voldoende is om een ziekte te krijgen.
Ouders drager
Bij een autosomaal recessieve aandoening zijn beide ouders vaak drager van een fout in een gen die het Sanfilippo syndroom kan veroorzaken. Ze hebben dus een gen met afwijking en een gen zonder afwijking. Omdat ze zelf ook een gen zonder afwijking hebben, hebben de ouders zelf geen klachten.
Wanneer beide ouders drager zijn, dan hebben zij 25 % kans om een kindje te krijgen met het Sanfilippo syndroom. Het Sanfilippo syndroomkomt vaker voor bij ouders die (in de verte) familie van elkaar zijn. De kans dat zij beide drager zijn van een zelfde fout in het DNA is dan groter.

Type fout in het DNA
Het type fout in het DNA bepaalt ook hoeveel en welke klachten een kind zal gaan krijgen. Bepaalde fouten zorgen er voor dat er helemaal geen werkzaam eiwit meer wordt gemaakt, deze fouten hebben de grootste gevolgen voor een kind. Bij ander type fouten wordt er een afwijkend maar nog wel werkzaam eiwit gemaakt of is er minder goed werkzaam eiwit dan gebruikelijk. Deze kinderen zullen minder klachten hebben dan kinderen die helemaal geen werkend eiwit meer hebben. Het is moeilijk om aan de hand van het type fout in het DNA aan te geven, hoe een kind met dit syndroom zich zal ontwikkelen.
Kinderen met p.Arg245His, p.Arg74Cys, p.Gln380Arg, p.Ser66Trp, and p.Val361SerfsTer52 door een fout in het SGSH-gen of p.Arg297Ter, p.Val334Phe en p.Pro521Leu door een fout in het NAGLU-gen hebben een grotere kans op een snel ziektebeloop. Kinderen met p.Ser298Pro door een fout in het SGSH-gen of p.Arg245His, p.Arg74Cys, p.Gln380Arg, p.Ser66Trp, and p.Val361SerfsTer52 door een fout in het NAGLU-gen hebben een grotere kans op een meer geleidelijk ziektebeloop. Van heel veel veranderingen is niet goed te voorspellen wat zij zullen betekenen voor het ziektebeloop.

Ontbreken eiwit
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit niet aangemaakt. Het gaat om de eiwitten heparansulfatase, acyltransferase, NAc glucosaminidase en NAc glucosamine sulphatase. Deze eiwitten (enzymen) spelen een belangrijke rol bij de afbraak van een complex suikermolecuul (een glycosaminoglycaan) wat heparansulfaat wordt genoemd. Dit afbreken gebeurt in een speciaal onderdeel van cellen die lysosoom wordt genoemd. Het afbreken van heparansulfaat lukt bij kinderen met het Sanfilippo syndroom niet goed, waardoor er te veel aan heparansulfaat aanwezig blijft in het lichaam. Heparansulfaat geeft stevigheid aan bindweefsel. Doordat er te veel heparansulfaat is worden deze bindweefsel dikker en stugger dan normaal.
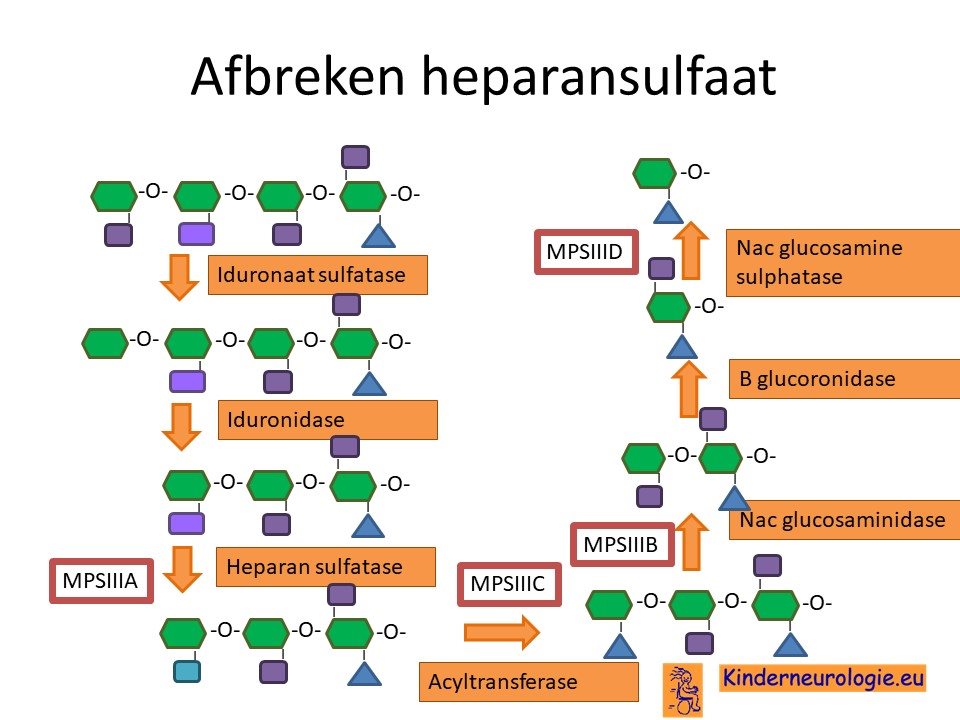
Stapeling suikers
Door het ontbreken van de bovengenoemde eiwitten stapelt het heparansulfaat zich op in de lysosomen van verschillende cellen in het lichaam, vooral in hersencellen, zenuwcellen, maar ook in hartspiercellen, levercellen, miltcellen en botcellen. Deze opstapeling zorgt er voor dat de cellen steeds minder goed hun werk kunnen doen en uiteindelijk gaan afsterven.
Welke klachten hebben kinderen met het Sanfilippo syndroom?
Variatie
Er bestaat een grote variatie in hoeveelheid en ernst van de symptomen tussen verschillende kinderen met het Sanfilippo syndroom. Dit hangt ook sterk samen met de leeftijd waarop de eerste klachten ontstaan. Hoe jonger het kind is, wanneer de eerste klachten beginnen, hoe meer klachten het kind in de regel heeft. Er zijn altijd uitzonderingen op deze regel.

Zwangerschap en bevalling
Meestal zijn er geen bijzonderheden tijdens de zwangerschap of tijdens de bevalling.
Normaal eerste levensjaar
De meest kinderen met het Sanfilippo syndroom ontwikkelen zich in het eerste levensjaar normaal.
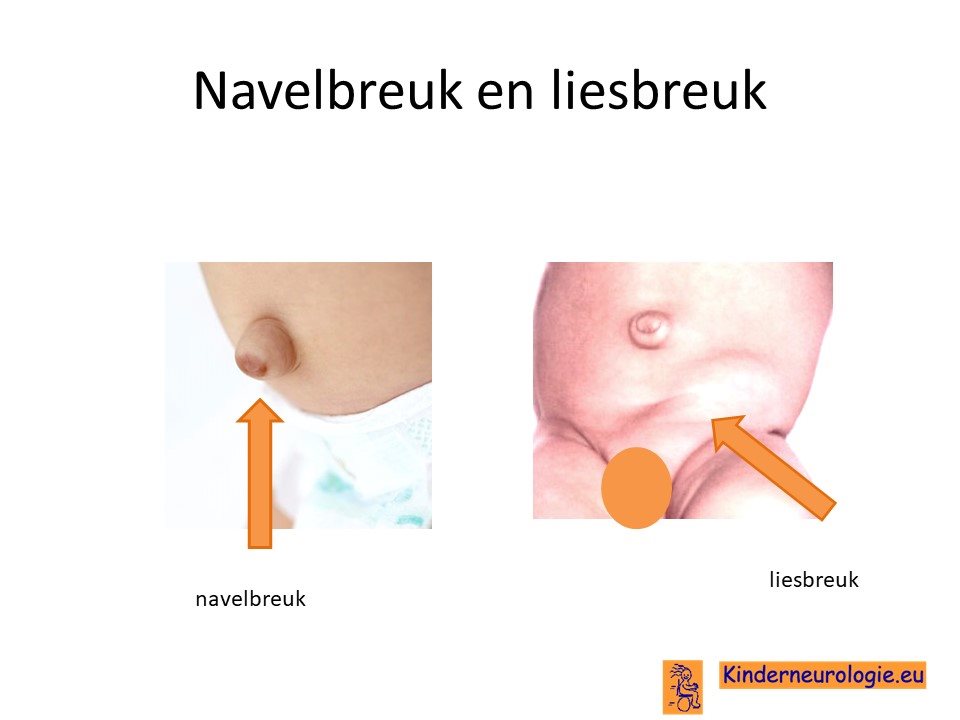
Liesbreuk of navelbreuk
Een deel van de kinderen met het Sanfilippo syndroom heeft een liesbreuk of een navelbreuk. Dit is te zien en te voelen als een bult in de lies of naast de navel. Vaak hebben kinderen hier geen last van, soms zorgt de liesbreuk of navelbreuk voor pijnklachten.
Ontwikkelingsachterstand
Vaak gaat op de peuterleeftijd opvallen dat kinderen met het Sanfilippo syndroom zich langzamer ontwikkelen dan hun leeftijdsgenoten. Het kost kinderen meer moeite om te leren lopen, rennen en fietsen. Ook gaat het leren praten bij kinderen met het Sanfilippo syndroom in een langzamer tempo. Veel kinderen hebben een spraaktaalontwikkelingsachterstand. Voor een klein deel van de kinderen is het helemaal niet haalbaar om te leren praten.
Problemen met leren
Wanneer kinderen naar school toe gaan, valt vaak op dat het voor kinderen met het Sanfilippo syndroom moeilijk is om nieuwe vaardigheden te leren op school. De problemen met leren zijn in het begin nog mild, maar nemen steeds verder toe met het ouder worden. Op een gegeven moment lukt het kinderen niet meer om iets nieuws te leren en zijn kinderen vaardigheden die ze al geleerd hadden ook weer vergeten. Dit wordt ook wel kinderdementie genoemd.
Verandering in gedrag
Naast de problemen met leren, vallen vaak ook verandering in gedrag op. Veel kinderen zijn snel afgeleid en kunnen maar korte tijd bezig zijn met zelf spelen of met een werkje. Vaak reageren keren zonder eerst na te denken, dit wordt impulsief gedrag genoemd. Een deel van de kinderen krijgt de diagnose AD(H)D. Ook valt op dat kinderen steeds minder goed tegen prikkels kunnen en snel boos en geirriteerd raken. Woedeaanvallen met hard schreeuwen komen regelmatig voor. Een deel van de kinderen heeft veel last van angsten of van dwang. Een klein deel van de kinderen krijgt gedragsproblemen die het Kluver Bucy syndroom worden genoemd.

Autistiforme kenmerken
Kinderen met het Sanfilippo syndroom hebben vaker autistiforme kenmerken. Kinderen zijn meer in zich zelf gekeerd en hebben niet zo’n behoefte aan contact met andere mensen. Zij leven in een eigen wereld. Het maken van oogcontact vinden kinderen vaak moeilijk.
Kinderen met autistiforme kenmerken houden vaak van een vaste voorspelbare structuur in de dag. Zij vinden het lastig wanneer hiervan wordt afgeweken. Ook onverwachte gebeurtenissen zijn moeilijk. Kinderen kunnen door onverwachte gebeurtenissen heel boos of juist heel verdrietig worden, omdat ze niet goed weten hoe ze hier mee om moeten gaan.Kinderen met autisme vinden het vaak moeilijk om emoties van andere mensen te kunnen begrijpen en weten niet goed hier op te reageren. Samen spelen en samen plezier hebben is vaak moeilijk voor kinderen met autisme.
Ook hebben kinderen vaak voorkeur voor bepaald speelgoed of een bepaalde hobby waar ze zich heel lang mee kunnen vermaken.

Problemen met slapen
Kinderen met het Sanfilippo krijgen in toenemende mate problemen met slapen. Vaak gaat het in slaap vallen moeilijk. Kinderen kunnen in de nacht regelmatig wakker worden en vallen dan maar moeilijk weer in slaap. Er zijn kinderen die hun dag en nacht ritme helemaal omdraaien en in de nacht wakker zijn en overdag slapen. Bij een deel van de kinderen is er sprake van slaapapneu. Deze kinderen worden vaak wakker met hoofdpijn in de ochtend, ook voelen zij zich niet uitgerust na een nacht slapen. Er kan zowel sprake zijn van een obstructieve apneu als van centrale apneu.

Knik in de ontwikkeling
Met het ouder worden, gaan kinderen vaardigheden die ze al beheersten zoals bijvoorbeeld fietsen of zindelijkheid weer verliezen. Kinderen weten niet meer hoe dit moet. Dit wordt een knik in de ontwikkeling genoemd. Soms begint deze knik in de ontwikkeling rond de leeftijd van 3-4 jaar, maar deze kan ook pas op latere leeftijd beginnen. Naar mate kinderen ouder worden verliezen ze steeds meer vaardigheden die ze al beheersten. Ook het lopen zal steeds moeilijker gaan, tot het moment waarop kinderen niet meer weten hoe ze moeten lopen. Kinderen zullen dan een rolstoel nodig hebben om zich te verplaatsen of om verplaatst te worden. De leeftijd waarop lopen niet meer lukt varieert sterk en ligt meestal tussen de leeftijd van 10 en 25 jaar. Gemiddeld zijn kinderen vanaf de leeftijd van 15 jaar niet meer in staat om te kunnen praten, maar dit is een gemiddelde dus voor sommige kinderen is praten al niet meer haalbaar op jongere leeftijd, terwijl voor anderen dit veel langer mogelijk is.

Spasticiteit
Met het ouder worden krijgen de kinderen een verhoogde spierspanning, met name in de benen, in de mindere mate in de armen. Een te hoge spierspanning wordt spasticiteit genoemd. Hierdoor wordt het bewegen van de armen en benen lastiger. De benen kunnen de neiging krijgen voor elkaar langs te kruizen, waardoor verschonen moeilijk wordt. Aanvallen met plotselinge toename van spierspanning kunnen voorkomen, dit wordt een spasme genoemd. Spasmes komen vooral voor bij vermoeidheid, ziek zijn, schrik of stress.
Epilepsie
Een deel van de kinderen met het Sanfilippo syndroom krijgt last van epilepsieaanvallen. Verschillende soorten aanvallen kunnen voorkomen.
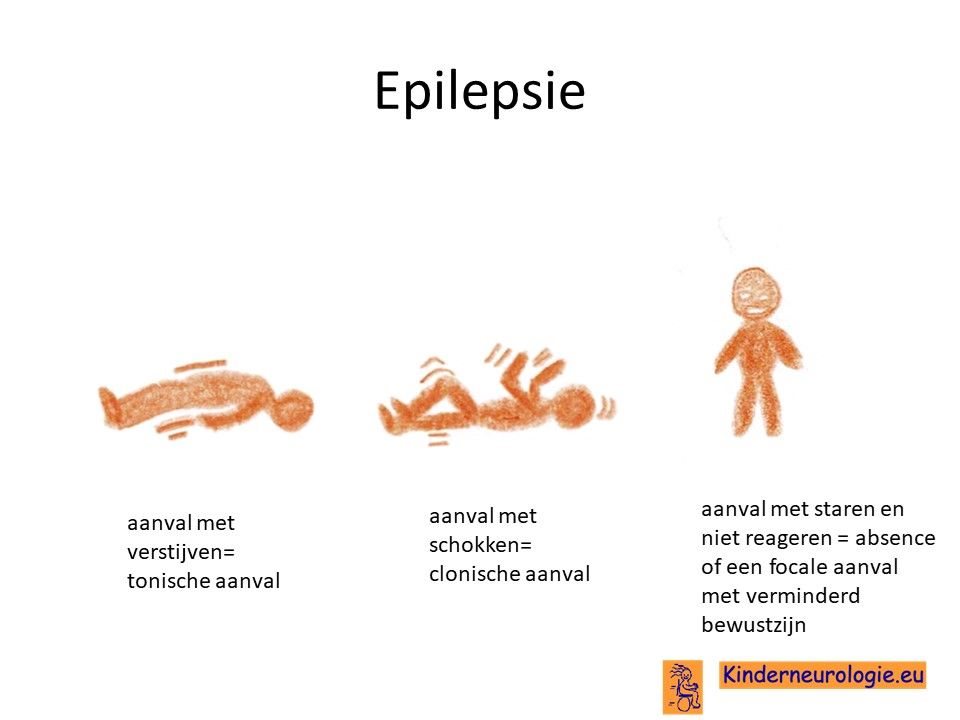
Minder reageren op de omgeving
Geleidelijk aan gaan kinderen met het Sanfilippo syndroom steeds minder reageren op hun omgeving. Ze raken steeds meer in hun eigen wereld en hebben geen mogelijkheden meer om te spelen, te kijken of te reageren op mensen in hun omgeving. Contact maken met kinderen in deze fase wordt steeds moeilijker. Kinderen krijgen ook steeds minder mee wat er in hun omgeving of met hen zelf gebeurt. Op een gegeven moment liggen kinderen alleen nog maar in bed en bewegen kinderen helemaal niet meer.
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak enkele veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar kunnen lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn.Per kind kan verschillen welke uiterlijke kenmerken aanwezig zijn, ook hier geldt dat geen kind alle uiterlijke kenmerken tegelijkertijd zal hebben. Een deel van de kinderen heeft een groot hoofd met een hoog voorhoofd wat iets naar voren toe kan bollen.
Kinderen met het Sanfilippo syndroom krijgen vaak een wat grover uiterlijk, ze zijn niet fijntjes gebouwd. Dit gaat steeds meer opvallen naarmate kinderen ouder worden. De neusvleugels, de lippen en de oren worden dikker waardoor het uiterlijk meer grover wordt. Ook kan de tong dikker worden, waardoor kinderen de tong een eindje uit de mond laten hangen. Ook de huid is vaak dik en stug, waardoor bloedprikken moeilijk kan zijn bij kinderen met deze aandoening.
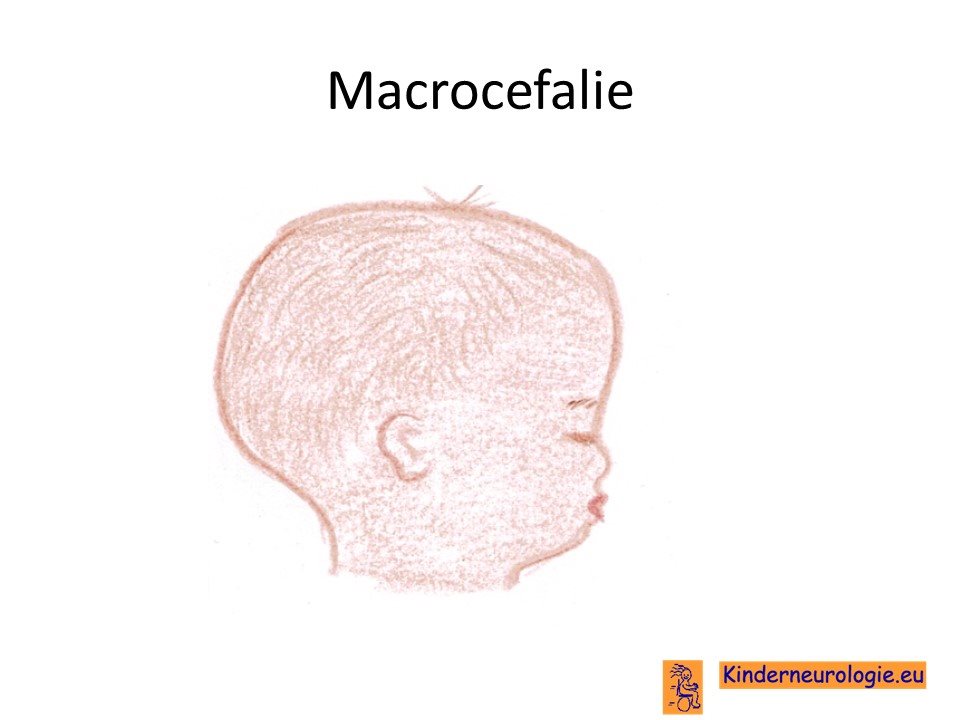
Groot hoofd
Een groot deel van de kinderen heeft een groot en vaak langwerpig hoofd. Een te groot hoofd, wordt macrocefalie genoemd.
Lengte
Kinderen met het Sanfilippo syndroom hebben een normale lengte. Een deel van de kinderen is wat kleiner dan leeftijdsgenoten.
Haargroei
Kinderen met het Sanfilippo syndroom hebben vaak een dikke bos stug haar. De wenkbrauwen bevatten veel haar en de rechter en linker wenkbrauw raken elkaar vaak bijna midden op het hoofd. Ook hebben kinderen op hun armen, benen en romp vaak meer haargroei dan andere mensen in het gezin. Deze toegenomen haargroei wordt hirsutisme genoemd.
Bijholte ontsteking
Kinderen met deze aandoening zijn gevoelig voor het krijgen van een bijholte ontsteking. Dit kan zorgen voor hoofdpijnklachten, chronische verkoudheid of chronisch hoesten.

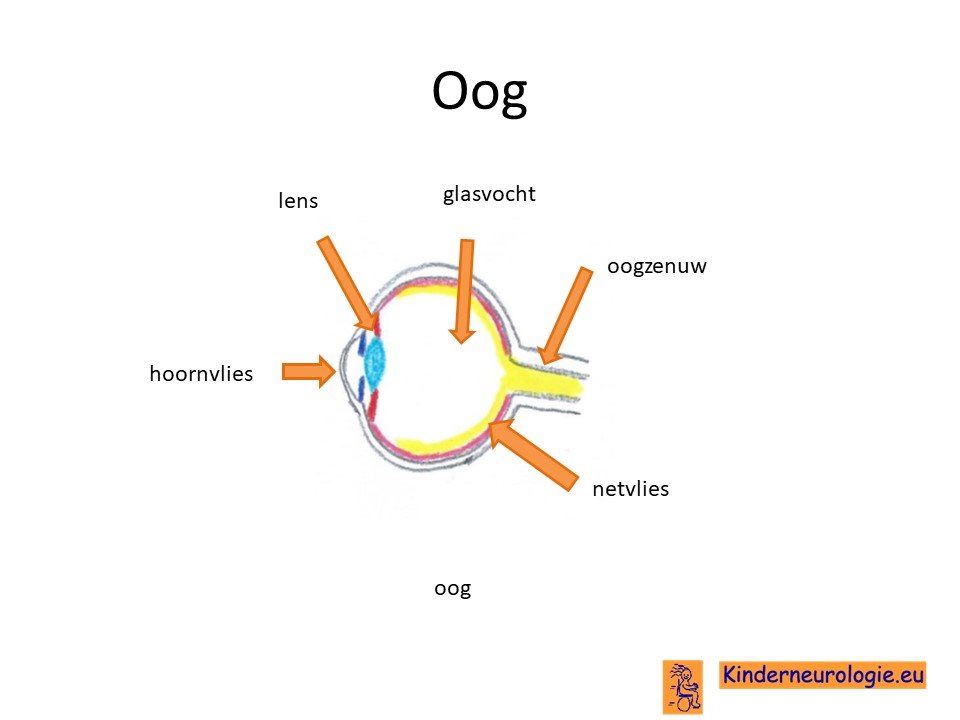
Problemen met zien
Een deel van de kinderen gaat geleidelijk aan slechter zien, omdat de oogzenuw steeds minder goed zijn werk kan doen. Kinderen worden hierdoor slechtziend. Bij andere vormen van mucopolysacharidose kan het hoornvlies troebel worden, maar dit geldt meestal niet voor kinderen met het Sanfilippo syndroom.
Problemen met horen
Kinderen met het Sanfilippo syndroom gaan geleidelijk aan ook steeds slechter horen. Dit kan zowel komen door oorontstekingen als door schade aan het slakkenhuis of de gehoorbeentjes. Kinderen worden slechthorend en kunnen uiteindelijk helemaal doof worden.

Dikke tong
De tong kan geleidelijk aan dikker worden, waardoor deze niet meer goed in de mond past. Kinderen laten de tong een stukje uit de mond hangen. Hierdoor staat de mond open en kunnen kinderen gemakkelijker last hebben van kwijlen.

Kwijlen
Kinderen met dit syndroom hebben gemakkelijk last van kwijlen. Dit komt door het open hangen van de mond, waardoor het speeksel gemakkelijk uit de mond loopt. Dit is namelijk de gemakkelijkste weg voor het speeksel. Ook kunnen kinderen met het ouder worden vergeten om het speeksel door te slikken.
Problemen met slikken
Ook bij het slikken zijn veel verschillende spieren nodig. Met het ouder worden kan het slikken steeds moeizamer gaan. Het slikken gaat langzamer en kost daardoor meer tijd. Kinderen kunnen zich verslikken en daarom moeten hoesten tijdens eten of drinken.Bij verslikken bestaat er een risico dat het eten in de longen terecht komt, waardoor een longontsteking kan ontstaan. Het is dan belangrijk om te overwegen of het zinvol is om kinderen sondevoeding te gaan geven.
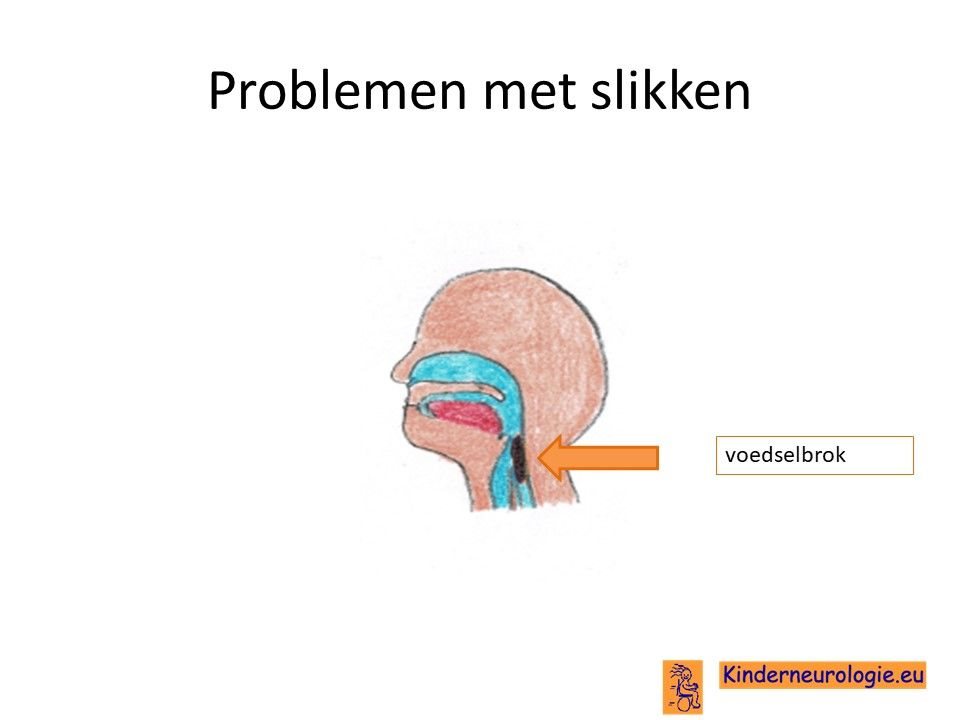
Problemen met kauwen
Kinderen met dit syndroom hebben krijgen in toenemende mate problemen met kauwen. Kinderen hebben het liefst zacht eten waarop ze niet hoeven te kauwen of eten wat in kleine stukjes gesneden is. Kauwen kost kinderen veel tijd. Taai vlees krijgen kinderen met deze aandoening maar moeilijk fijngemalen waardoor kinderen dit liever uitspugen dan doorslikken.

Ondervoeding
Door problemen met kauwen en slikken, kunnen kinderen ongemerkt te weinig voedingsstoffen binnen krijgen en ondervoed raken. Ondervoeding zorgt er voor dat kinderen minder energie hebben, sneller moe zijn en vatbaar zijn voor infecties.
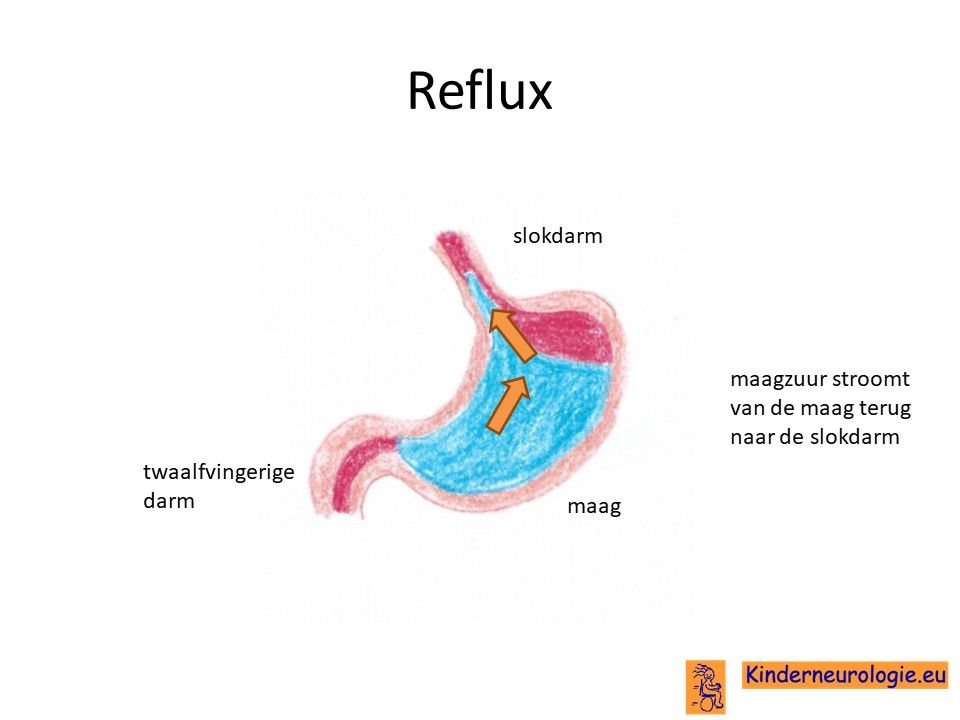
Reflux
Kinderen met dit syndroom hebben vaker last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Hartproblemen
Ook in het hart stapelen de afwijkende suikers zich op. Hierdoor kunnen hartritmestoornissen ontstaan (zoals een AV-blok). Ook kunnen de hartkleppen verdikt raken waardoor de hartklep minder goed kan openen en kan sluiten. Dit kan zorgen voor vermoeidheidsklachten en kortademigheid. De wand tussen de rechter en de linkerkant van het hart kan verdikt raken, net als de hartspier. De meeste kinderen zullen echter geen last hebben van deze hartproblemen.

Longontsteking
Doordat kinderen zich snel verslikken, kan gemakkelijk een longontsteking ontstaan. Kinderen met dit syndroom hebben ook gemakkelijker last van taai slijm. De spierstijfheid maakt dat kinderen moeilijk kunnen ophoesten. Het wordt daarom lastig om een longontsteking te behandelen. Wanneer het al lukt om een longontsteking te behandelen, dan wordt deze vaak snel opgevolgd door een volgende longontsteking. Door deze longontstekingen gaan kinderen in een snel tempo achteruit in hun conditie.
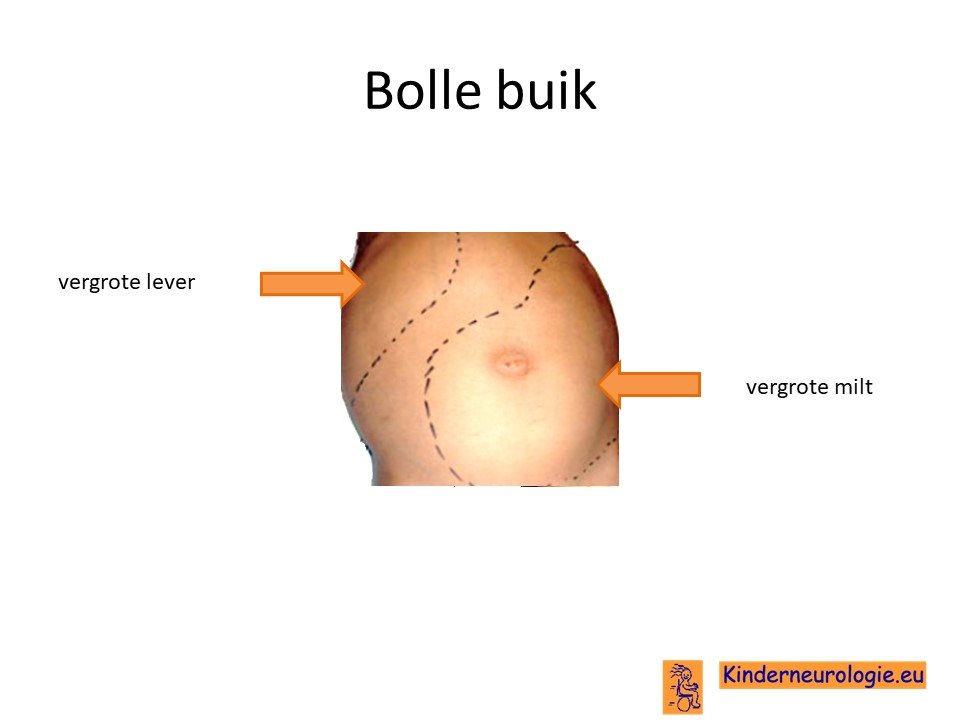
Bolle buik
Een deel van de kinderen krijgt een bolle buik omdat de lever en de milt groter zijn dan gebruikelijk. De lever en de milt blijven bij kinderen met het Sanfilippo syndroom meestal wel goed hun werk doen.
Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met dit syndroom. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen. Dit kan buikpijnklachten geven en zorgen voor een bolle buik. Ook kan de eetlust hierdoor minder worden. Er zijn ook kinderen die bij periodes last hebben van diarree en ongewild ontlastingsverlies.
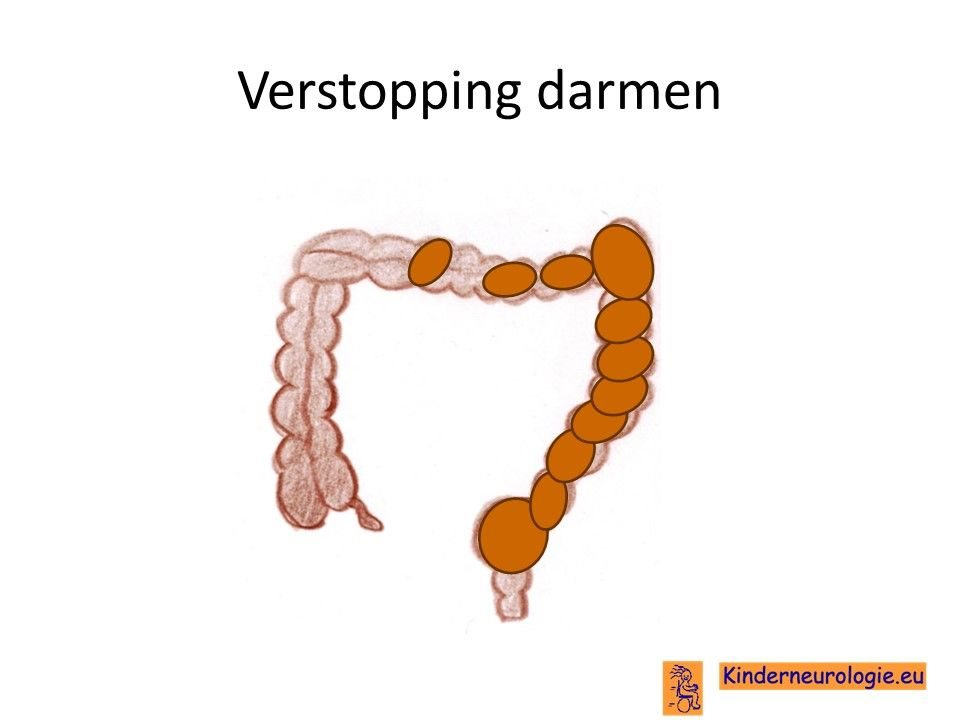
Zindelijkheid
Voor een deel van de kinderen zal het niet haalbaar zijn om zindelijk te leren worden. Een ander deel van de kinderen wordt wel zindelijk, maar verliest deze zindelijkheid met het ouder worden.
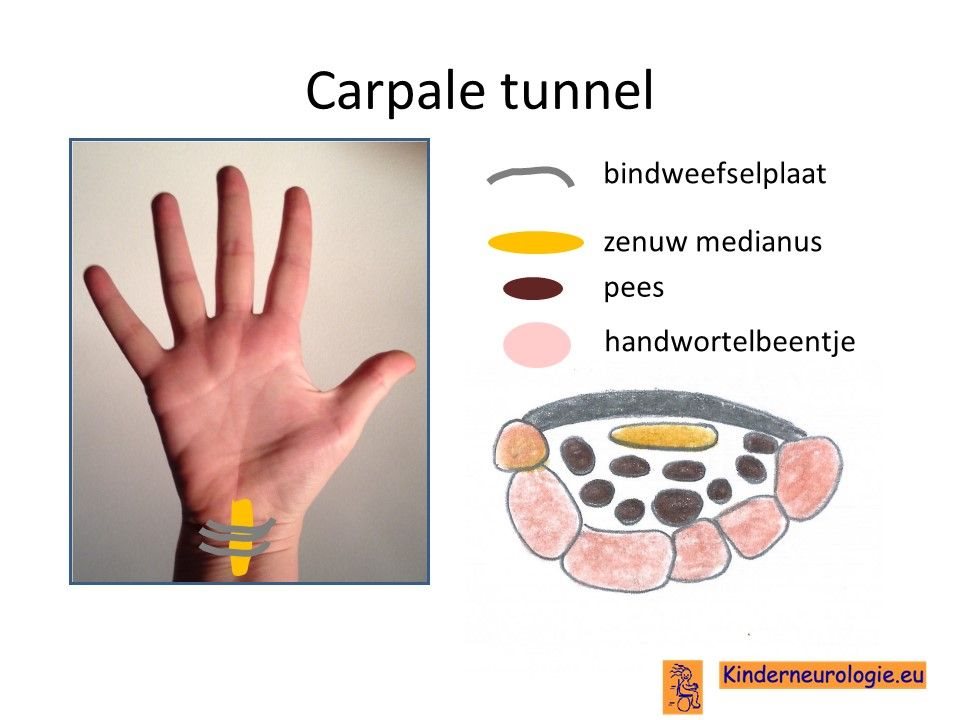
Carpaal tunnel syndroom
Een deel van de kinderen krijgt een zogenaamd carpaal tunnel syndroom (CTS) waarbij een zenuw in de pols bekneld raakt omdat de botten in de pols dikker zijn geworden. Dit kan zorgen voor tintelingen in de vingers en krachtsverlies in de hand. Ook komen trigger vingers vaak voor, de vinger kan dan even niet goed gestrekt worden.
Scoliose
Een deel van de kinderen met dit syndroom krijgt een zijwaartse verkromming van de rug. Dit wordt een scoliose genoemd. Van een milde scoliose zullen kinderen zelf geen last hebben. Toename van de scoliose kan zorgen voor het ontstaan van pijnklachten in de rug en problemen met zitten en staan. Ook kan een toegenomen achterwaartse kromming van de rug ontstaan. Dit wordt een kyfose genoemd.
Heupdysplasie
Heupdysplasie komt vaker voor bij kinderen met dit syndroom. Hierbij is de heupkom niet goed ontwikkeld, waardoor de heupkop gemakkelijker uit de heupkom schiet.
Pijn in de heup
Een deel van de kinderen krijgt last van pijn in de heup, omdat er sprake is van een ziekte van de heupkop. Dit wordt osteonecrose van de femurkop genoemd. Kinderen die nog kunnen lopen, kunnen hierdoor niet meer willen lopen of mank gaan lopen.
Minder sterke botopbouw
Kinderen met dit syndroom hebben grotere kans op een minder goede botopbouw. Dit komt vooral voor bij kinderen die niet in staat zijn om te lopen, bij kinderen die veel binnen zitten en bij kinderen die medicijnen gebruiken (bijvoorbeeld medicijnen die gebruikt worden bij de behandeling van epilepsie). Deze minder sterke botopbouw kan er voor zorgen dat kinderen gemakkelijker een botbreuk oplopen, wanneer zij vallen.
Hoe wordt de diagnose Sanfilippo syndroom gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van kind en ouders waarbij het kind in toenemende mate problemen krijgt en de bevindingen bij onderzoek kan vermoed worden dat er sprake is van stofwisselingsziekte Er bestaan echter veel andere aandoeningen, zowel stofwisselingsziektes zoals mucolipidoses, andere mucopolysacharidoses, multiple sulfatase deficientie als andere type ziektes (zoals het Smith Magenis syndroom), die allemaal soortgelijke klachten kunnen geven. Er zal dus nader onderzoek nodig zijn om de diagnose Sanfilippo syndroom te stellen.
Stofwisselingsonderzoek
Om deze diagnose te stellen zal speciaal stofwisselingsonderzoek nodig zijn. Dit wordt lysosomale diagnostiek genoemd. In de urine kan een afwijkende hoeveelheid glycosaminoglycanen gevonden worden, maar urine onderzoek kan ook helemaal normaal zijn. Een normaal urine onderzoek sluit de diagnose Sanfilippo syndroom dus niet uit. Door middel van bloedonderzoek kan de activiteit van verschillende enzymen (N-sulphoglucosamine sulphohydrolase,alpha-N-acetylglucosaminidase,heparan-alpha-glucosaminide N-acetyltransferase,N-acetylglucosamine-6-sulfatase) gemeten worden. Dit onderzoek kan ook verricht worden op fibroblasten verkregen via een huidbiopt.
DNA-onderzoek
Met behulp van DNA-onderzoek in bloed kan de fout in het DNA worden aangetoond. Tegenwoordig zal de diagnose vaak gesteld worden door middel van een nieuwe genetische techniek (exome sequencing genoemd) zonder dat er specifiek aan gedacht was of naar gezocht is.
MRI-scan
Wanneer kinderen achteruit gaan in hun functioneren, zal een MRI scan van de hersenen gemaakt worden. Op de MRI scan zijn in de beginfase van de ziekte meestal geen afwijkingen zichtbaar. Later kan diep in de hersenen een te witte kleur worden gezien vooral in de zogenaamde witte stof van de hersenen zowel op de T1 als op de T2 gewogen opnames. De witte kleur wordt symmetrisch zowel rechts als links gezien. De hersenen zullen kleiner van volume worden en de hersenholtes groter van volume.
Op de MRI-scan van de wervelkolom kan te zien zijn dat het ruggenmerg minder ruimte heeft in het wervelkanaal waardoor druk op het ruggenmerg kan ontstaan.
Ruggenprik
Wanneer nog onduidelijk is wat er met het kind aan de hand is, kan het nodig zijn om een ruggenprik te doen om de oorzaak van de problemen te achterhalen. Bij kinderen met het Sanfilippo syndroom laat onderzoek van hersenvocht zien dat er te veel eiwit aanwezig is in het hersenvocht. Dit is niet specifiek voor deze aandoening en wordt ook vij veel andere aandoeningen gezien.

EEG
Wanneer in het begin van de ziekte een hersenfilmpje (EEG) wordt gemaakt dan zullen hierop nog geen afwijkingen te zien zijn. Wanneer de eerste klachten ontstaan, dan valt op het EEG op dat de hersenen in een veel trager tempo dan gebruikelijk werken. Op het EEG kunnen epileptiforme afwijkingen te zien zijn. Deze afwijkingen zijn niet specifiek voor het Sanfilippo syndroom en kunnen ook bij veel andere aandoeningen gezien worden.
Polysomnografie
Bij kinderen die ’s nachts veel snurken of telkens kortdurend stoppen met ademhalen (apneus) wordt vaak een polysomnografie verricht. Dit is een onderzoek waarbij gedurende slaap allerlei metingen worden verrichten qua ademhaling, hartslag, bloeddruk, zuurstofgehalte in het bloed, bewegingen van de borstkas en de buikwand en de activiteit van de hersenen. Op die manier kan gekeken worden waarom kinderen ’s nachts tijdelijk stoppen met ademhalen en of dit nadelige gevolgen heeft voor het zuurstofgehalte in het bloed.
Oogarts
Kinderen die achteruitgaan in hun ontwikkeling worden vaak een keer gezien door de oogarts. Soms kan de oogarts aan het oog of aan het netvlies afwijkingen zien die een aanwijzingen geven van welke aandoening er sprake kan zijn. Bij kinderen met het Sanfilippo syndroom wordt meestal gezien dat de oogzenuw dunner is dan gebruikelijk. Ook kan het netvlies het beeld van een retinitis pigmentosa laten zien.
Een VEP-onderzoek kan aantonen dat de hersenen de signalen van de ogen in een veel te langzaam tempo verwerken.

KNO-arts
De KNO-arts kan beoordelen of er sprake is van gehoorverlies.
ECHO hart
Op ECHO onderzoek van het hart kan te zien zijn dat de mitraalklep en de aortaklep dikker is zijn dan gebruikelijk waardoor de kleppen minder goed kunnen sluiten en er bloed door de klep terug kan stromen.
ECHO buik
Door middel van een ECHO van de buik kan beoordeeld worden of de lever en/of de milt vergroot zijn.
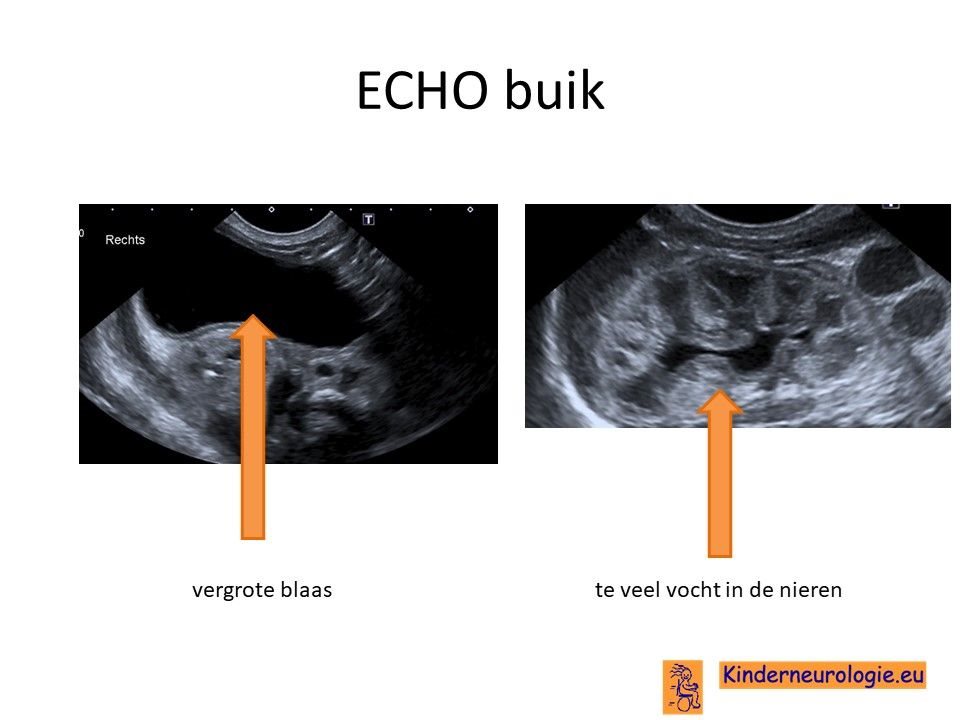
Foto van de botten
Wanneer er om een bepaalde reden een foto van de botten van het skelet wordt gemaakt, kan hierop te zien zijn dat de ribben dikker en groffer zijn dan gebruikelijk. Ook kunnen de wervels een afwijkende vorm hebben waardoor een zijwaartse of achterwaartse verkromming van de rug ontstaat. Een foto van de heupen kan behulpzaam zijn om te beoordelen of er aanwijzingen zijn voor heupdysplasie of voor een afwijking van de heupkop die osteonecrose wordt genoemd.
Dexa-scan
Door middel van een dexa-scan kan de botdichtheid van het bot worden gemeten.
Hoe wordt het Sanfilippo syndroom behandeld?
Geen genezing
Er bestaat geen behandeling die het Sanfilippo syndroom kan genezen. De behandeling is er op gericht om kinderen zo goed mogelijk te ondersteunen in het omgaan met de toenemende klachten als gevolg van het hebben van deze aandoening.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin. Het kind zelf zal hier zelf steeds minder van mee krijgen. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen.

Tijd voor samenzijn
De zorg voor een kind met het Sanfilippo syndroom zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met het syndroom van Sanfilippo, de andere kinderen in het gezin en de ouders onderling.
Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen. De fysiotherapeut kan ook adviezen geven hoe kinderen zo goed mogelijk in een rolstoel of in bed kunnen liggen.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Drinken door een rietje kan helpen om verslikken te voorkomen. Indikken van drinken kan soms ook helpen om verslikken in drinken te voorkomen, soms werkt het ook juist averechts. Ook is de houding waarin kinderen eten en drinken belangrijk om verslikken zo veel mogelijk te voorkomen.
Wanneer praten moeilijk wordt, kan communicatie ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken zonder woorden te gebruiken. Helaas gaan deze kinderen ook in hun denkvermogen en zichtvermogen achteruit zodat het wel steeds moeilijker wordt om ook op deze manier te communiceren.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen waarmee het kind kan spelen. Veel kinderen kunnen nog lang genieten van rustig knuffelen en zacht aanraken, anderen genieten veel van zachte muziek.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel of een speciale matras in bed.
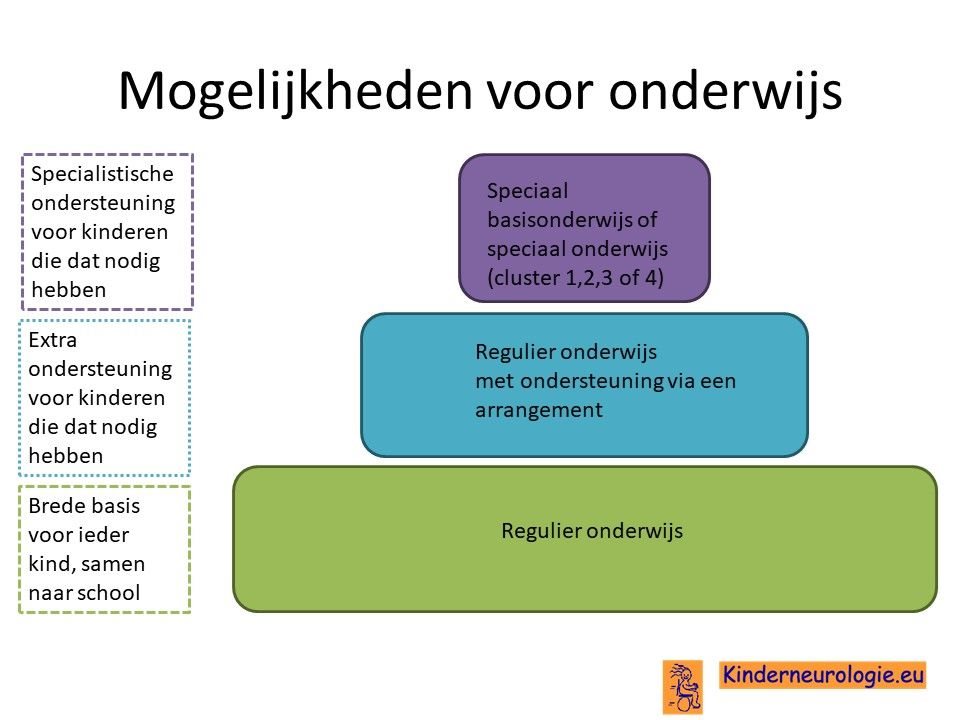
Voor kinderen met de juveniele vorm is het mogelijk om via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen zolang dit mogelijk is.
School
Kinderen met het Sanfilippo krijgen in toenemende mate problemen met leren. Toch zullen de meeste kinderen zo lang mogelijk naar school toe willen blijven gaan en willen blijven leren. Het is belangrijk dat er een aangepast onderwijsprogramma komt, gericht op die activiteiten waar het kind plezier aan beleefd. De school kan ondersteuning vragen via een arrangement. Een deel van de kinderen gaat naar het speciaal onderwijs toe van cluster 3 of cluster 4, waar de klassen kleiner zijn en er meer begeleiding en ondersteuning geboden kan worden. Het LWOE kan leerkrachten adviezen geven hoe kinderen met epilepsie op school het beste begeleid kunnen worden.
VISIO/Bartimeus
VISIO en Bartimeus zijn instellingen die kinderen en volwassenen die slechtziend of blind zijn begeleiden. Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden. Het is mogelijk om brailletraining en mobiliteitstraining te volgen, al is dit voor kinderen met het Sanfilippo syndroom veel moeilijker om aan te leren vanwege de problemen met leren en de problemen met bewegen.

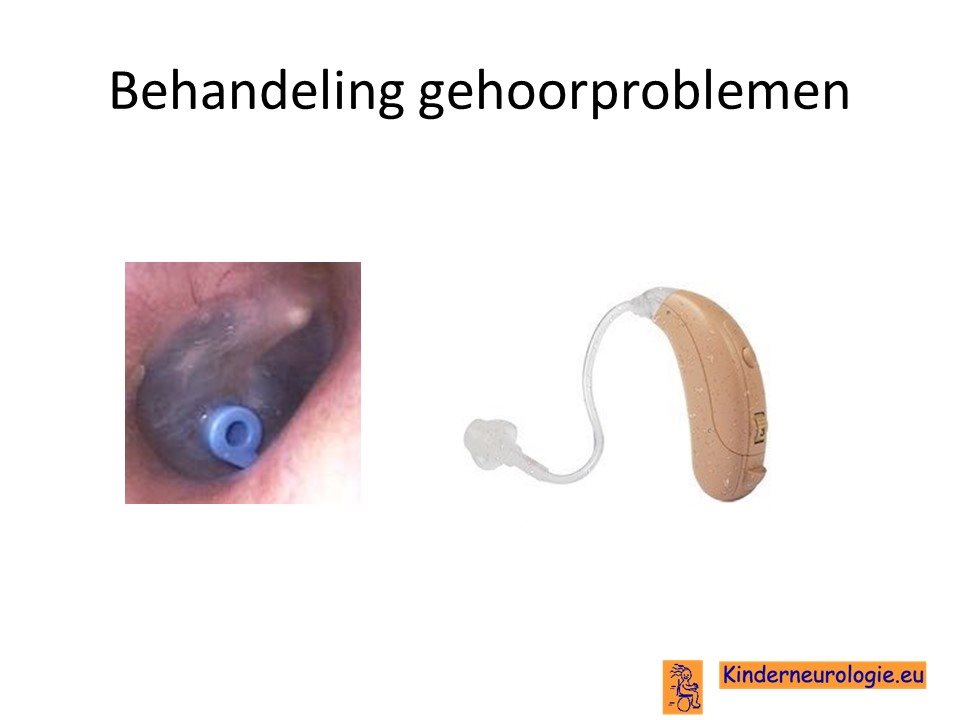
Problemen met horen
Bij kinderen met frequente middenoorinfecties kunnen buisjes nodig zijn om nieuwe middenoorontstekingen te voorkomen. Ook kan de KNO-arts de amandelen verwijderen bij kinderen die ’s nachts problemen hebben met ademhalen.
Een gehoorapparaat kan behulpzaam zijn, wanneer kinderen slechter horen
Diëtiste
Een diëtiste kan berekenen hoeveel calorieën en voedingsstoffen een kind nodig en adviezen geven over voeding of sondevoeding om aan deze behoefte te voldoen. Ook kan de diëtiste adviezen geven over het klaarmaken van het eten, zodat kinderen zolang dit veilig kan kunnen genieten van zelfstandig eten.

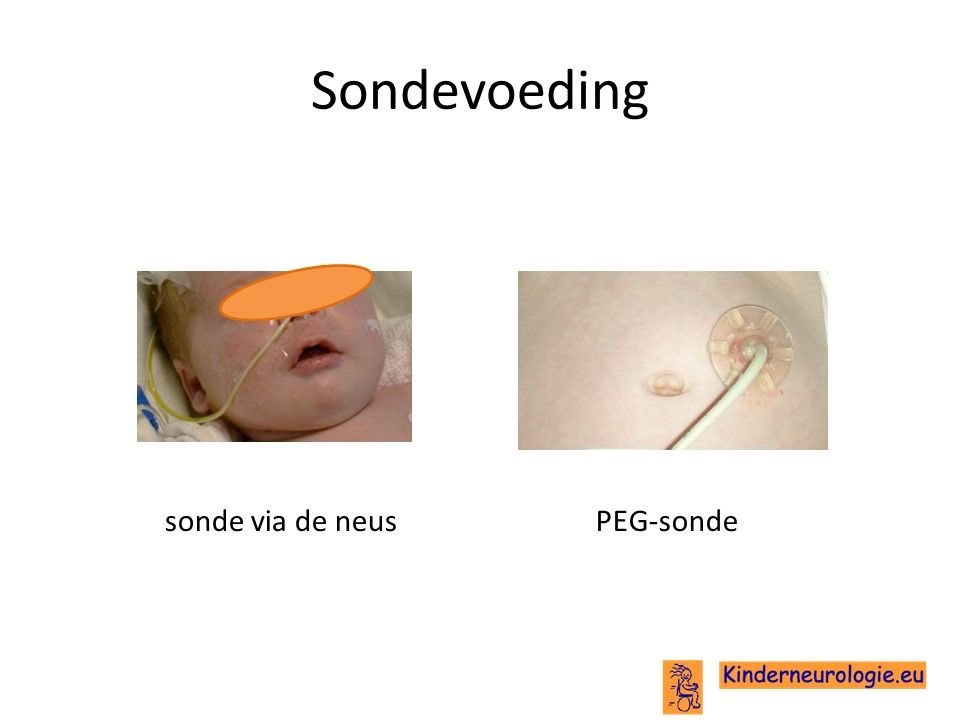
Sondevoeding
Wanneer slikken niet meer veilig verloopt, zal moeten worden besloten of het kind sondevoeding gaat krijgen. Sondevoeding wordt in eerste instantie via een neussonde gegeven. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Deze operatie kan alleen uitgevoerd worden als kinderen nog in een redelijke lichamelijke conditie zijn.
Tandarts
Kinderen met dit syndroom worden vaak extra gecontroleerd een speciale tandarts die zich gespecialiseerd hebben in de tandheelkundige zorg van kinderen met een ontwikkelingsachterstand omdat dit vaak speciale aanpak en extra tijd vraagt. De tandarts bekijkt of een fluor behandeling nodig is om gaatjes in de tanden en kiezen te voorkomen. Een mondhygiëniste kan adviezen geven hoe de mondverzorging het beste kan verlopen.

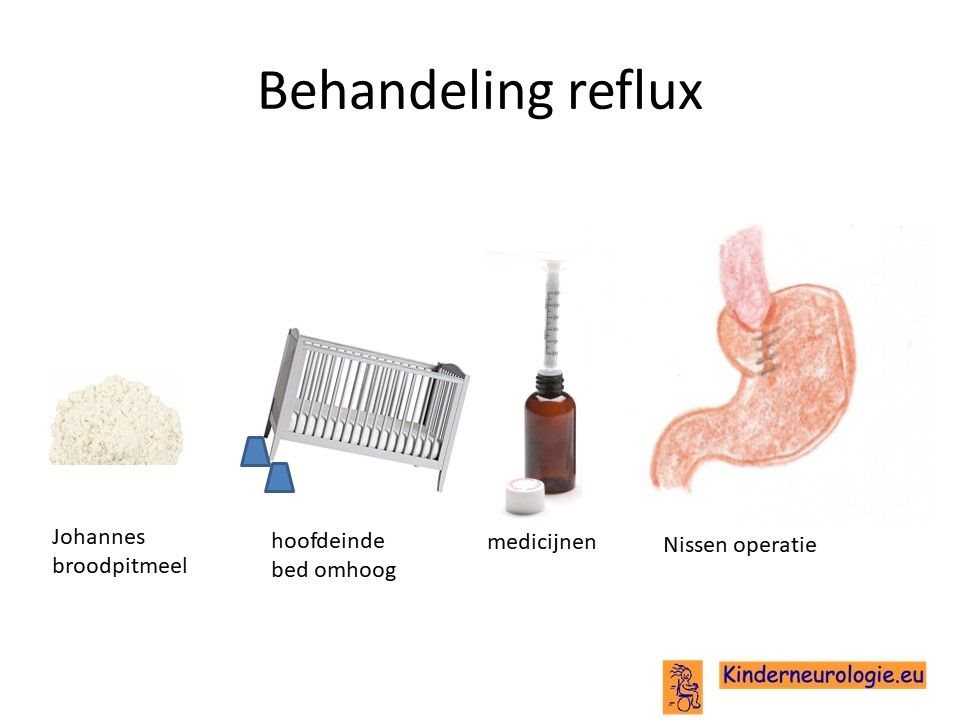
Reflux
Door een lage spierspanning of later juist door een hoge spierspanning kan de zure maaginhoud terugstromen naar de slokdarm, keel of mond wat vervelend is voor kinderen. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine, omeprazol en esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Het zal van de conditie van het kind afhangen of een dergelijke operatie een zinvolle behandeloptie is.
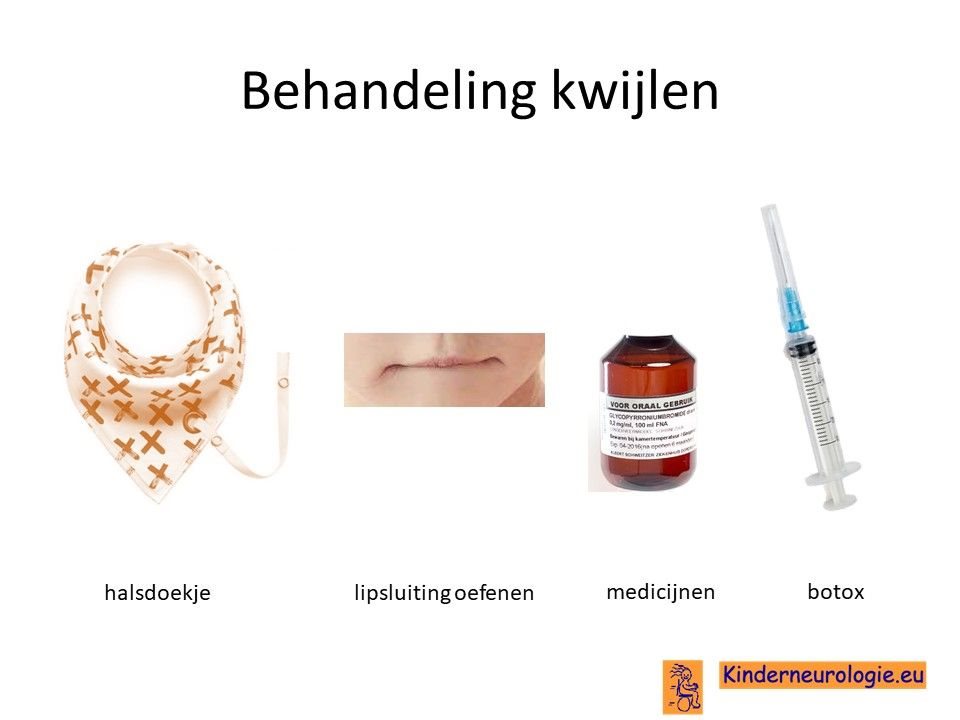
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms wordt gekozen voor het medicijn trihexyfenidyl omdat dit zowel spasticiteit/dystonie als kwijlen kan verminderen.
Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen.
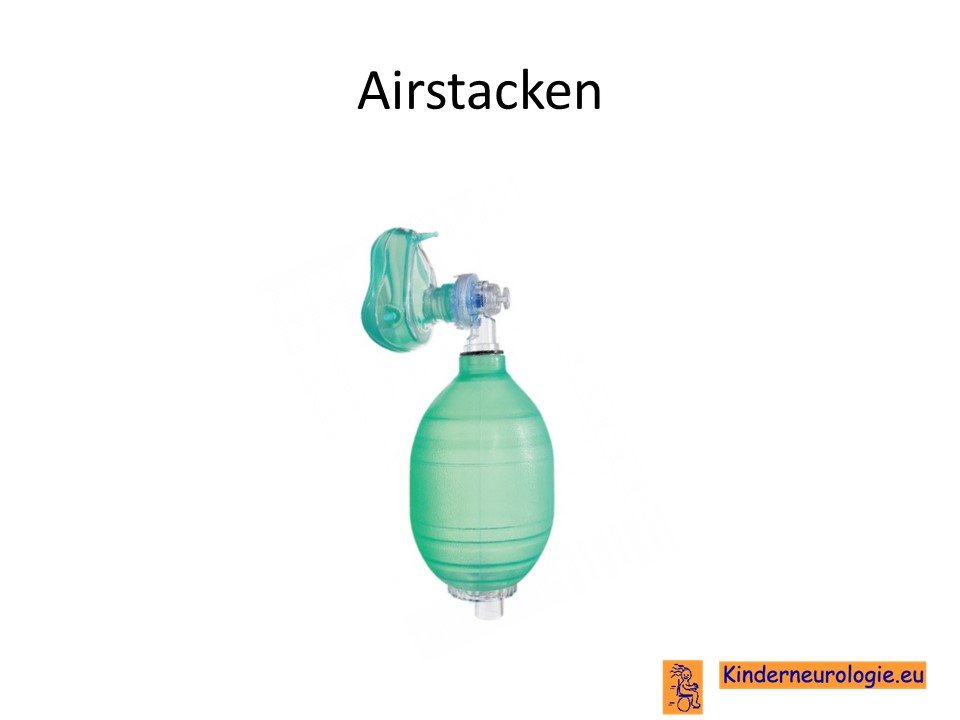
Airstacken
Airstacken is een techniek die kan helpen om slijm beter te kunnen ophoesten. Door middel van een ballon wordt extra lucht in de longen geblazen. Wanneer deze extra lucht wordt uitgeademd komt hopelijk hiermee ook het slijm mee naar buiten toe. Ook kunnen kinderen baat hebben bij een PEP-masker. Vernevelen met zoutoplossing kan helpen om taai slijm minder taai te maken.
Behandeling hartproblemen
De kindercardioloog kan medicijnen voorschrijven die de pompfunctie van het hart ondersteunen. Ook kunnen medicijnen nodig zijn die hartritmestoornissen voorkomen. Meestal zijn de hartafwijkingen bij kinderen met het Sanfilippo syndroom mild en zal geen behandeling nodig zijn. Bij bepaalde hartafwijkingen kunnen preventieve antibiotica nodig zijn wanneer een kind een behandeling van een tandarts of een operatie moet ondergaan. Dit worden profylactische antibiotica genoemd.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

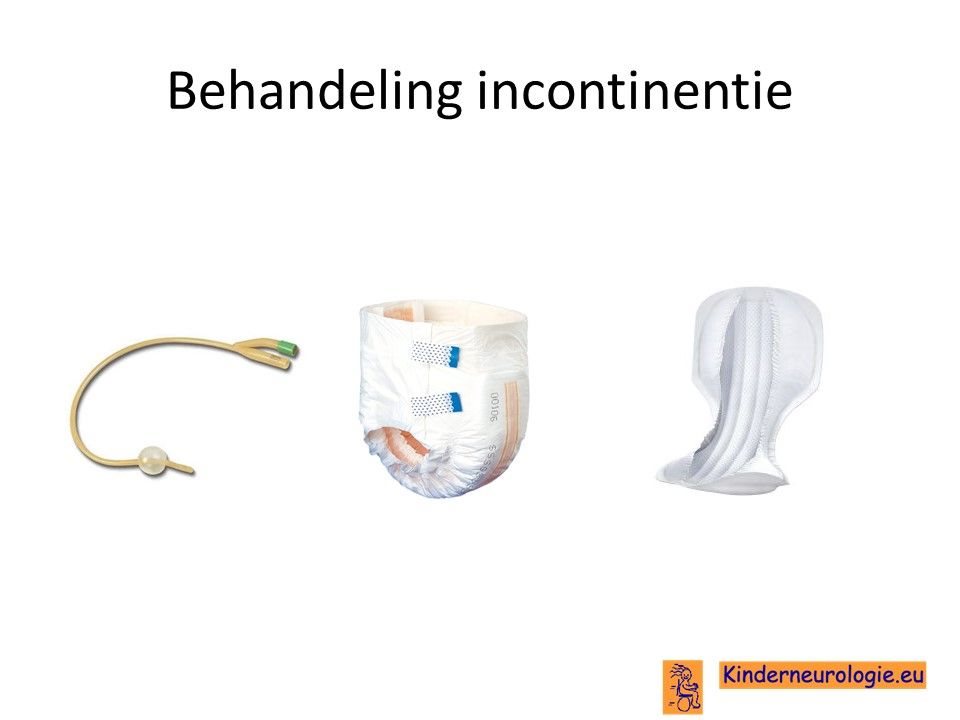
Behandeling incontinentie
Ook voor incontinentie als gevolg van een spastische blaas bestaan medicijnen die er voor zorgen dat de spieren van de blaas minder spastisch reageren. Een veel gebruikt medicijn is oxybutinine (Dridase®). Deze medicijnen worden vaak door een uroloog voorgeschreven. Wanneer leeg plassen niet goed lukt kan het medicijn distigmine (Ubretid®) helpen om beter leeg te kunnen plassen. Een goede houding op het toilet en de tijd nemen om te plassen helpen ook om beter leeg te kunnen plassen. Wanneer de blaas met deze maatregelen niet voldoende leeggeplast kan worden, zal de blaas regelmatig leeg gemaakt worden met behulp van een catheter. Bij kleine kinderen zullen de ouders dit moeten doen, grotere kinderen kunnen leren zich zelf te catheriseren.
Bij kinderen waarbij regelmatig urine achterblijft in de blaas bestaat een vergrote kans op een urineweginfectie. Wanneer dit het geval is, kan dagelijks een lage dosis antibiotica om deze infecties te voorkomen.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Vaccinatie
Kinderen die vatbaar zijn voor luchtweginfecties kunnen baat hebben bij de griepprik en/of een vaccinatie tegen pneumokokken.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet en vertonen kinderen juist druk gedrag na geven van deze medicatie.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®). Wanneer deze medicijnen niet helpen worden ook wel medicijnen met meer bijwerkingen zoals fenobarbital en fenytoïne gebruikt.
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Problemen met slapen
Een vast ritueel voor het slapen gaan en een vast ritme van slapen en opstaan, helpt kinderen om zo goed mogelijk te kunnen slapen. Rustige muziek of een voetmassage kan kinderen helpen om gemakkelijker in slaap te vallen. Sommige kinderen hebben baat bij een verzwaringsdeken om goed in slaap te kunnen vallen.
Wanneer inslapen erg moeilijk is kan het medicijn melatonine helpen om het inslapen beter te laten verlopen. Ook kan dit zorgen voor een algeheel beter slaappatroon gedurende de hele nacht. Er bestaat inmiddels ook een langwerkende vorm van melatonine die meerwaarde kan hebben wanneer kinderen in de nacht meerdere malen wakker worden.
Later in het ziektebeloop worden vaak slaapmiddelen zoals clonazepam, chloralhydrat, clonidine pregabaline of zolpidem gebruikt omdat melatonine dan vaak onvoldoende effect heeft. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.

Behandeling OSAS
De eerste stap in de behandeling van slaapapneu is vaak het verwijderend van de keel en/of neusamandelen door de KNO-arts. Op deze manier ontstaat er meer ruimte in de keel, waardoor de slaapapneu kan verdwijnen. Wanneer slaapapneu ondanks verwijderen van de keel-en/of neusamandelen nog blijft bestaan kan het nodig zijn om tijdens de slaap een CPAP behandeling te geven. Via een kapje wordt lucht onder druk in de longen geblazen. De druk van de lucht zorgt er voor dat de luchtpijp open blijft en niet kan samenvallen.

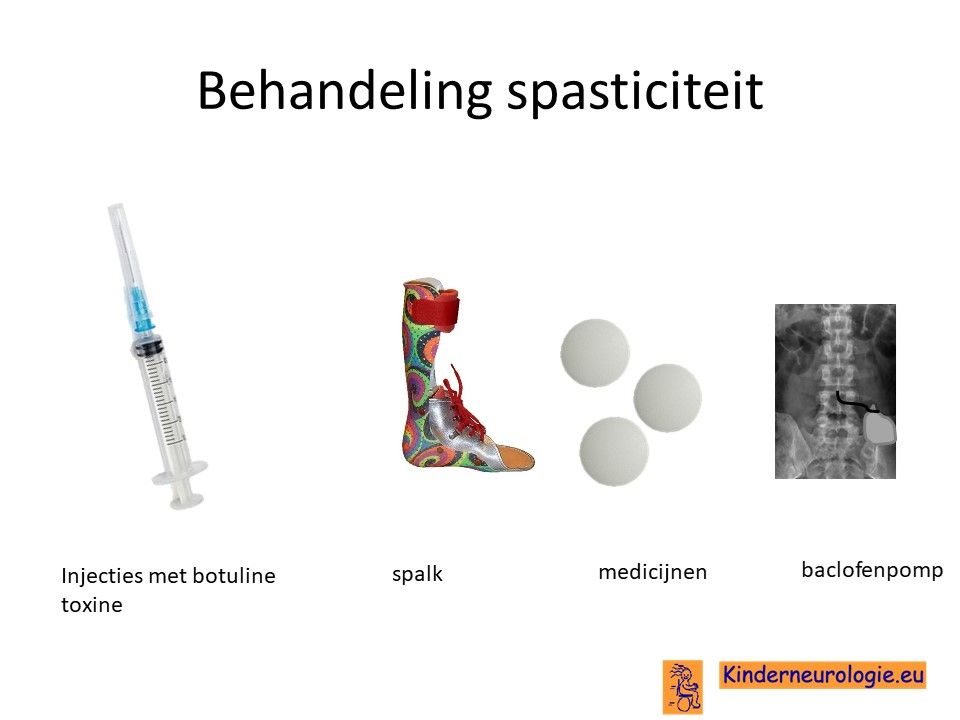
Spasticiteit
Er bestaan verschillende medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen.
Naast baclofen en botuline toxine injecties kunnen ook andere medicijnen gebruikt worden, die spierspanning kunnen verlagen zoals trihexyfenidyl (artane ®) of clonazepam.
Deze medicijnen kunnen ook afwijkende standen van een arm of been (dystonie) verminderen.

Orthopedagoog
Een orthopedagoog kan adviezen geven hoe ouders hun kinderen kunnen helpen bij frustratie, boosheid en driftbuien. Het zorgen voor andere manieren van communiceren dan praten (plaatjes, gebaren, spraakcomputer) kan helpen om frustratie te verminderen. Ook door middel van spel of tekenen kunnen kinderen leren hun emoties te uiten (speltherapie). Er bestaan speciale manier van aanpak zoals de ABA-methode (aplied behaviour analysis) en de triple C-methode (client, coach en competentie) die kijken hoe kinderen met autisme of een verstandelijke beperking het beste benaderd of ondersteund kunnen worden zodat zij gedrag kunnen laten zien die een positieve ervaring oplevert voor iedereen.
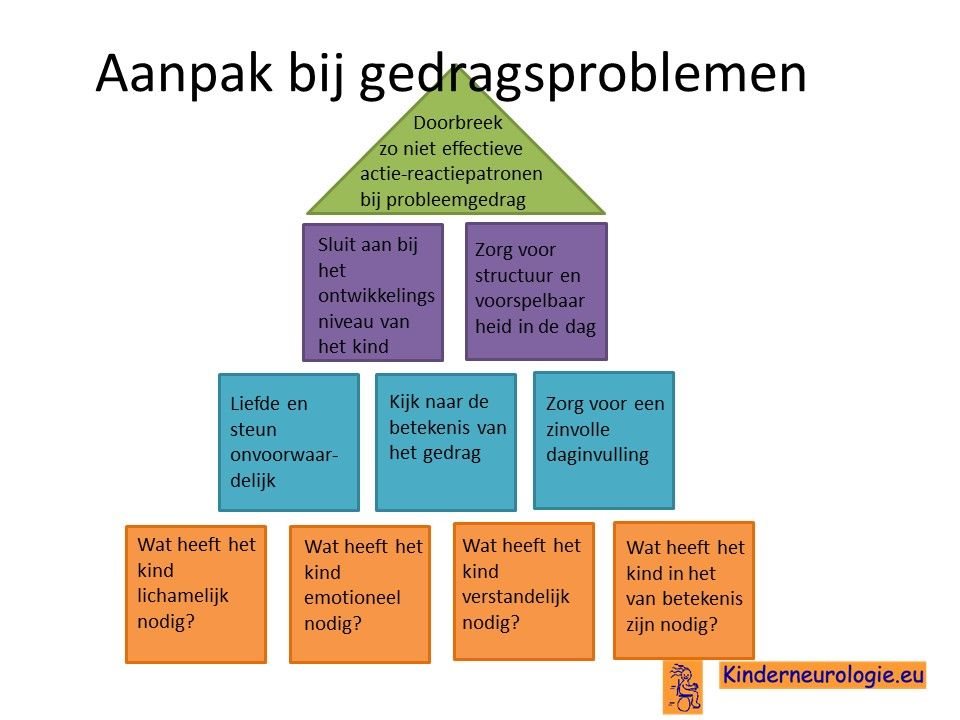
Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan advies geven hoe om te gaan met gedragsproblemen zoals ADHD, angst of autisme. Soms is het nodig om gedragsregulerende medicatie zoals methylfenidaat voor ADHD of risperidon voor prikkelovergevoeligheid te geven. Kinderen die heel prikkelbaar of angstig zijn kunnen baat hebben bij rustgevende medicijnen zoals lorazepam of aripiprazol. Per kind zullen de voordelen van medicijnen moeten worden afgewogen tegen de nadelen ervan. Wanneer uw kind het lastig vindt om medicijnen in te nemen, vindt u hier tips voor innemen medicijnen.
Verbeteren botdichtheid
Dagelijks bewegen tijdens daglicht helpt om de botdichtheid te verbeteren. Ook is het belangrijk om voldoende calciumhoudende produkten te eten en gezonde vetten om zelf voldoende vitamine D aan te maken. Wanneer dit niet voldoende is wordt geadviseerd omdagelijks 400IE vitamine D te geven onder de leeftijd van 12 jaar en 800 IE boven de leeftijd van 12 jaar en 500 mg calcium. Soms is het nodig om zogenaamde bisfosfonaten te geven om de botdichtheid te verbeteren.

Liever geen heupoperatie
De meeste orthopeden zijn terughoudend met een operatie aan de heup bij kinderen met het Sanfilippo syndroom, omdat er na een operatie een grote kans bestaat op het krijgen van een osteonecrose van de heupkop en zelfs het inzakken van de heupkop.
Let op met narcose
Het inbrengen van een beademingsbuis bij kinderen met het Sanfilippo syndroom kan lastiger zijn vanwege de grote tong en/of grote amandelen. Het is belangrijk dat de anaesthesist die de beademingsbuis gaat inbrengen weet dat dit moeizamer kan gaan bij kinderen met het Sanfilippo syndroom en ervaring heeft met beademen van kinderen met een neurologische ziekte.

Onderzoek
Er wordt onderzoek gedaan naar nieuwe behandelingen die het verloop van het Sanfilippo syndroom kunnen beïnvloeden. Bij andere lysosomale stapelingsziektes is het gelukt om het te kort aan het ontbrekende eiwit aan te vullen. Dit wordt enzymvervangende behandeling genoemd. Voor het Sanfilippo syndroom bestaat zo’n behandeling nog niet. Er wordt wel onderzoek gedaan naar enzymvervangende behandeling door middel van toedienen van dit eiwit in het vocht wat rondom de hersenen en het ruggenmerg stroomt voor kinderen met MPS type IIIA, maar de resultaten daarvan vallen tot nu toe tegen. Ook stamceltherapie en substraat reductie therapie bleken onvoldoende effect te hebben.
Ook wordt gekeken naar mogelijkheden om het de fout in het erfelijk materiaal te veranderen (gentherapie) of naar behandelingen die het nog aanwezige eiwit kunnen stimuleren in hun werking (chaperone therapie).
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

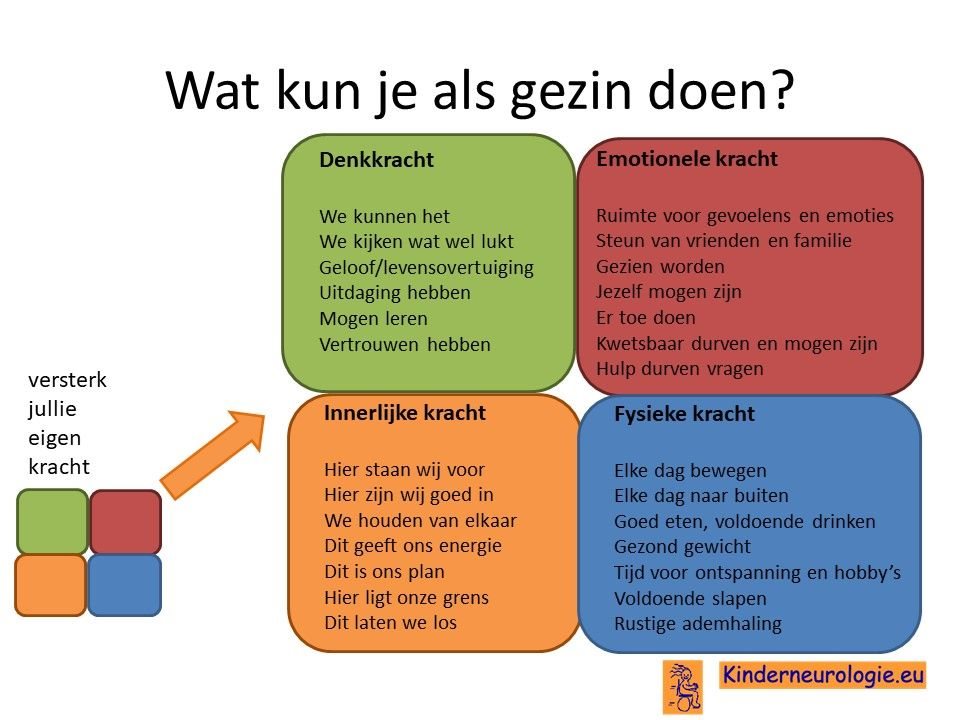
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Thuiszorg
De zorg voor kinderen met het Sanfilippo syndroom zal steeds meer gaan vragen van ouders en andere familieleden omdat kinderen steeds minder zelf zullen kunnen. De thuiszorg kan ouders helpen bij het uitvoeren van deze zorg. Het helpt vaak om in een vroeg stadium van de ziekte al contact te hebben met de thuiszorg zodat deze een team van mensen kunnen vormen die de hulp in de toekomst kunnen gaan bieden. Er bestaat gespecialiseerde kinderthuiszorg met kinderverpleegkundigen die ervaring hebben met de zorg voor ernstig zieke kinderen.
Begeleiding
Een maatschappelijk werkende of psycholoog kan ouders en andere kinderen in het gezin begeleiding geven hoe om te gaan met het nieuws dat hun kind deze ernstige aandoening heeft. Samen met hen kunnen ouders kijken welke manier van begeleiden van hun kind met deze ernstige ziekte het beste bij de ouders past. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het Sanfilippo syndroom. Ook is lotgenotencontact mogelijk via de vereniging voor volwassen en kinderen met een stofwisselingsziekte.
Laatste levensfase
Helaas is het Sanfilippo syndroom een aandoening waaraan kinderen kunnen komen te overlijden. Veel ouders vinden dit spannend en proberen hier zo min mogelijk aan te denken. Ouders die eerder hebben meegemaakt dat hun kind is overleden aan deze ziekte geven achteraf vaak aan, dat zij dit niet als eng of hebben beleefd. Het helpt vaak om over dit moeilijke onderwerp van tevoren te spreken met de kinderneuroloog, de huisarts, de thuiszorg, de psycholoog of de maatschappelijk werkende. Ook is het belangrijk om afspraken te maken over wel of niet opname op een intensive care afdeling, opname in een ziekenhuis of juist kiezen voor thuis blijven in de vertrouwde situatie. Het boek koesterkind bevat voor ouders veel waardevolle informatie. Kenniscentrum palliatieve zorg is een stichting voor kinderen in een palliatieve fase die ouders hierbij ook kan helpen en weet welke mogelijke opties en keuzes er zijn voor ouders. Zo kunnen ouders zorgen dat de laatste levensfase en het overlijden van hun kind, hoe moeilijk ook, verloopt op een manier die het beste bij hen past.
Wat betekent het Sanfilippo syndroom voor de toekomst van een kind?
Toename klachten
Kinderen en volwassenen met het Sanfilippo syndroom krijgen in toenemende mate meer klachten. Het tempo waarin deze klachten toenemen kan verschillen van kind tot kind. Het beloop kan snel zijn met achteruitgang in de loop van weken tot maanden, maar ook langzamer gaan met achteruitgang in de loop van meerdere jaren. Dit valt heel moeilijk te voorspellen.
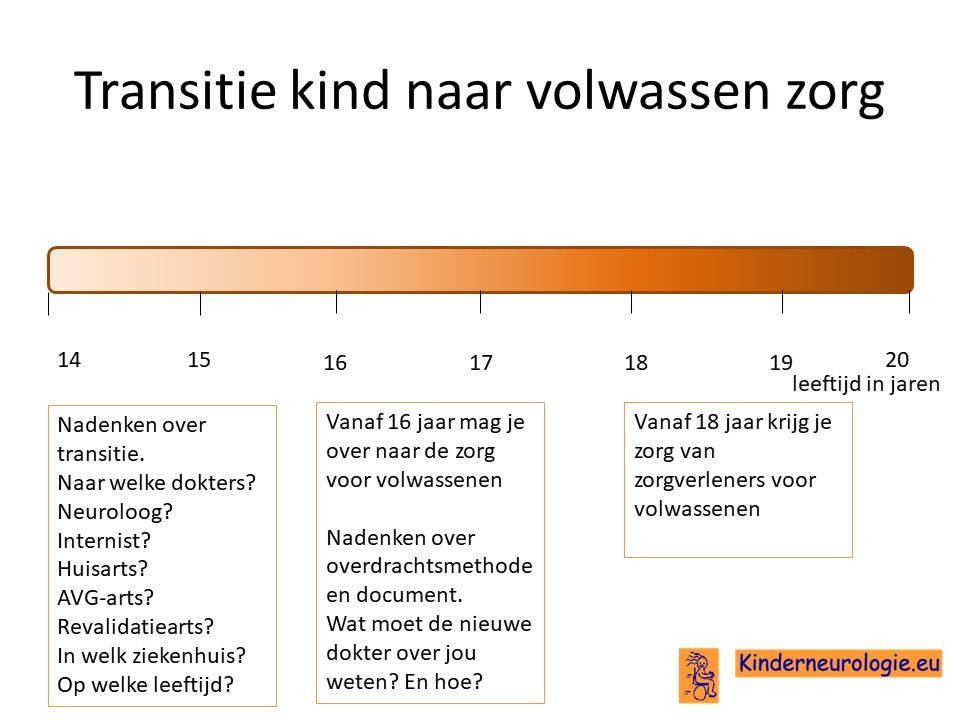
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
Arts VG
Een Arts VG is een arts die zich gespecialiseerd heeft in de zorg voor mensen met een verstandelijke beperking. De Arts VG richt zich op het voorkomen, behandelen en beperken van lichamelijke en psychische problemen die te maken hebben met een verstandelijke of lichamelijke beperking. De Arts VG werkt hiervoor samen met de huisarts, de medische specialist, de gedragsdeskundige en/of andere therapeuten (zoals een fysiotherapeut of een logopedist). Er zijn steeds meer poliklinieken in Nederland waar een Arts VG werken en waar kinderen en volwassenen met een verstandelijke beperking terecht kunnen met hun hulpvragen die te maken hebben met hun beperking. Daarnaast werken Artsen VG ook in instellingen en zijn ze betrokken bij gespecialiseerde kinderdagcentra. Op de website van de VGN is een lijst met poliklinieken te vinden waar Artsen VG werken.

Levensverwachting
Kinderen met het Sanfilippo syndroom hebben een beperkte levensverwachting. Een deel van de kinderen zal de volwassen leeftijd niet bereiken, voor een ander deel van de kinderen is het wel haalbaar de jong volwassen leeftijd (30 jaar) te behalen. Zelden bereiken kinderen de leeftijd van 60 jaar. De reden van overlijden is meestal terugkerende longontstekingen die leiden tot longschade in combinatie met ernstige beperkingen.
Kinderen krijgen
Door de ernst van hun ziekte en de beperkte levensverwachting zal het niet haalbaar zijn dat een volwassene met het Sanfilippo syndroom zelf kinderen krijgt. Er zijn enkele volwassenen bekend die kinderen hebben gekregen. De kans dat kinderen van een volwassenen met het Sanfilippo syndroom zelf het Sanfilippo syndroom krijgen is heel klein. Dit kan alleen wanneer de partner drager is van een fout in het zelfde gen of wanneer de partner zelf het Sanfilippo-syndroom heeft. De kans hierop is erg klein. Zwangere vrouwen moeten tijdens de zwangerschap onder controle staan van een cardioloog en gynaecoloog. De bevalling zal in het ziekenhuis moeten plaats vinden.
Indien de volwassene geen kinderen wil of kan krijgen, moet wellicht nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.
Hebben broertjes en zusjes een vergrote kans om het Sanfilippo syndroom te krijgen?
Erfelijke ziekte
Het Sanfilippo syndroom is een erfelijke ziekte. Meestal blijken beide ouders drager te zijn van een fout in het DNA. Broertjes en zusjes hebben dan 25% kans om zelf ook het Sanfilippo syndroom te krijgen. Broertjes en zusjes kunnen in gelijk mate, in ernstigere mate maar ook in mildere mate klachten krijgen, dit valt niet goed te voorspellen.
Een klinisch geneticus kan daar meer informatie over geven.
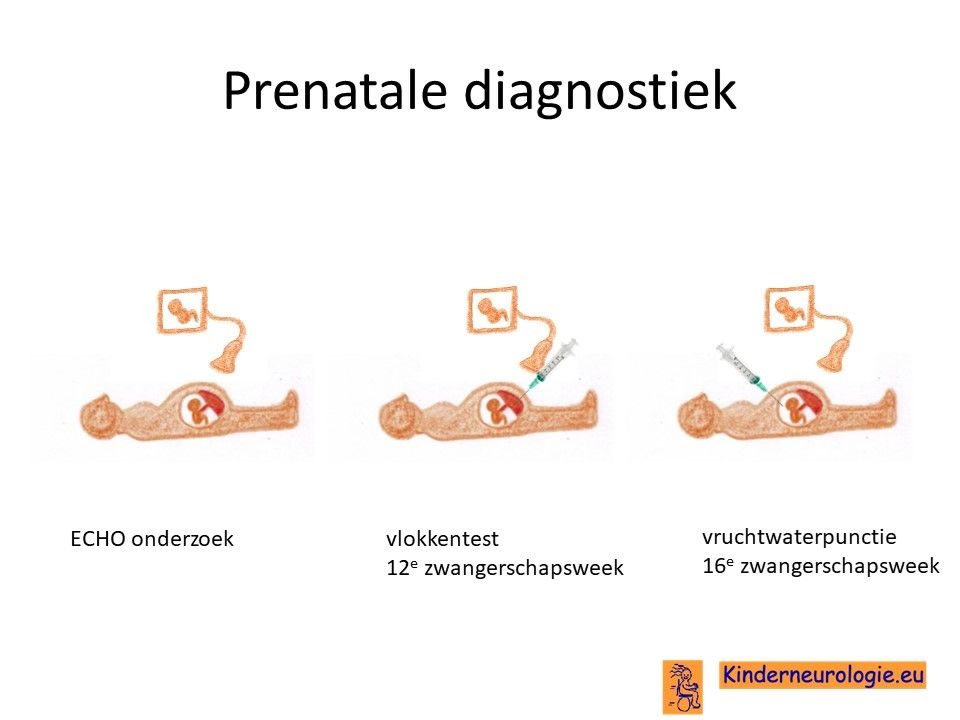
Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.
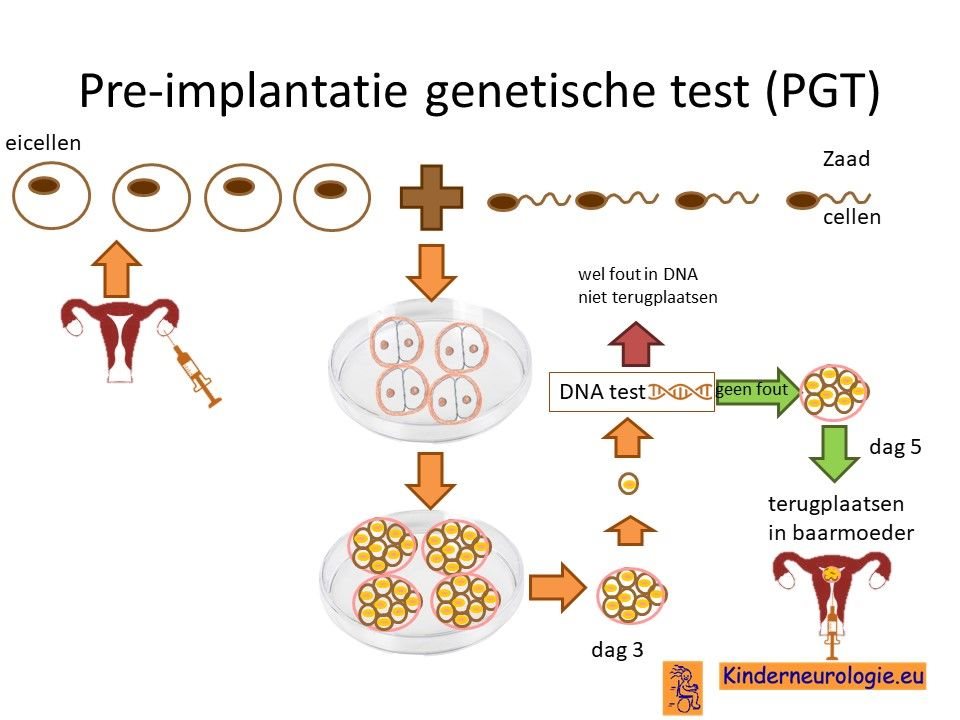
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met het Sanfilippo syndroom kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het Sanfilippo syndroom. Alleen embryo’s zonder de aanleg voor het Sanfilippo syndroom, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links en verwijzingen
www.stowisselingsziekten.nl
(Nederlandse vereniging van mensen met een stofwisselingsziekte)
Referenties
- Sanfilippo syndrome: causes, consequences, and treatments. Fedele AO. Appl Clin Genet. 2015;8:269-81
- Update of treatment for mucopolysaccharidosis type III (sanfilippo syndrome). Kong W, Yao Y, Zhang J, Lu C, Ding Y, Meng Y. Eur J Pharmacol. 2020;888:173562
- Novel therapies for mucopolysaccharidosis type III. Seker Yilmaz B, Davison J, Jones SA, Baruteau J. J Inherit Metab Dis. 2021;44:129-147
Auteur: J.H. Schieving
Laatst bijgewerkt: 18 september 2022
