Wat is het GPAA1-syndroom?
Het GPAA1-syndroom is een zeldzame aandoening waarbij kinderen een achterstand hebben in hun ontwikkeling vaak in combinatie met epilepsie, balansproblemen en een minder goede stevigheid van de botten van het lichaam.
Hoe wordt het GPAA1-syndroom ook wel genoemd?
Het GPAA1 syndroom wordt veroorzaakt door een verandering in een stuk van het erfelijk materiaal wat het GPAA1-gen wordt genoemd.
GPIBD15
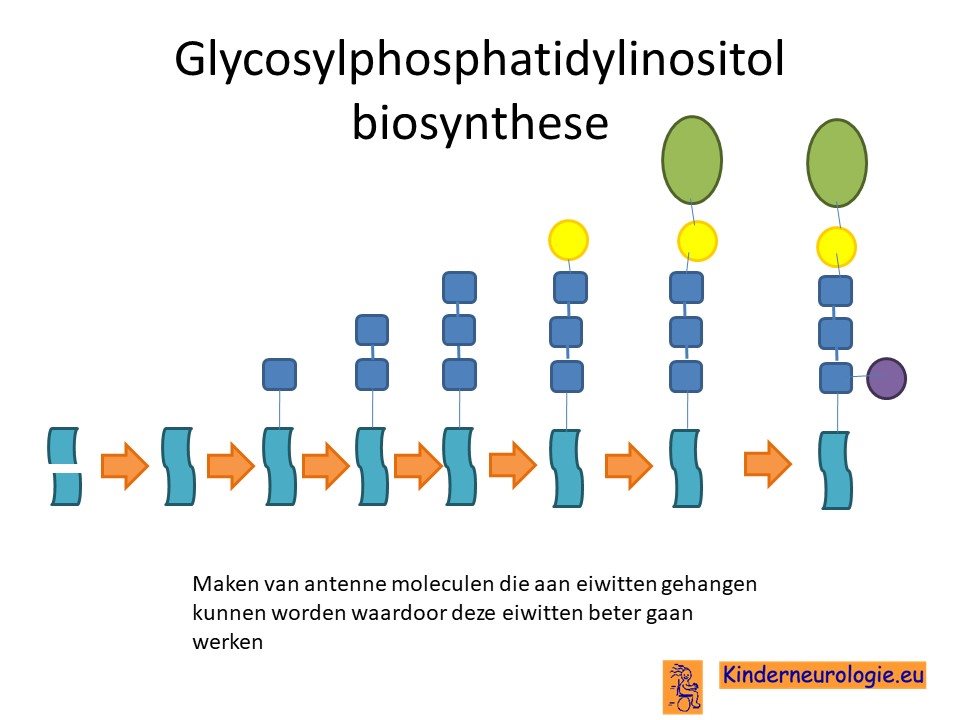
Een andere naam die gebruikt wordt is GPIBD15. GPIBD staat voor glycosylphosphatidylinositol biosynthese defect, kinderen met deze aandoening hebben namelijk moeite om het stofje glycosylphosphatidylinositol te maken in hun lichaam. Biosynthese verwijst naar het maken van een stof in het eigen lichaam. Het woord defect geeft aan dat dit niet goed lukt. Er bestaan verschillende vormen van GPIBD die allemaal een cijfer hebben gekregen, deze vorm heeft de naam type 15 gekregen.
Hoe vaak komt het GPAA1- syndroom voor?
Het GPAA1-syndroom is een zeldzame voorkomende aandoening. Geschat wordt dat deze aandoening bij minder dan één op de 100.000 kinderen voorkomt. De aandoening is in 2017 voor het eerst beschreven als aandoening. Waarschijnlijk is bij een deel van de kinderen die GPAA1-syndroom heeft, de juiste diagnose ook niet gesteld, omdat het syndroom niet herkend is.
Door nieuwe genetische technieken zoals exome sequencing zal deze diagnose waarschijnlijk vaker gesteld gaan worden bij kinderen en volwassenen met dit syndroom. Dan zal ook pas duidelijk worden hoe vaak dit syndroom nu werkelijk voorkomt.

Bij wie komt het GPAA1-syndroom voor?
Het GPAA1-syndroom is al voor de geboorte aanwezig, maar vaak duurt het wel enige tijd voordat deze diagnose gesteld wordt. Meestal wordt tijdens het eerste of het tweede levensjaar duidelijk dat de ontwikkeling van kinderen met dit syndroom anders verloopt dan van andere kinderen.
Wat is de oorzaak van het GPAA1- syndroom?
Fout in het erfelijk materiaal
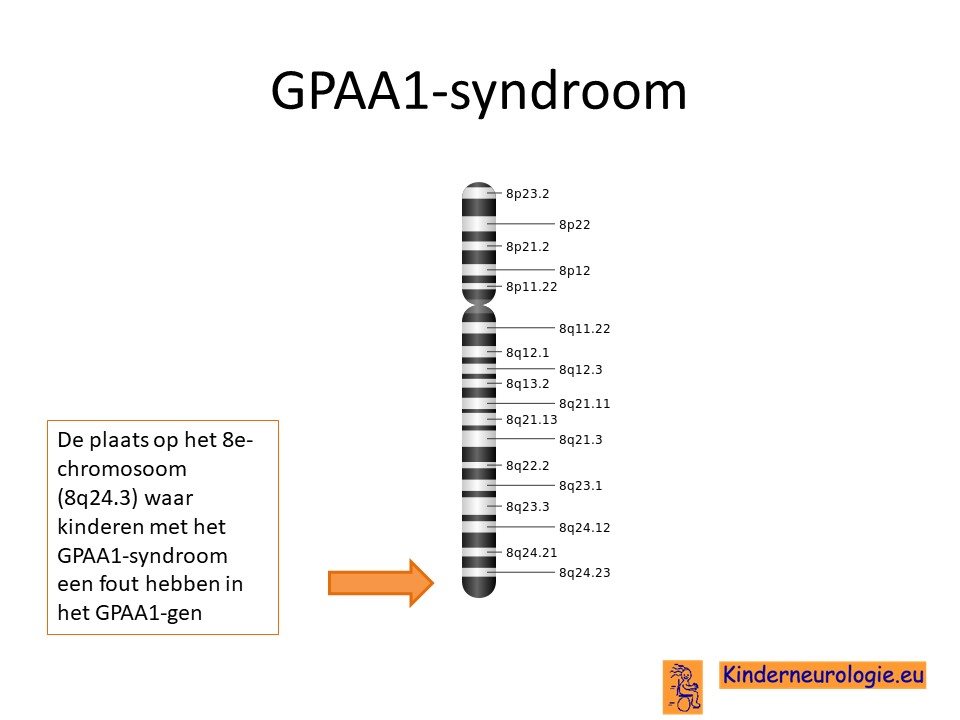
Het GPAA1-syndroom wordt veroorzaakt door een fout op een stukje erfelijk materiaal van het 8e-chromosoom. Om nog preciezer te zijn op het stukje van het 8e-chromosoom wat 8q24.3 wordt genoemd. De plaats van deze fout wordt het GPAA1-gen genoemd.
Autosomaal recessief
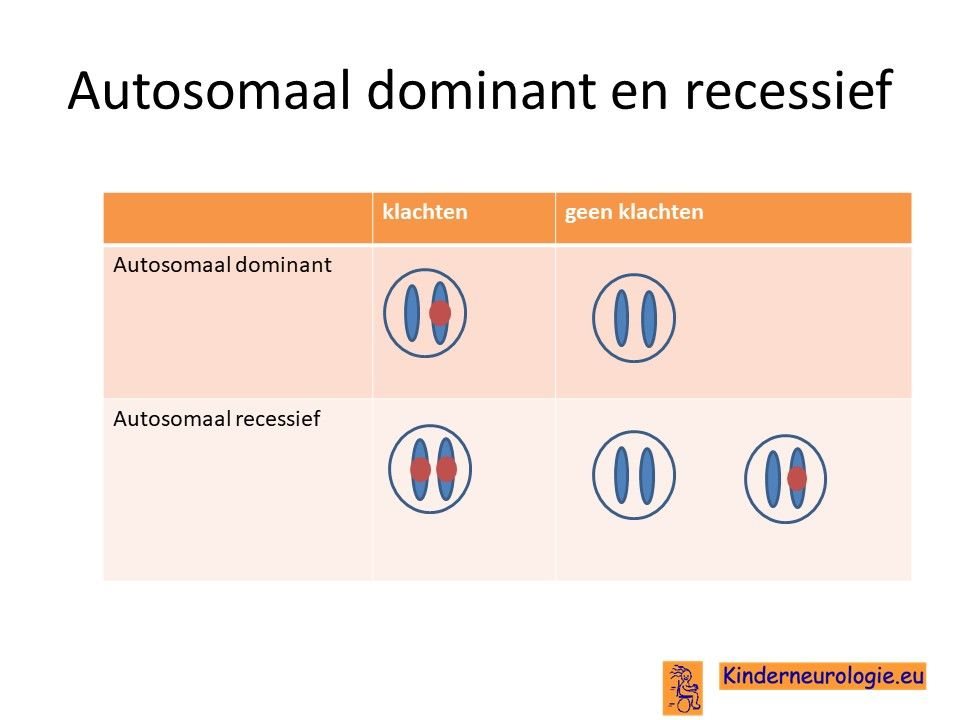
De fout in het erfelijk materiaal van het GPAA1-gen is een zogenaamd autosomaal recessieve fout. Dit houdt in dat kinderen pas klachten krijgen wanneer beide chromosomen 8 op de plaats van het GPAA1-gen een fout bevatten. Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op een van de twee chromosomen die een kind heeft al voldoende is om klachten te krijgen.
Ouders drager
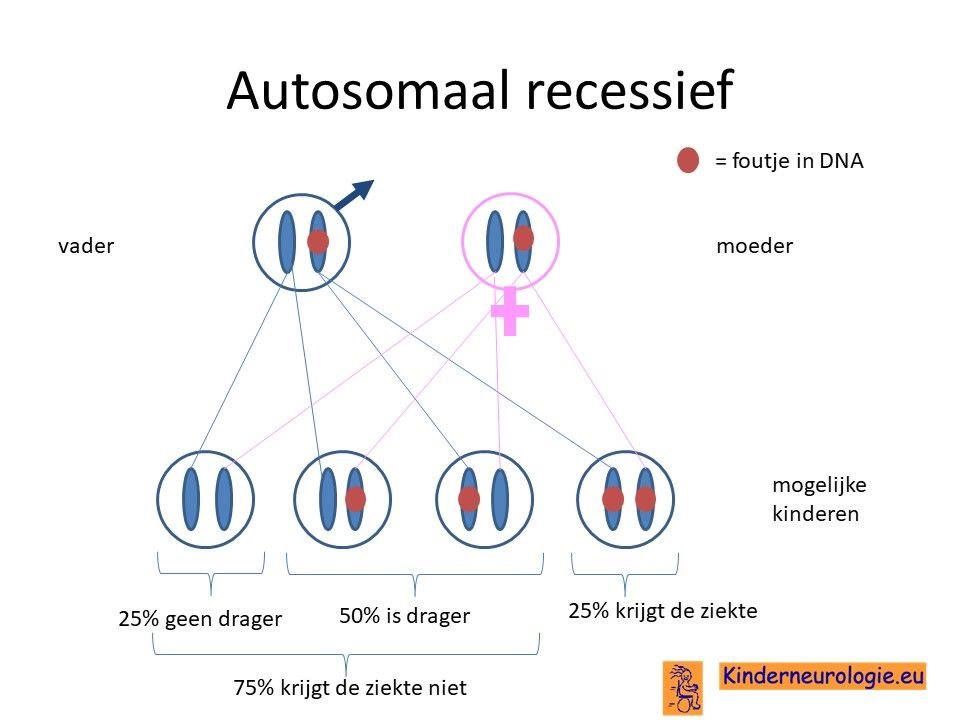
Bij een autosomaal recessieve aandoening zijn beide ouders vaak drager van een afwijkend gen. Ze hebben dus een gen met afwijking en een gen zonder afwijking. Omdat ze zelf ook een gen zonder afwijking hebben, hebben de ouders zelf geen klachten.
Wanneer beide ouders drager zijn, dan hebben zij 25 % kans om een kindje te krijgen met het GPAA1-syndroom. De kans dat beide ouders drager zijn van een fout op hetzelfde gen, is groter wanneer de ouders (in de verte) familie van elkaar zijn.
Afwijkend eiwit
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit, het glycosylphosphatidylinositol anchor attachment protein 1, afgekort als GPAA1, niet goed aangemaakt. Het GPAA1-eiwit is een soort anker op eiwitten waar door er andere eiwitten als een soort antenne aan dit eiwit gehangen kunnen worden. Door het aanhangen van deze antenne verbetert de functie van het eiwit. Bij kinderen met GPAA1-syndroom kan de antenne niet goed aan belangrijke eiwitten die betrokken zijn bij de aanleg van de hersenen en bij de opbouw van bot worden gehangen. Hierdoor worden de hersenen en de botten anders aangelegd dan gebruikelijk, waardoor de symptomen die horen bij deze aandoening ontstaan.
Wat zijn de symptomen van het GPAA1-syndroom?
Variatie in ernst
Er bestaat een grote variatie in de hoeveelheid en de ernst van de symptomen die kinderen met het GPAA1-syndroom hebben.
Geen kind heeft alle onderstaande symptomen tegelijkertijd. Hieronder staat weer gegeven welke symptomen zouden kunnen voorkomen.

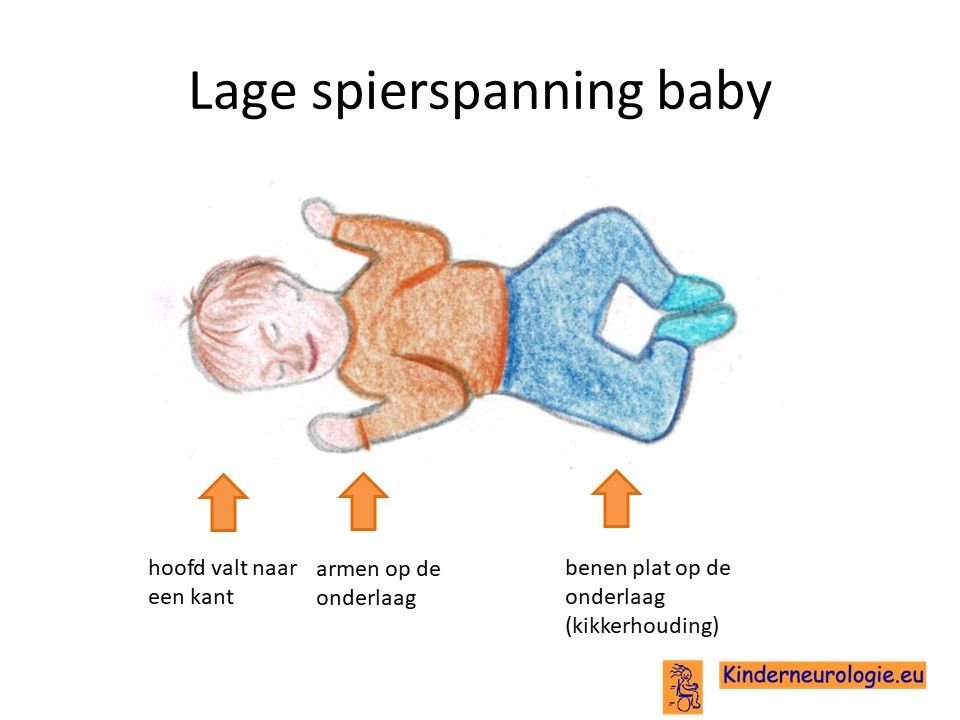
Lage spierspanning
Jonge kinderen met het GPAA1-syndroom hebben vaak een lage spierspanning waardoor ze slapper aanvoelen. Baby’s moeten goed vastgehouden en ondersteund worden wanneer ze worden opgetild. Gewrichtjes kunnen gemakkelijk overstrekt worden. Door de lagere spierspanning is het voor kinderen lastig om hun hoofd op te tillen. Ook hebben kinderen met dit syndroom vaak platvoeten.
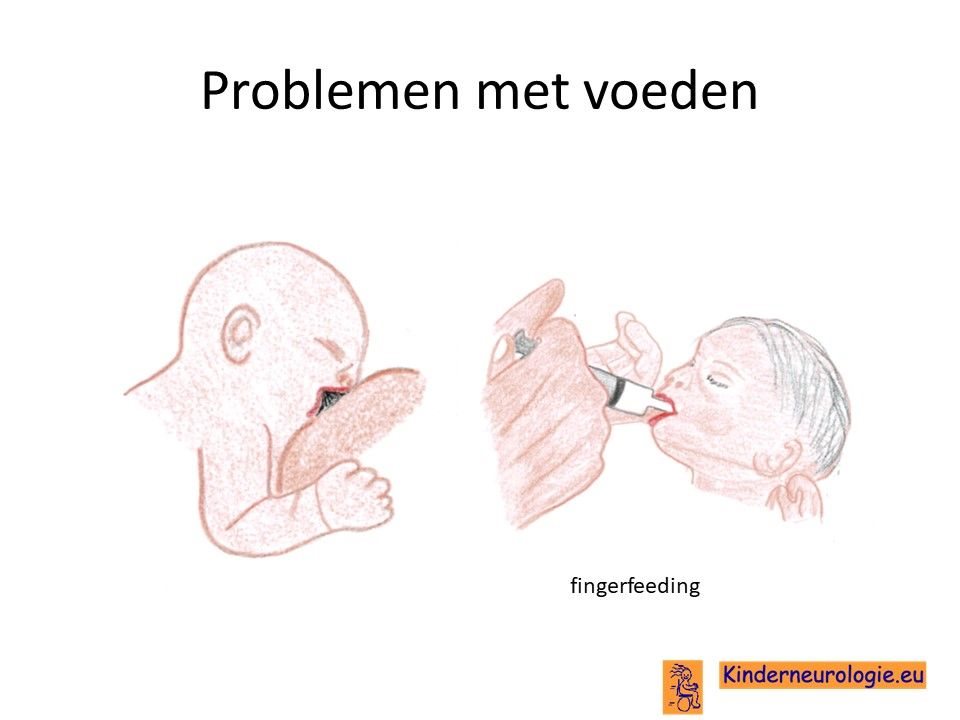
Problemen met drinken
Baby’s met het GPAA1-syndroom hebben vaker problemen met drinken. Zij pakken de borst of de speen niet goed vast en laten deze ook gemakkelijk weer los. Het kost vaak meer tijd om deze kinderen voeding te geven.
Ontwikkelingsachterstand
Kinderen met het GPAA1-syndroom ontwikkelen zich langzamer dan hun leeftijdsgenoten. Ze gaan later rollen, zitten en staan dan hun leeftijdsgenoten.Een deel van de kinderen is in staat om zelfstandig zonder hulpmiddelen te leren lopen. Het lopen verloopt vaak wat houterig, kinderen kunnen gemakkelijker vallen. Voor een ander deel van de kinderen is het te moeilijk om zelfstandig te leren lopen, zij kunnen alleen lopen met steun van een ander of zijn niet in staat om te lopen en hebben een rolstoel nodig om zich te verplaatsen.
Ook hebben kinderen vaak moeite met de fijne motoriek. Het leren tekenen, schrijven en knippen kost meer tijd en gaat minder soepel. Dit wordt dyspraxie genoemd. Voor sommige kinderen is het te moeilijk om deze fijn motorische vaardigheden te leren.
Taalontwikkeling
Het is voor kinderen met het GPAA1-syndroom moeilijk om te leren. De eerste woordjes en zinnetjes komen op latere leeftijd dan bij leeftijdsgenoten. Kinderen praten vaak in losse woorden of korte zinnen. Voor een deel van de kinderen is het te moeilijk om te leren praten.
Kinderen met dit syndroom hebben ook vaak een lagere spierspanning in het gezicht, waardoor ze de woorden en zinnen minder duidelijk uitspreken en voor onbekende soms moeilijker verstaanbaar zijn.
Spasticiteit
Met het ouder worden krijgt een klein deel van de kinderen een verhoogde spierspanning, met name in de benen. Een te hoge spierspanning wordt spasticiteit genoemd. Spasticiteit in de benen kan er voor zorgen dat kinderen op hun tenen gaan lopen, waardoor het moeilijker is om het evenwicht te bewaren. Ook krijgen deze benen de neiging voor elkaar langs te kruizen wat het lopen moeilijker kan maken. Aanvallen met plostelinge toename van spierspanning kunnen voorkomen, dit wordt een spasme genoemd. Spasmes komen vooral voor bij vermoeidheid, ziek zijn, schrik of stress.

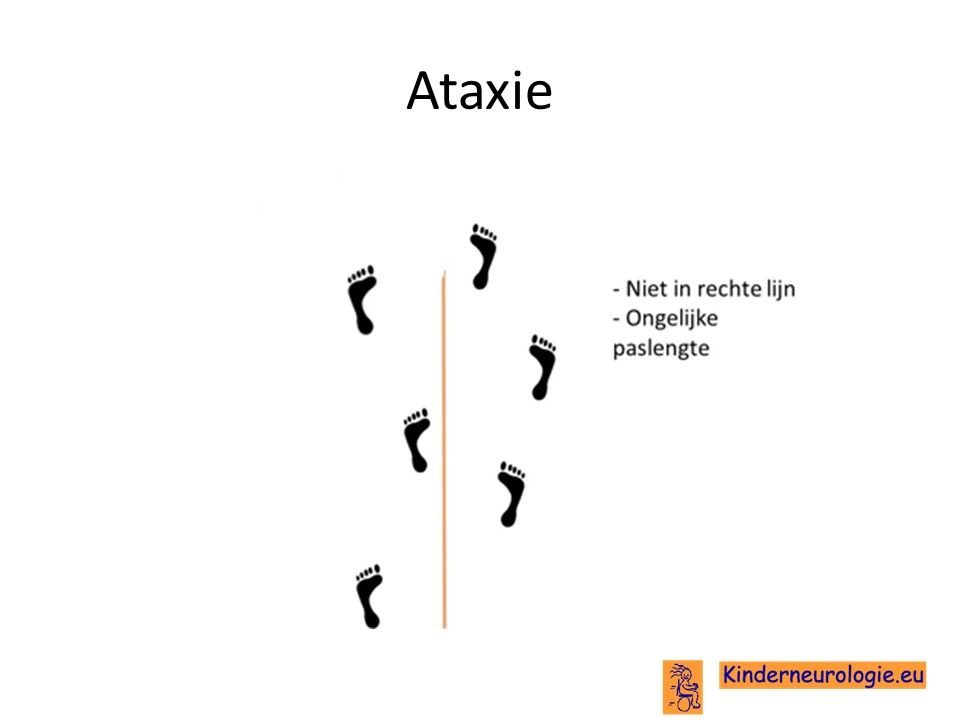
Problemen met het evenwicht
Het is voor kinderen met dit syndroom vaak lastiger om hun evenwicht te bewaren. Ze vallen gemakkelijker dan andere kinderen. Vaak zetten kinderen hun voeten wat verder uit elkaar om zo meer steun te hebben en minder snel om te vallen. Dit wordt een breedbasisch looppatroon genoemd. Kinderen zetten de ene keer een te grote pas en de andere keer juist een kleine pas. De problemen met het evenwicht wordt ook wel ataxie genoemd.
De handen kunnen een trillende beweging maken wanneer kinderen wat willen pakken. Dit wordt een tremor genoemd.
Daardoor wordt het bijvoorbeeld moeilijker om te schrijven, een kopje naar de mond te brengen of knoopjes dicht te maken.
Problemen met leren
Kinderen met het GPAA1-syndroom hebben vaak problemen met leren. Deze problemen met leren kunnen variëren van matig tot ernstig. Kinderen hebben vaak meer herhaling nodig om de informatie te onthouden en te automatiseren. Bij een deel van de kinderen ligt het IQ onder de 70, de grens waaronder in Nederland wordt gesproken van een verstandelijke beperking.
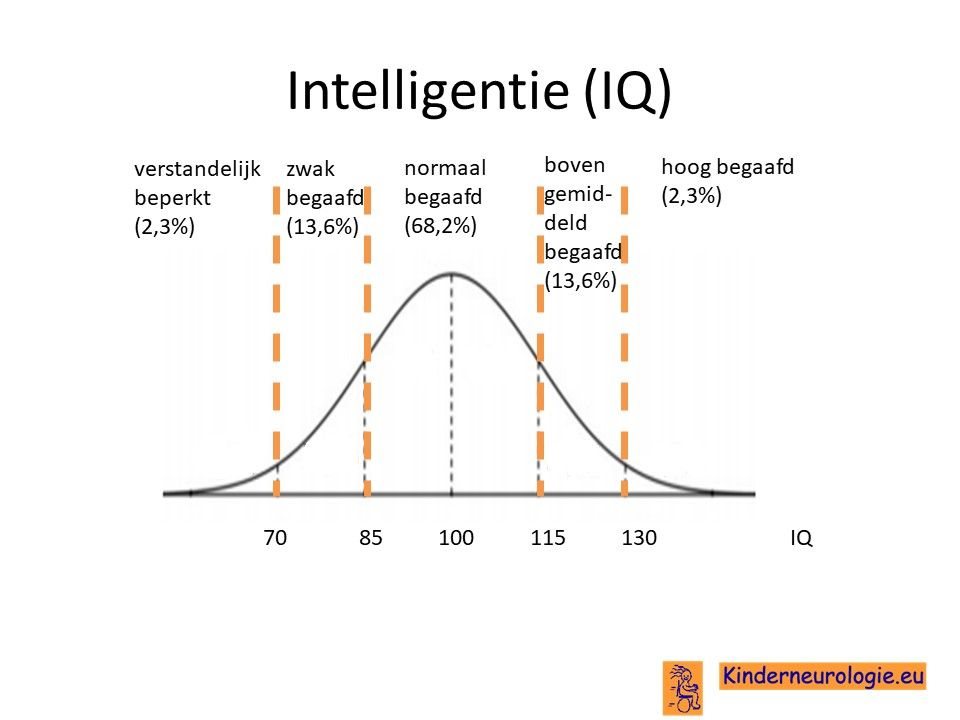
Aandachts- en concentratieproblemen
Problemen met de aandacht- en concentratie komen vaak voor bij kinderen met dit syndroom. Vaak kunnen zijn kinderen snel afgeleid en vinden ze het moeilijk om lang stil te zitten en met een een werkje bezig te zijn. Kinderen kunnen heel impulsief zijn, eerst doen en dan pas nadenken. Veel kinderen met het GPAA1-syndroom krijgen ook de diagnose AD(H)D.
Autistiforme kenmerken
Kinderen met het GPAA1-syndroom hebben vaker autistiforme kenmerken. Een deel van de kinderen is meer in zich zelf gekeerd en heeft niet zo’n behoefte aan contact met andere mensen. Het maken van oogcontact vinden kinderen vaak moeilijk.
Kinderen met autistiforme kenmerken houden vaak van een vaste voorspelbare structuur in de dag. Zij vinden het lastig wanneer hiervan wordt afgeweken. Ook onverwachte gebeurtenissen zijn moeilijk. Kinderen kunnen door onverwachte gebeurtenissen heel boos of juist heel verdrietig worden, omdat ze niet goed weten hoe ze hier mee om moeten gaan.
Ook hebben kinderen vaak voorkeur voor bepaald speelgoed of een bepaalde hobby waar ze zich heel lang mee kunnen vermaken.

Stereotypieën
Veel kinderen met dit syndroom maken graag bewegingen met hun armen en hun handen die vaak terug keren. Zulke bewegingen worden stereotypieën genoemd. Sommige kinderen gaan wapperen met hun handen, anderen maken draaiende bewegingen of wrijvende bewegingen over de borst heen. Deze bewegingen komen vaak voor wanneer kinderen iets heel leuks of iets spannends gaan doen. Kinderen hebben hier zelf geen last van.

Epilepsie
Een groot deel van de kinderen met dit syndroom heeft last van epilepsie. Verschillende soorten epilepsieaanvallen kunnen voorkomen. Dit hangt sterk samen met de leeftijd waarop het kind last krijgt van epilepsie. Veel voorkomende aanvallen zijn aanvallen met verstijven (tonische aanvallen genoemd), aanvallen met herhaalde schokken (clonische aanvallen genoemd), aanvallen met kleine schokjes op verschillende plaatsen in het lichaam (myoclonieën) of aanvallen met staren (focale aanvallen met verminderd bewustzijn genoemd). Ook komen koortsstuipen vaker voor bij kinderen met dit syndroom.
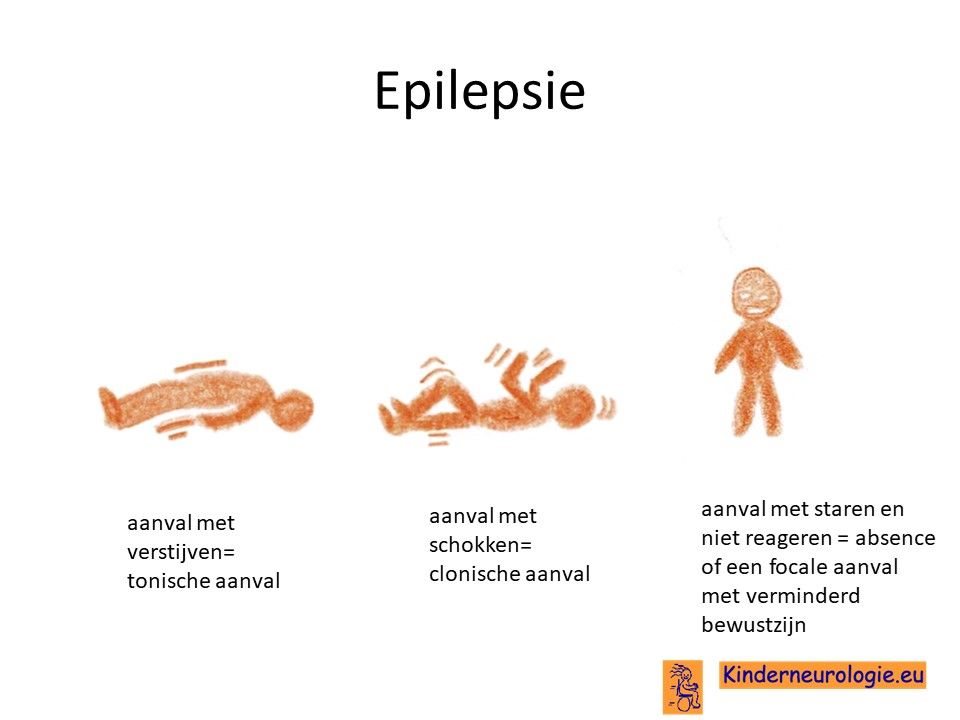
Problemen met slapen
Slaapproblemen komen vaak voor bij kinderen met dit syndroom. Sommige kinderen hebben moeite met het inslapen. Een groot deel van de kinderen wordt ’s nachts regelmatig wakker en komt dan maar moeilijk weer in slaap. Ook zijn kinderen vaak vroeg in de ochtend wakker. Bij een deel van de kinderen worden deze slaapproblemen veroorzaakt door epilepsie gedurende de nacht.

Bloedvatafwijkingen
Bij een deel van de kinderen met dit syndroom komen afwijkingen aan de bloedvaten in de hersenen voor. Dit worden developmental venous anomalies genoemd (DVA). Meestal geven deze vaatafwijkingen geen klachten.
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak wat veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn.
Kinderen met het GPAA1-syndroom hebben vaak een hoog voorhoofd. Ter plaatse van de slaap, kan het hoofd wat smaller zijn. De afstand tussen de beide ogen kan vergroot zijn. De neusvleugels kunnen naar buiten gedraaid staan.
Problemen met zien
Een deel van de kinderen is bijziend en heeft een bril nodig om goed in de verte te kunnen zien. Scheelzien komt vaak voor bij kinderen met dit syndroom. Als gevolg van dit scheelzien kan gemakkelijk een lui oog ontstaan, een oog waarmee kinderen niet goed kunnen zien. Soms maken de ogen kleine schokkende bewegingen, dit wordt een nystagmus genoemd. Een deel van de kinderen heeft moeite om de ogen naar rechts, links, boven of beneden te bewegen. Dit wordt een oculomotore apraxie genoemd. Soms is de oogzenuw onderontwikkeld, dit heet opticusatrofie. Een deel van de kinderen heeft een cerebrale visusstoornis.
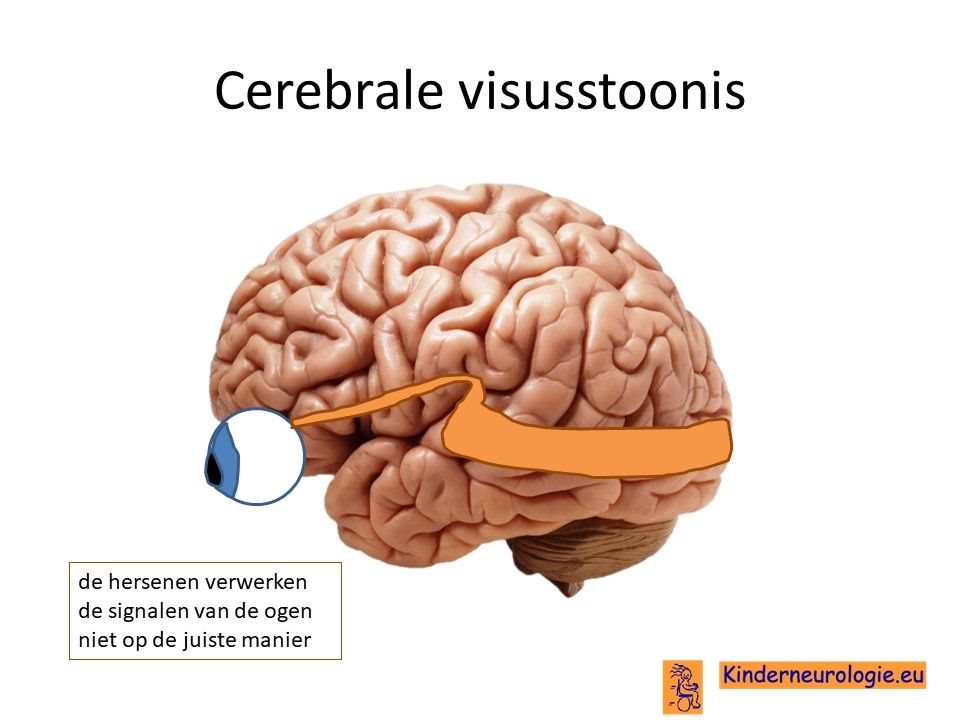
Kwijlen
Kinderen met het GPAA1-syndroom hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.
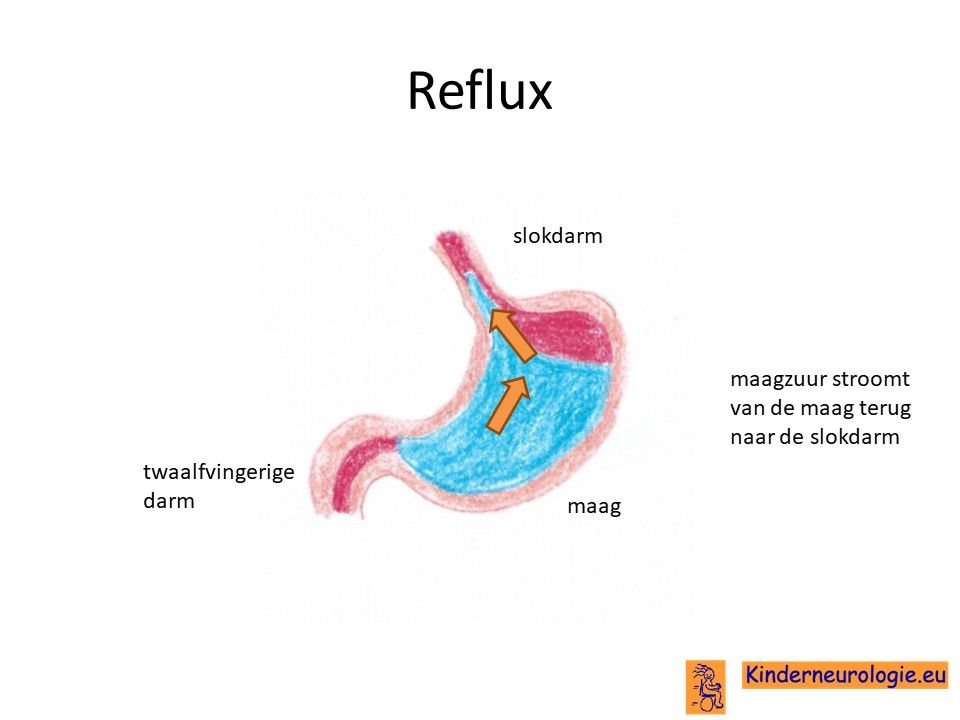
Reflux
Kinderen met dit syndroom hebben vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met het GPAA1-syndroom De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen.
Zindelijkheid
De meeste kinderen met dit syndroom worden op latere leeftijd zindelijk dan gebruikelijk.

Minder sterke botopbouw
Kinderen met dit syndroom hebben grotere kans op een minder goede botopbouw. Dit wordt osteopenie genoemd. Dit komt vooral voor bij kinderen die niet in staat zijn om te lopen, bij kinderen die veel binnen zitten en bij kinderen die medicijnen gebruiken (bijvoorbeeld medicijnen die gebruikt worden bij de behandeling van epilepsie). Deze minder sterke botopbouw kan er voor zorgen dat kinderen gemakkelijker een botbreuk oplopen, wanneer zij vallen.
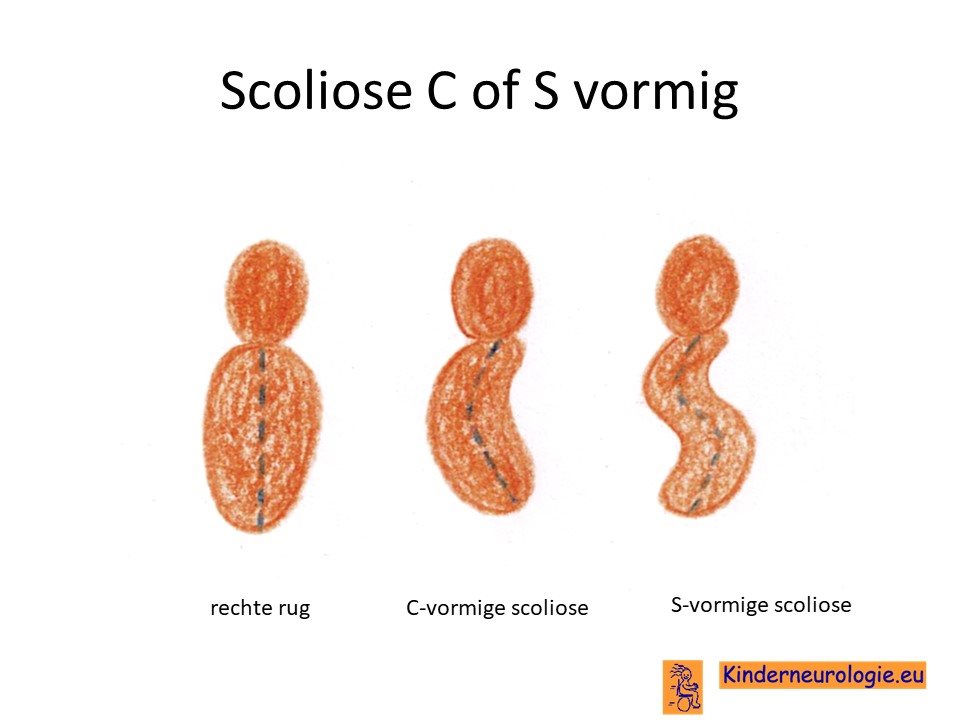
Scoliose
Een deel van de kinderen met dit syndroom krijgt een zijwaartse verkromming van de rug. Dit wordt een scoliose genoemd. Soms komt dit omdat een of meerdere wervels maar half zijn aangelegd. Van een milde scoliose zullen kinderen zelf geen last hebben. Toename van de scoliose kan zorgen voor het ontstaan van pijnklachten in de rug en problemen met zitten en staan.
Hoe wordt de diagnose GPAA1-syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met een ontwikkelingsachterstand en enkele opvallende uiterlijke kenmerken kan vermoed worden dat er sprake is van een syndroom. Er zijn echter veel verschillende syndromen die allemaal voor deze symptomen kunnen zorgen. Wanneer dit syndroom voorkomt in de familie, dan zal het gemakkelijk zijn om de diagnose te stellen. Vaak zal aanvullend onderzoek nodig zijn om aan de diagnose GPAA1-syndroom te stellen.
Bloedonderzoek
Bij routine bloedonderzoek worden geen bijzonderheden gevonden. De waarde van het AFP is normaal.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt omdat deze aandoening in de familie voorkomt, kan door middel van gericht genetisch onderzoek (DNA-onderzoek) op bloed naar het voorkomen van een foutje op het 8e-chromosoom in het GPAA1-gen. Soms wordt de diagnose gesteld door een onderzoek waarbij alle chromosomen in een keer worden bekeken (Array onderzoek), vaak wordt dan opgemerkt dat er een stukje van het 8e-chromosoom mist waarop het GPAA1-gen ligt.
Tegenwoordig zal steeds vaker door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld gaan worden, zonder dat er specifiek aan gedacht was of naar gezocht is.
MRI-scan
Bij kinderen met een ontwikkelingsachterstand zal vaak een MRI-scan van de hersenen worden gemaakt om te kijken wat de oorzaak is van de ontwikkelingsachterstand. Op de MRI scan kan te zien zijn dat de kleine hersenen kleiner zijn dan gebruikelijk. Ook kunnen soms aanlegvarianten van bloedvaten in de hersenen worden gezien.
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak epileptiforme afwijkingen gezien. Deze afwijkingen zijn niet kenmerkend voor het GPAA1-syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.

Oogarts
Kinderen met het GPAA1-syndroom worden altijd een keer door een oogarts gezien om te kijken of er problemen zijn met zien. De oogarts kan beoordelen of de oogzenuw onderontwikkeld is.

Foto van de rug
Door middel van een röntgenfoto van de rug kan beoordeeld worden of er sprake is van een scoliose. Door het meten van de zogenaamde Cobbse hoek wordt de ernst van de scoliose weer gegeven.
Dexa-scan
Door middel van een dexa-scan kan de botdichtheid van het bot worden gemeten.
Hoe wordt het GPAA1-syndroom behandeld?
Geen genezing
Er is geen behandeling die het GPAA1-syndroom kan genezen. De behandeling is er op gericht kinderen zo goed mogelijk te stimuleren in hun ontwikkeling en te leren omgaan met de problemen die bij dit syndroom horen.
Kinderarts
In Nederland wordt door de zorg voor kinderen met een zeldzaam syndroom vaak gecoordineerd door de kinderarts in de eigen woonomgeving. Daarnaast kunnen kinderen ook begeleid worden door een speciale kinderarts die zich gespecialiseerd heeft in de zorg voor kinderen met een aangeboren en vaak zeldzame aandoeningen. Deze kinderarts heet kinderarts EAA: kinderarts voor erfelijke en aangeboren aandoeningen. In steeds meer ziekenhuizen in Nederland werken kinderartsen EAA. De kinderarts EAA stemt met de eigen kinderarts in de woonomgeving van het kind af hoe de zorg voor het kind zo optimaal mogelijk kan verlopen.

Bril
Een deel van de kinderen heeft een bril nodig om goed te kunnen zien. In geval van scheelzien kan het nodig zijn om een oog af te plakken om te voorkomen dat een lui oog zal ontstaan.

VISIO/Bartimeus
VISIO en Bartimeus zijn instellingen die kinderen en volwassenen die slechtziend of blind zijn begeleiden. Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden. Het is mogelijk om brailletraining en mobiliteitstraining te volgen.

Fysiotherapie
Een fysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt. Een fysiotherapeut kan ook adviseren over hulpmiddelen die bewegen gemakkelijker kunnen maken. Het trainen van de balans kan helpen om minder vaak te vallen.

Logopedie
De logopediste kan advies geven wanneer er problemen zijn met drinken, slikken of eten. Soms kan een speciale speen (special need speen) helpen om drinken gemakkelijker te maken. Een logopediste kan helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze geen woorden kunnen gebruiken.

Diëtiste
Wanneer kinderen onvoldoende groeien, kan een diëtiste kijken hoe met energieverrijkte voeding toch voor een voldoende groei kan worden gezorgd.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
School
De meeste kinderen met het GPAA1-syndroom hebben problemen met leren. Sommige kinderen kunnen naar regulier onderwijs, al dan niet met extra begeleiding. De meeste kinderen gaan naar speciaal onderwijs van cluster 2,3 of 4 omdat zij daar in kleinere klassen zitten en meer hulp en ook therapie kunnen krijgen. Het LWOE kan leerkrachten adviezen geven hoe kinderen met epilepsie op school het beste begeleid kunnen worden.
Orthopedagoog
Een orthopedagoog kan ouders tips en adviezen geven hoe om gaan met problemen met de concentratie en de aandacht en met omgaan met emoties.
Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan advies geven hoe om te gaan met gedragsproblemen zoals ADHD of autisme. Soms is het nodig om gedragsregulerende medicatie zoals methylfenidaat voor ADHD of risperidon voor prikkelovergevoeligheid te geven.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig. Ook wordt het medicijn chloralhydrat wel gebruikt in geval van slaapproblemen.

Tandarts
Kinderen met het Beaulieu-Boycott-Innes syndroom worden vaak extra gecontroleerd een speciale tandarts die zich gespecialiseerd hebben in de tandheelkundige zorg van kinderen met een ontwikkelingsachterstand omdat dit vaak speciale aanpak en extra tijd vraagt. De tandarts bekijkt of een fluor behandeling nodig is om gaatjes in de tanden en kiezen te voorkomen. Sommige kinderen hebben een beugel nodig om te zorgen dat de tanden recht in de kaak komen te staan.

Kwijlen
Kwijlen kan verminderen door kinderen er bewust van te maken dat ze hun speeksel moeten doorslikken. Ook kunnen oefeningen waarbij geoefend wordt om de mond te sluiten helpen.
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie nodig zijn om er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen.
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine, omeprazol of esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Dit wordt een Nissen-operatie genoemd.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Scoliose
Lichte vormen van verkromming van de wervelkolom hebben meestal geen behandeling nodig en alleen controle om te kijken of de verkromming toeneemt. Bij toename kan een behandeling met een gipscorset nodig zijn om verdergaande verkromming van de wervelkolom te voorkomen. Wanneer een gipscorset onvoldoende effect heeft, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed.
Verbeteren botdichtheid
Dagelijks bewegen tijdens daglicht helpt om de botdichtheid te verbeteren. Ook is het belangrijk om voldoende calciumhoudende produkten te eten en gezonde vetten om zelf voldoende vitamine D aan te maken. Wanneer dit niet voldoende is wordt geadviseerd omdagelijks 400IE vitamine D te geven en 500 mg calcium. Soms is het nodig om zogenaamde bisfosfonaten te geven om de botdichtheid te verbeteren.

Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar dhet kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
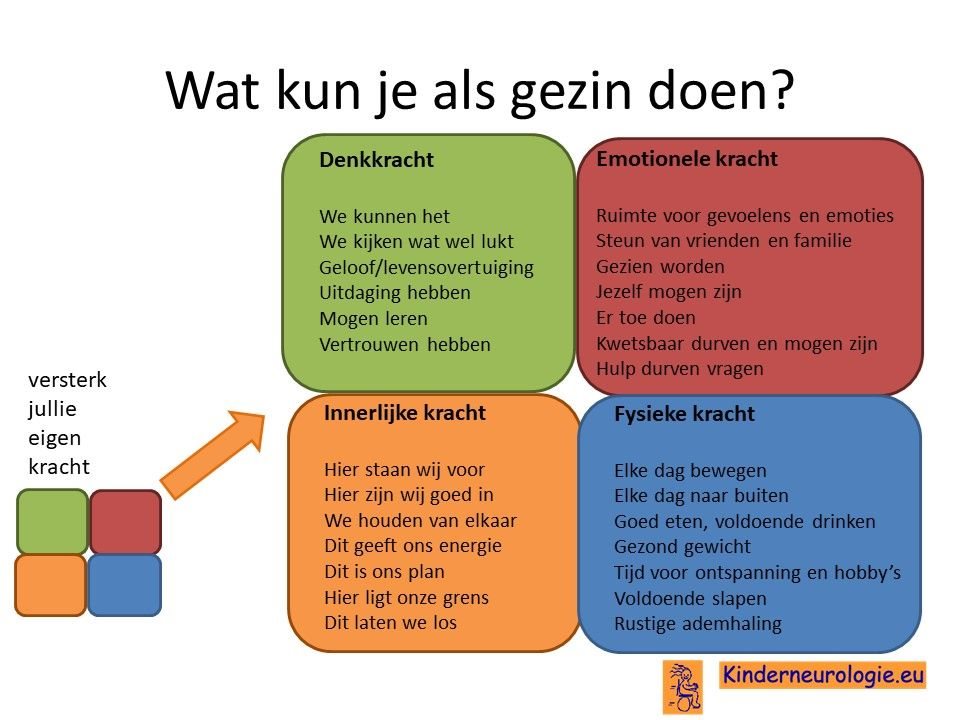
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Door het plaatsen van een oproepje op het forum van deze site kunt u in contact proberen te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het GPAA1-syndroom.
Wat betekent het hebben van het GPAA1-syndroom voor de toekomst?
Blijvende beperking
Kinderen met een ontwikkelingsachterstand blijven vaak beperkingen houden in het dagelijks leven. De meeste jongeren zullen op volwassen leeftijd de hulp en ondersteuning van anderen nodig hebben voor dagelijkse begeleiding en ondersteuning.
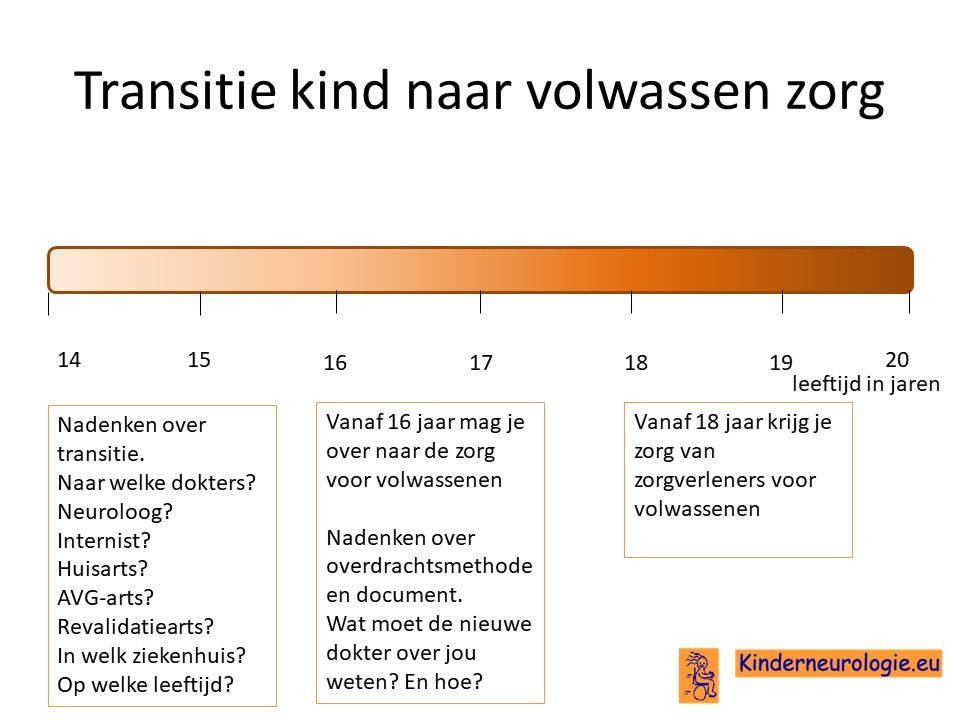
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
AVG
Een AVG is een arts die zich gespecialiseerd heeft in de zorg voor mensen met een verstandelijke beperking. De AVG richt zich op het voorkomen, behandelen en beperken van lichamelijke en psychische problemen die te maken hebben met een verstandelijke of lichamelijke beperking. De AVG werkt hiervoor samen met de huisarts, de medische specialist, de gedragsdeskundige en/of andere therapeuten (zoals een fysiotherapeut of een logopedist). Er zijn steeds meer poliklinieken in Nederland waar AVG werken en waar kinderen en volwassenen met een verstandelijke beperking terecht kunnen met hun hulpvragen die te maken hebben met hun beperking. Daarnaast werken AVG ook in instellingen en zijn ze betrokken bij gespecialiseerde kinderdagcentra. Op de website van de NVAVG (Nederlandse Vereniging van Artsen voor Verstandelijk Gehandicapten) is een lijst met poliklinieken te vinden.

Weinig bekend
Er is nog maar weinig bekend over volwassenen met het GPAA1-syndroom.
Osteoperose
Volwassenen met dit syndroom hebben een vergrote kans om last te krijgen van botontkalking ook wel osteoperose genoemd. Hierdoor kunnen volwassenen gemakkelijker een botbreuk oplopen.
Levensverwachting
Er is weinig bekend over de levensverwachting van kinderen en volwassenen met dit syndroom. Er zijn geen redenen om aan te nemen waarom de levensverwachting anders zal zijn dan kinderen zonder deze aandoening.
Kinderen krijgen
Volwassenen met het GPAA1-syndroom kunnen kinderen krijgen. Een deel van de volwassenen heeft zelf een te grote beperking om kinderen op te kunnen voeden.
De kans dat kinderen van een volwassenen met het GPAA1-syndroom zelf het GPAA1-syndroom krijgen is heel klein. Dit kan alleen wanneer de partner drager is van een fout in het GPAA1-gen of wanneer de partner zelf het GPAA1-syndroom heeft. De kans hierop is erg klein.
Indien de volwassene geen kinderen wil of kan krijgen, moet wellicht nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.
Hebben broertjes en zusjes een verhoogde kans om ook het GPAA1-syndroom te krijgen?
Het GPAA1-syndroom is een erfelijke aandoening. Meestal blijken beide ouders drager te zijn van een fout in het GPAA1-gen. Broertjes en zusjes hebben dan 25% kans om zelf ook het GPAA1-syndroom te krijgen.
Een klinisch geneticus kan daar meer informatie over geven.

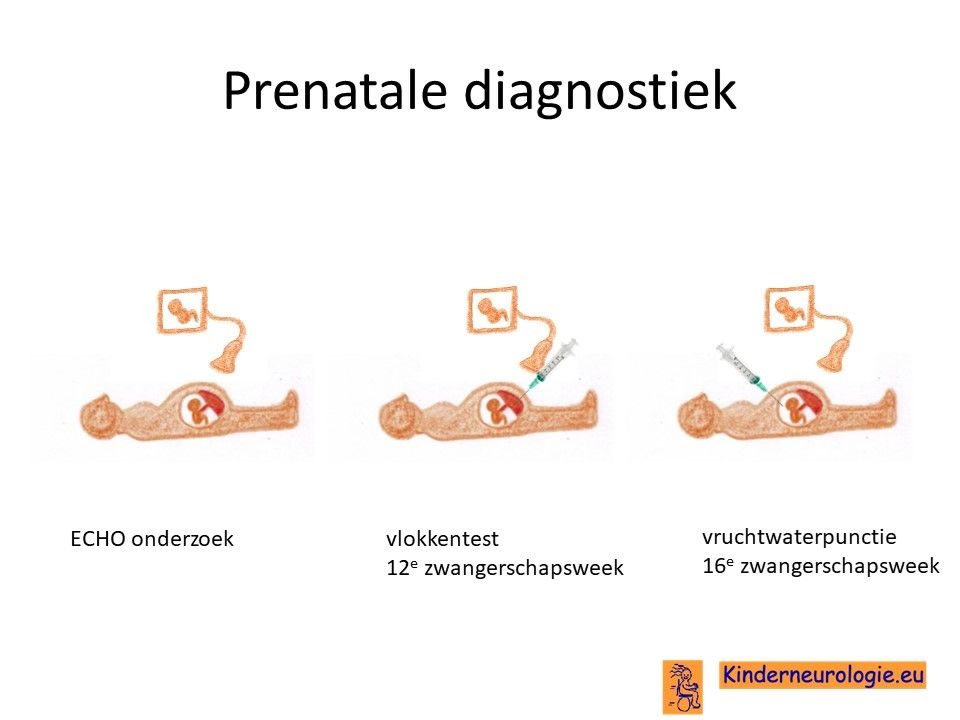
Prenatale diagnostiek
Wanneer bekend is welk foutje in een familie heeft gezorgd voor het ontstaan van GPAA1-syndroom,dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica.
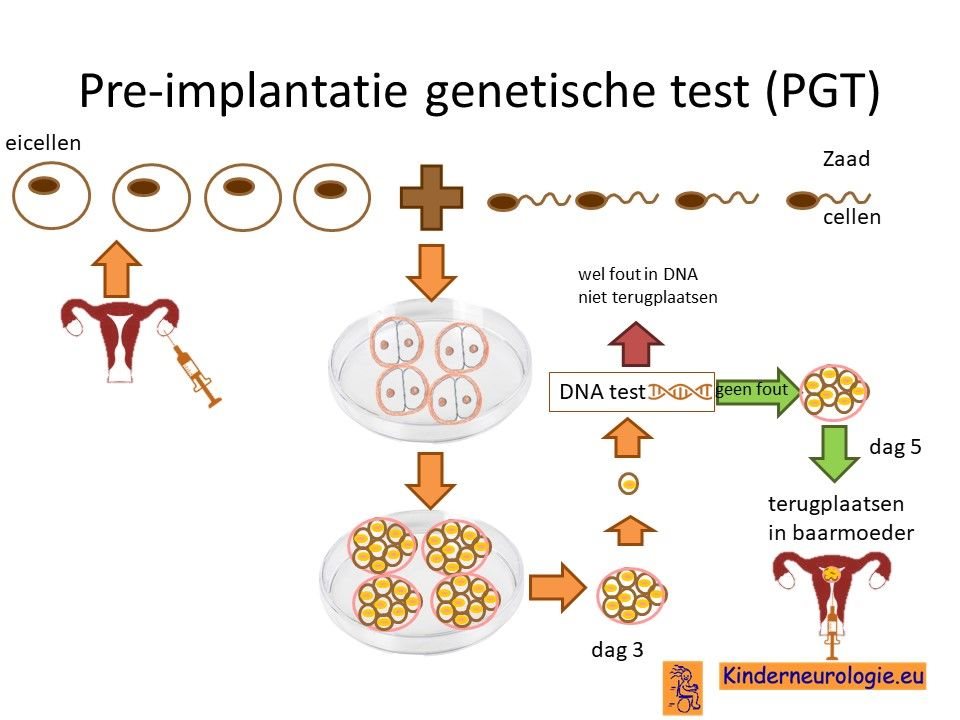
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met het GPAA1-syndroom kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het GPAA1-syndroom. Alleen embryo’s zonder de aanleg voor GPAA1-syndroom, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Referenties
- Mutations in GPAA1, encoding a GPI transamidase complex protein, cause developmental delay, epilepsy, cerebellar atrophy, and osteopenia. Nguyen, T. T. M., Murakami, Y., Sheridan, E., Ehresmann, S., Rousseau et al. Am. J. Hum. Genet. 2017;101: 856-865
- A novel variant in GPAA1, encoding a GPI transamidase complex protein, causes inherited vascular anomalies with various phenotypes. Li Y, Yang L, Yang J, Shi J, Chai P, Ge S, Wang Y, Fan X, Jia R. Hum Genet. 2020;139:1499-1511
Laatst bijgewerkt 14 juli 2021 voorheen: 6 september 2020
Auteur: JH Schieving
