Wat is het IRF2BPL-syndroom?
Het IRF2BL-syndroom is een erfelijke aangeboren aandoening waarbij kinderen last krijgen van bewegingsonrust, epilepsieaanvallen en/of moeite met praten, waarbij een deel van de kinderen stil gaat staan in hun ontwikkeling of ontwikkelingsvaardigheden gaat verliezen.
Hoe wordt het IRF2BPL-syndroom ook wel genoemd?
Het IRF2BL-syndroom is genoemd naar de fout in het erfelijk materiaal wat de oorzaak is van dit syndroom. De plaats van deze fout in het erfelijk materiaal wordt het IRF2BL-gen genoemd.
IRF2BL-gerelateerd syndroom
Een andere naam die ook gebruikt wordt is het IRF2BL-gerelateerd syndroom. IRF2BL-gen is de naam van de plaats in het erfelijk materiaal (het DNA) waar kinderen met dit syndroom een fout hebben zitten die verantwoordelijk is voor het ontstaan van de symptomen die horen bij dit syndroom. Door deze naam te gebruiken is het voor iedereen duidelijk dat er sprake is van deze fout. Een syndroom is een combinatie van kenmerken en problemen die een zelfde oorzaak hebben.
Neurodevelopmental disorder with regression, abnormal movements, loss of speech and seizures
Ook wordt de naam neurodevelopmental disorder with regression, abnormal movements, loss of speech and seizures wel gebruikt. Het woord neurodevelopmental disorder geeft aan dat kinderen met deze aandoening problemen hebben om nieuwe stappen te maken in hun ontwikkeling of zelfs vaardigheden verliezen (regression). Kinderen hebben last van ongewilde bewegingen (abnormal movements), krijgen last van problemen met praten en praten helemaal niet meer (loss of speech) en krijgen vaak last van epilepsieaanvallen (seizures). Deze naam wordt afgekort tot de letters NEDAMSS.
Hoe vaak komt het IRF2BPL-syndroom voor?
Het IRF2BPL-syndroom is een zeldzame ziekte. Het is niet precies bekend hoe vaak het IRF2BPL-syndroom voorkomt. Pas sinds 2018 is de fout in het erfelijk materiaal die verantwoordelijk is voor dit syndroom ontdekt. Dit maakt het gemakkelijker om deze diagnose te stellen.
Waarschijnlijk is bij een deel van de kinderen die het IRF2BPL-syndroom heeft, de juiste diagnose niet gesteld, omdat het syndroom niet herkend is.
Door nieuwe genetische technieken zoals exome sequencing zal deze diagnose waarschijnlijk vaker gesteld gaan worden bij kinderen en volwassenen met dit syndroom.

Bij wie komt het IRF2BPL-syndroom voor?
Het IRF2BPL-syndroom is al vanaf de geboorte aanwezig. De meeste kinderen ontwikkelen zich in het eerste levensjaar normaal en krijgen hun eerste klachten tussen de leeftijd van 2 en 10 jaar. Een deel van de kinderen heeft al vanaf het eerste levensjaar klachten als gevolg van het hebben van het IRF2BPL-syndroom.
Er zijn ook volwassenen die pas op volwassen leeftijd de eerste klachten als gevolg van het hebben van dit syndroom krijgen.
Zowel jongens als meisjes kunnen het IRF2BPL-syndroom krijgen.
Waar wordt het IRF2BPL-syndroom door veroorzaakt?
Fout in het erfelijk materiaal
Het IRF2BPL-syndroom wordt veroorzaakt door een fout op een stukje materiaal op het 14e chromosoom. De plaats van deze fout wordt het IRF2BPL-gen genoemd.
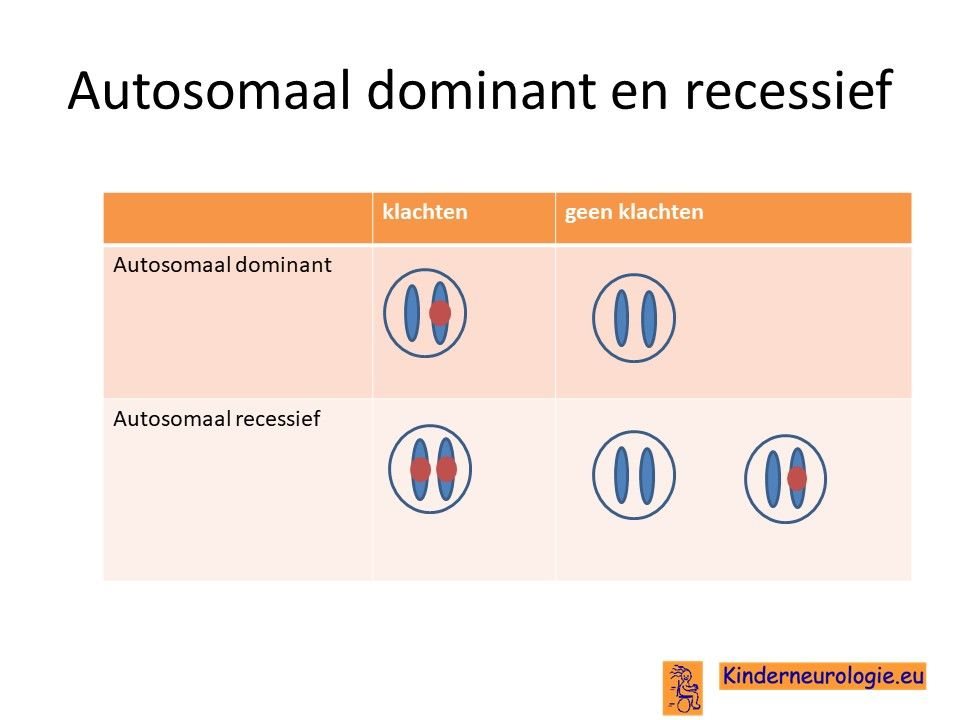
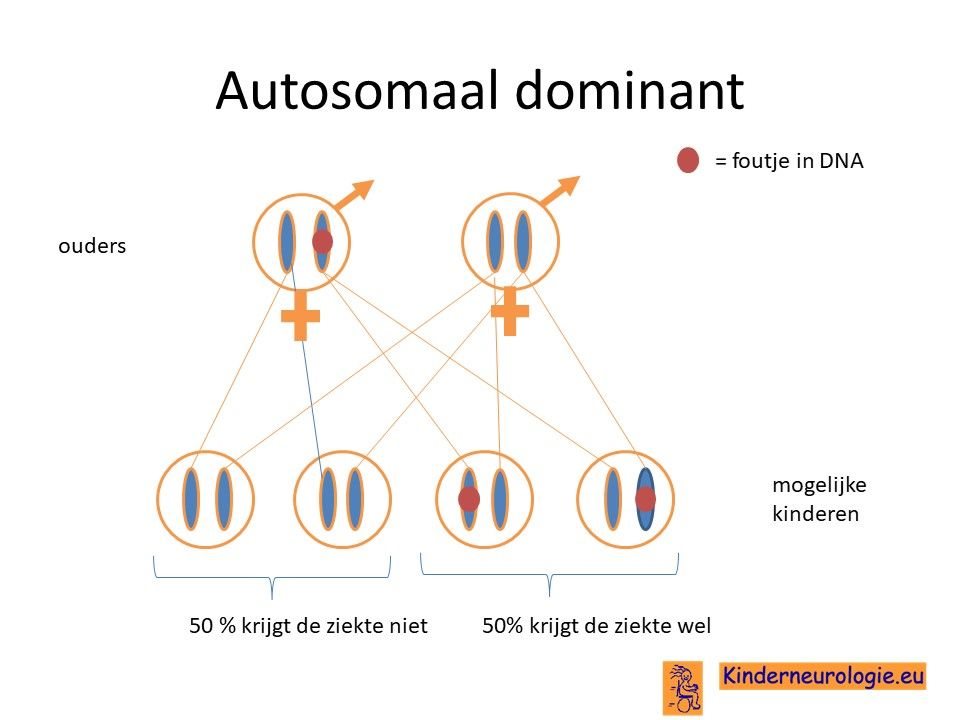
Autosomaal dominant
Het IRF2BPL-syndroom wordt veroorzaakt door een zogenaamde autosomaal dominant fout. Dit houdt in dat een fout op een van de twee chromosomen 14 die een kind heeft in het IRF2BPL-gen al voldoende is om de aandoening te krijgen. Dit in tegenstelling tot een autosomaal recessieve fout waarbij kinderen pas klachten krijgen wanneer beide chromosomen een fout bevatten.
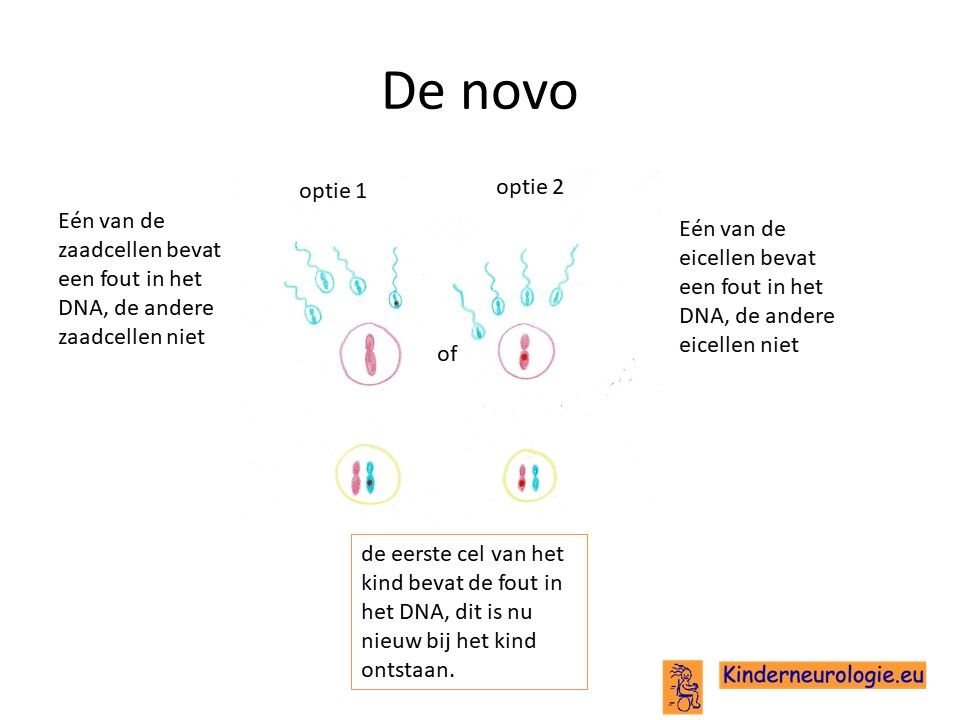
Bij het kind zelf ontstaan
Bij een groot deel van de kinderen met een IRF2BPL-syndroom is de fout in het DNA bij het kind zelf ontstaan met de bevruchting van de eicel door de zaadcel en niet overgeërfd van een van de ouders. Dit wordt ook wel de novo genoemd, wat nieuw ontstaan betekent. Het kind is dan de eerste in de familie met deze aandoening.
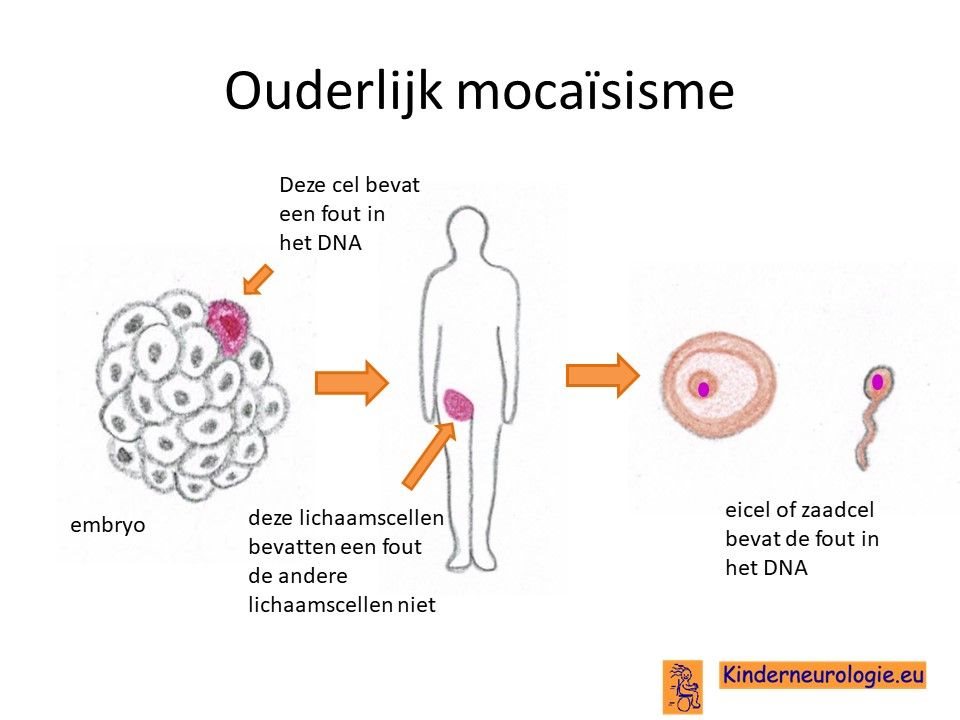
Geërfd van een ouder
Een klein deel van de kinderen heeft de fout in het DNA geërfd van een ouder zonder dat deze ouder zelf het IRF2BPL-syndroom. Deze ouder blijkt dan de fout in het stukje DNA van het IRF2BPL-gen alleen in de eicellen (in geval van de moeder) of de in de zaadcellen (in geval van de vader te hebben). Andere lichaamscellen van de ouder bevatten deze fout niet, waardoor de ouder zelf geen last heeft van het IRF2BPL-syndroom. Dit wordt mocaïsisme genoemd.
Afwijkend eiwit
Dit stukje chromosoom bevat informatie voor de aanmaak van een eiwit, de zogenaamde interferon regulatory factor 2-binding proteïn like (een zogenaamd IRF2BPL-eiwit). Wat dit eiwit precies doet is nog niet goed bekend. Het eiwit is nodig voor een goede werking van de hersenen.
Gain of loss of function
Een verminderde werking van het eiwit wordt een loss of function genoemd, terwijl een toegenomen werking een gain of function wordt genoemd. Bij de meeste kinderen die tot nu toe bekend zijn met dit syndroom is er sprake van een loss of function.

Wat zijn de symptomen van het IRF2BPL-syndroom?
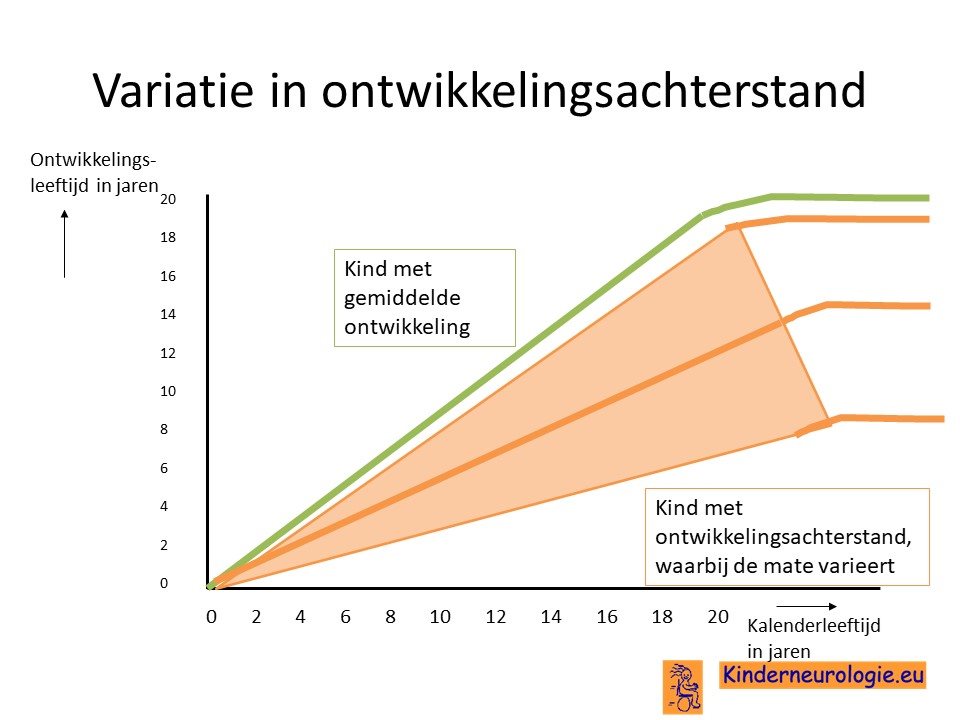
Variatie
Er bestaat variatie in de hoeveelheid en de ernst van de symptomen die verschillende kinderen met het IRF2BPL-syndroom hebben. Het valt van te voren niet goed te voorspellen van welke symptomen een kind last zal krijgen. Geen kind zal alle onderstaande symptomen tegelijkertijd hebben.
Omdat het IRF2BPL-syndroom nog maar korte tijd bekend is, is het mogelijk dat ook andere klachten het gevolg zijn van dit syndroom, zonder dat dit op dit moment nu bekend is.
Ook is het goed mogelijk dat er in de loop van de tijd bij kinderen met dit syndroom gediagnosticeerd worden, die een mildere vorm van dit syndroom hebben, dan de kinderen die tot nu toe met dit syndroom bekend zijn.

Jouw kind is uniek
Bedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.

Zwangerschap en bevalling
Meestal zijn er geen bijzonderheden tijdens de zwangerschap en de bevalling en ontwikkelen kinderen met dit syndroom zich normaal in hun eerste levensjaar.
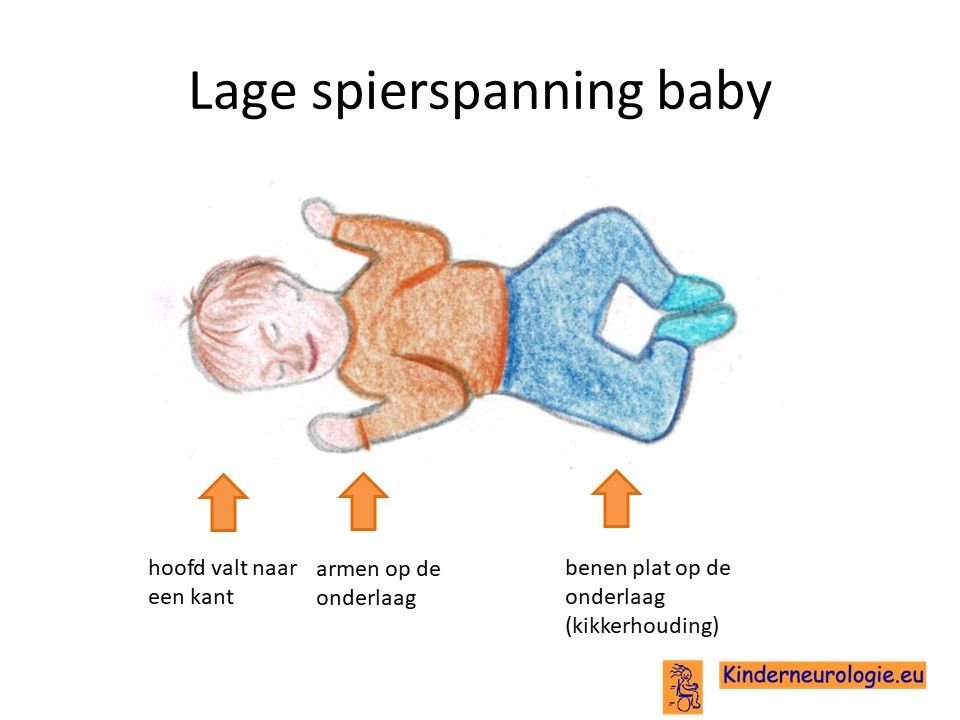
Lage spierspanning
Een deel van de kinderen met het IRF2BPL-syndroom heeft een lagere spierspanning. Hierdoor voelen deze kinderen slapper aan dan andere kinderen. Wanneer de kinderen opgetild worden, moeten ze goed ondersteund worden. Door de lagere spierspanning kunnen bijvoorbeeld de gewrichten van de ellebogen en de knieën gemakkelijk overstrekt worden. Dit wordt hypermobiliteit genoemd. Veel kinderen met het IRF2BPL-syndroom hebben platvoetjes door de lagere spierspanning.
Ontwikkelingsachterstand
Een op de drie kinderen met het IRF2BPL-syndroom ontwikkelt zich al in het eerste levensjaar langzamer dan hun leeftijdsgenoten. Ze gaan later rollen, zitten, staan en lopen dan hun leeftijdsgenoten.
Problemen met praten
Een deel van de kinderen met het IRF2BPL-syndroom vindt het moeilijk om te leren praten. Sommige kinderen leren alleen enkele woorden, anderen leren praten in korte zinnen en weer anderen zijn alleen in staat om klanken te maken. Het begrijpen van wat anderen zeggen gaat kinderen vaak beter af dan het zelf verwoorden wat kinderen willen zeggen. Kinderen met dit syndroom hebben ook vaak een lagere spierspanning in het gezicht, waardoor ze de woorden en zinnen minder duidelijk uitspreken en voor onbekende soms moeilijker verstaanbaar zijn. Dit wordt dysarthrie genoemd. De dysartrie kan toenemen met het ouder worden. Een klein deel van de kinderen stopt met praten als gevolg van de vele epilepsieaanvallen.
Knik in de ontwikkeling
De helft van de kinderen ontwikkelt zich in de eerste levensmaanden normaal en leert net als baby's zonder deze aandoening om te lachen,te rollen, te zitten, te staan en te lopen. Vanaf het moment dat de epilepsie aanvallen ontstaan, blijft de ontwikkeling van deze kinderen stil staan. Kinderen leren geen nieuwe vaardigheden meer aan. Daarna kunnen kinderen ook vaardigheden die kinderen al beheersten verliezen. Dit wordt een knik in de ontwikkeling genoemd. Zo lang het niet lukt om de epilepsie onder controle te krijgen, leren deze kinderen geen nieuwe vaardigheden meer aan. Wanneer het wel lukt om de epilepsie onder controle te krijgen, krijgen kinderen weer mogelijkheden om nieuwe vaardigheden te leren.
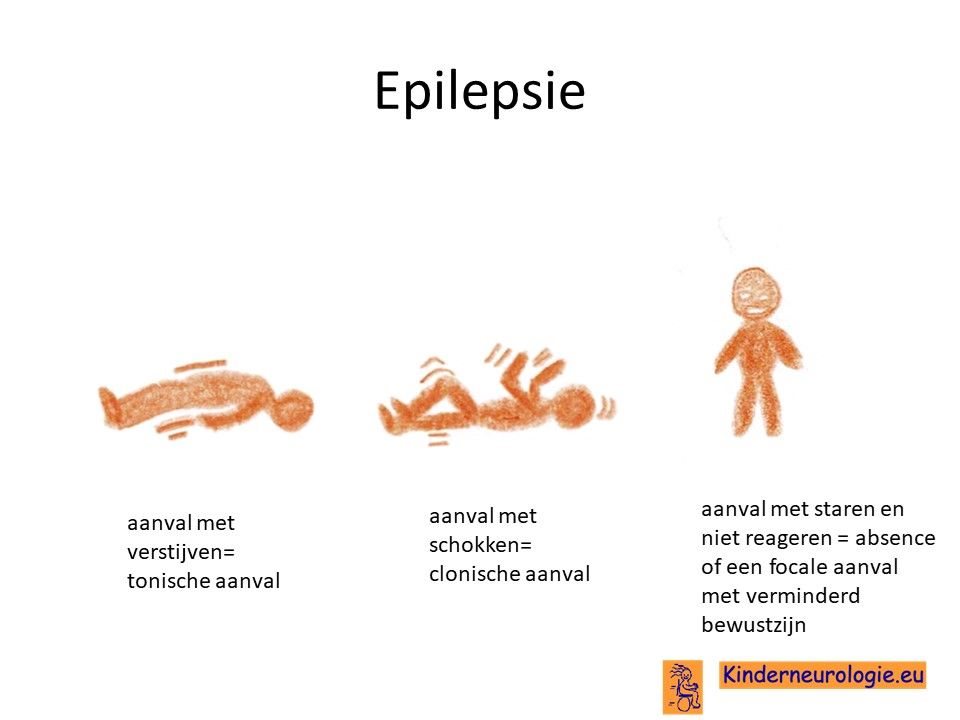
Epilepsie
Ongeveer de helft van de kinderen met het IRF2BPL-syndroom krijgt last van epilepsieaanvallen.
Verschillende soorten epilepsieaanvallen kunnen voorkomen. Dit hangt sterk samen met de leeftijd waarop het kind last krijgt van epilepsie. Ook hebben kinderen vaak verschillende type epilepsie aanvallen. Jonge kinderen kunnen last krijgen van salaamkrampen, horend bij het syndroom van West. Oudere kinderen kunnen andere type aanvallen krijgen: aanvallen met verstijven en schokken (tonisch-clonische aanvallen genoemd), aanvallen met kleine schokjes op verschillende plaatsen in het lichaam (myoclonieën) of aanvallen met staren (absences genoemd)
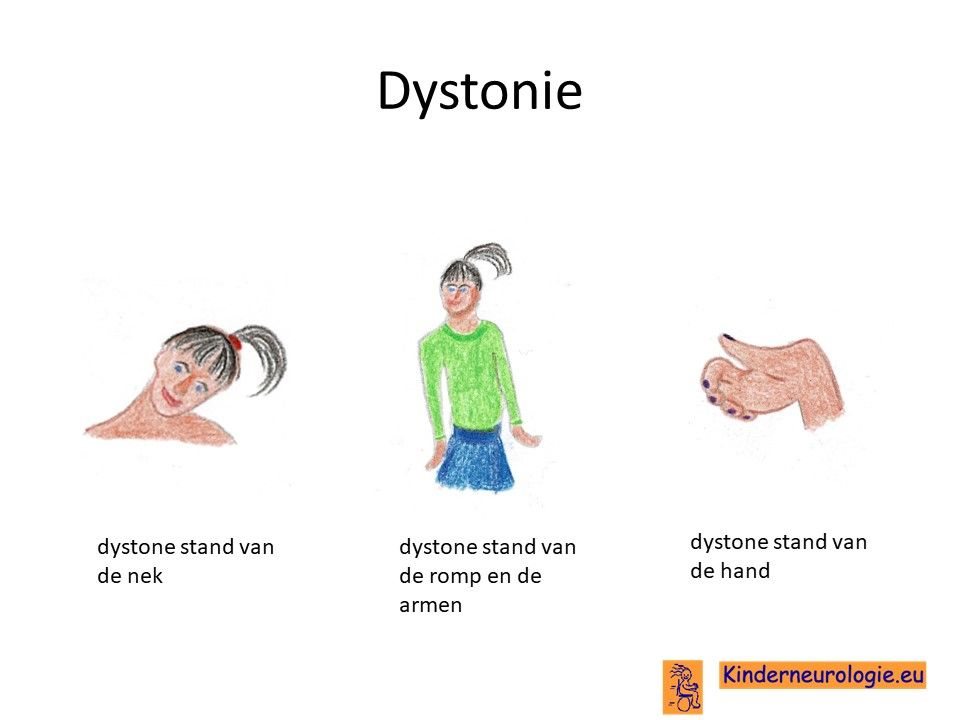
Ongewilde bewegingen
Een groot deel van de kinderen krijgt last van ongewilde bewegingen waar ze zelf geen controle over hebben. Armen, benen, tong, nek of romp gaan in een vreemde stand staan of maken voortdurend onbedoelde bewegingen. Zulke bewegingen worden dystonie of chorea genoemd. Ook wordt de term dyskinesie gebruikt. Een deel van de kinderen heeft last van trillen van de handen, dit wordt tremor genoemd. De ernst van de bewegingsstoornissen kan sterk wisselen, soms zijn de bewegingsstoornissen meer aanwezig en soms ook in mindere mate. Het maken van deze bewegingen kost veel energie en is daardoor vermoeiend voor het kind.
Er zijn ook kinderen die door stijfheid en traagheid weinig kunnen bewegen, dit wordt parkinsonisme genoemd.
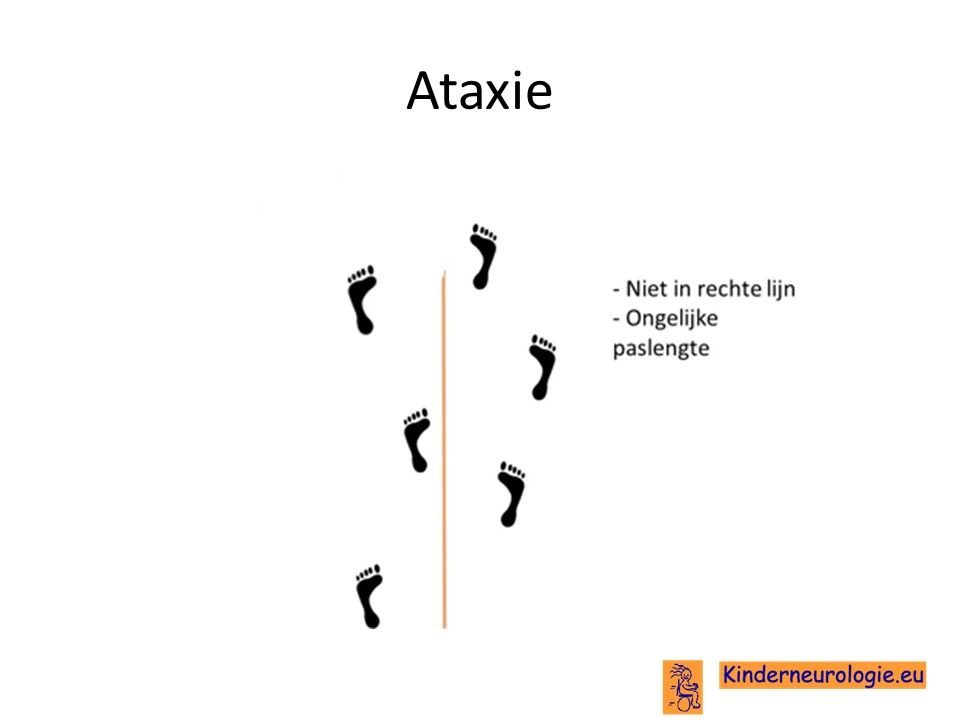
Problemen met het evenwicht
Het is voor kinderen met het IRF2BPL-syndroom vaak lastiger om hun evenwicht te bewaren. Ze vallen gemakkelijker dan andere kinderen. Vaak zetten kinderen hun voeten wat verder uit elkaar om zo meer steun te hebben en minder snel om te vallen.
De handen kunnen een trillende beweging maken wanneer kinderen wat willen pakken.
Daardoor wordt het bijvoorbeeld moeilijker om te schrijven, een kopje naar de mond te brengen of knoopjes dicht te maken.
Spasticiteit
Een klein deel van de kinderen heeft last van spasticiteit meestal in de benen. Spasticiteit zorgt ook voor stijfheid van de spieren. Het is niet altijd gemakkelijk om goed na te gaan of er sprake is van spasticiteit of van dystonie.

Problemen met leren
Kinderen met het IRF2BPL-syndroom hebben vaker problemen met leren. De problemen met leren kunnen mild zijn of meer duidelijk aanwezig zijn. Een deel van de kinderen heeft een milde verstandelijke beperking, een ander deel van de kinderen een ernstige verstandelijke beperking. De problemen met bewegen maken leren op school lastiger. Ook maken veel IQ testen gebruik van onderdelen waarbij kinderen moeten tekenen, schrijven of praten wat ingewikkeld is voor kinderen met het IRF2BPL-syndroom. Dit kan maken dat de leermogelijkheden van kinderen met het IRF2BPL-syndroom worden onderschat.
Slaapproblemen
Slaapproblemen komen vaak voor bij kinderen met het IRF2BPL-syndroom. Sommige kinderen hebben moeite met het inslapen. Een groot deel van de kinderen wordt ’s nachts regelmatig wakker en komt dan maar moeilijk weer in slaap. Ook zijn kinderen vaak vroeg in de ochtend wakker.
Bij een deel van de kinderen worden deze slaapproblemen veroorzaakt door epilepsie gedurende de nacht.

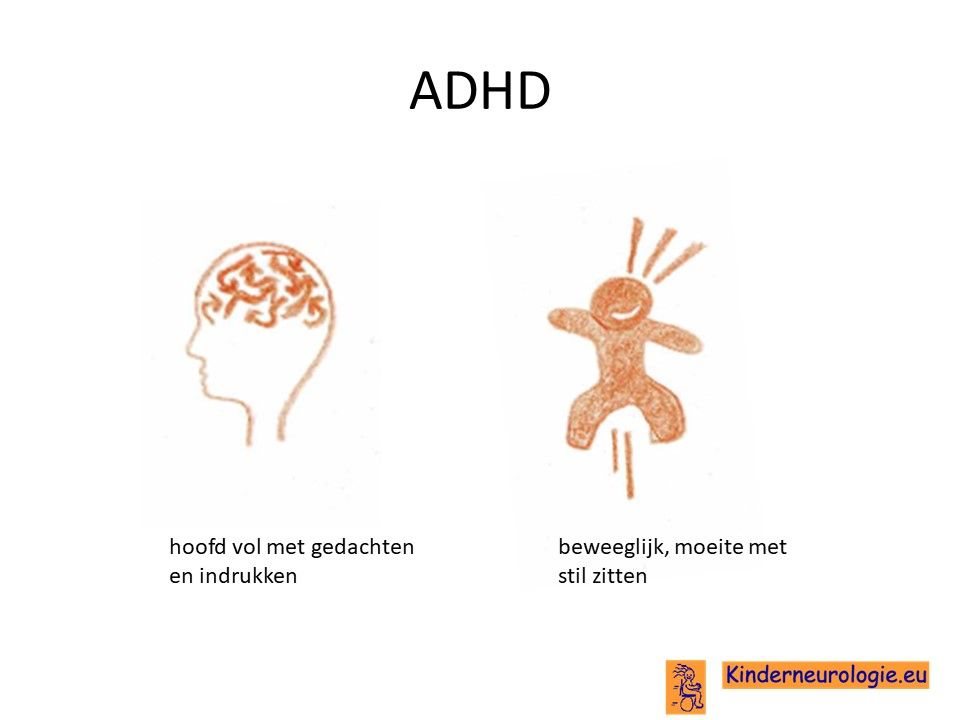
AD(H)D
AD(H)D komt vaker voor bij kinderen met dit syndroom. Kinderen met ADHD hebben moeite om bij een taakje langere tijd de aandacht te houden. Ze spelen maar kort met een bepaald speelgoed en gaan dan weer naar een ander stukje speelgoed. Kinderen zijn snel afgeleid door een geluid of een beweging in de kamer. Op school hebben kinderen moeite langer tijd hun aandacht bij het schoolwerk te houden.
Kinderen kunnen moeite hebben met stil zitten en bewegen het liefst de hele dag. Kinderen hebben de neiging om eerst te doen en dan pas te denken of dit wel verstandig is, dit wordt impulsief gedrag genoemd.
Autistiforme kenmerken
Kinderen met het IRF2BPL-syndroom hebben vaker autistiforme kenmerken. Kinderen zijn meer in zich zelf gekeerd en hebben niet zo’n behoefte aan contact met andere mensen. Zij leven in een eigen wereld. Het maken van oogcontact vinden kinderen vaak moeilijk.
Kinderen met autistiforme kenmerken houden vaak van een vaste voorspelbare structuur in de dag. Zij vinden het lastig wanneer hiervan wordt afgeweken. Ook onverwachte gebeurtenissen zijn moeilijk. Kinderen kunnen door onverwachte gebeurtenissen heel boos of juist heel verdrietig worden, omdat ze niet goed weten hoe ze hier mee om moeten gaan.Kinderen met autisme vinden het vaak moeilijk om emoties van andere mensen te kunnen begrijpen en weten niet goed hier op te reageren. Samen spelen en samen plezier hebben is vaak moeilijk voor kinderen met autisme.
Ook hebben kinderen vaak voorkeur voor bepaald speelgoed of een bepaalde hobby waar ze zich heel lang mee kunnen vermaken.

Angst
Kinderen met dit syndroom hebben gemakkelijker last van angsten. Bijvoorbeeld angst om alleen zonder de ouders te zijn, angst voor het donker of angst voor onbekende en vreemde situaties.
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak wat veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn.
Kinderen met het IRF2BPL-syndroom hebben meestal niet veel opvallende uiterlijke kenmerken.
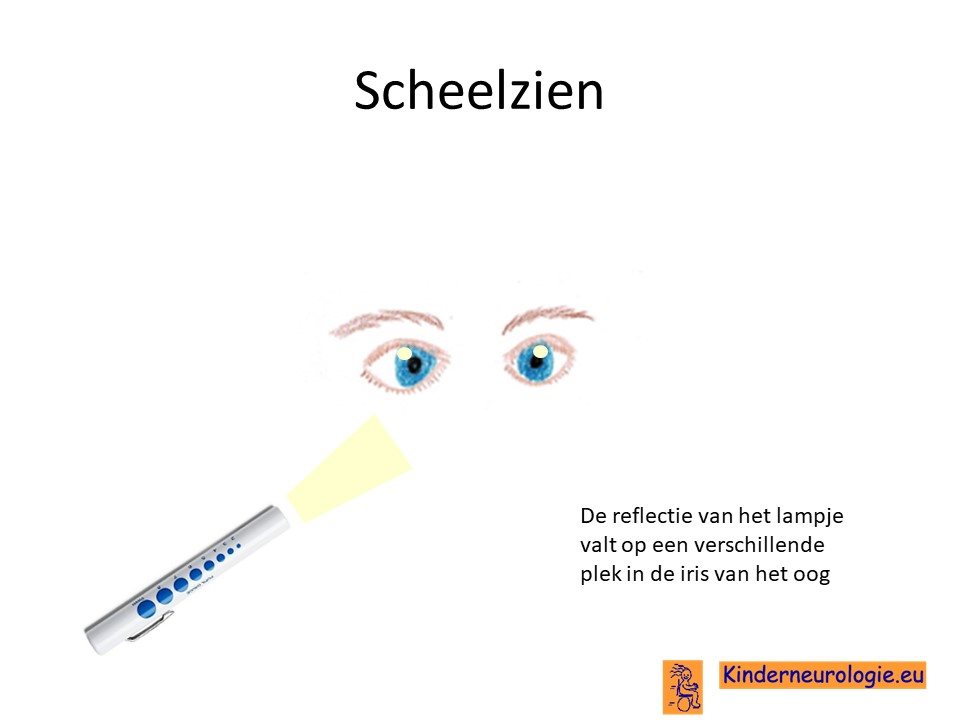
Problemen met zien
Kinderen met het IRF2BPL-syndroom hebben vaak problemen met zien. Scheelzien komt vaker voor bij kinderen met het IRF2BPL-syndroom. Ook kunnen kinderen moeite hebben om hun ogen naar rechts, links, boven of onder te bewegen. Bij een deel van de kinderen is de ooglens troebel waardoor zij wazig zien (cataract genoemd), ook kan de vorm van het hoornvlies anders zijn (keratoconus).
.
Problemen met eten
Door de afwijkende spierspanning in de spieren van het gezicht, hebben kinderen met het IRF2BPL-syndroom vaker problemen met eten. Het afhappen en het kauwen van eten gaat lastig. Kinderen kunnen minder goed overweg met stukjes in het eten. Kinderen verslikken zich ook gemakkelijker tijdens het eten, waardoor ze moeten hoesten.
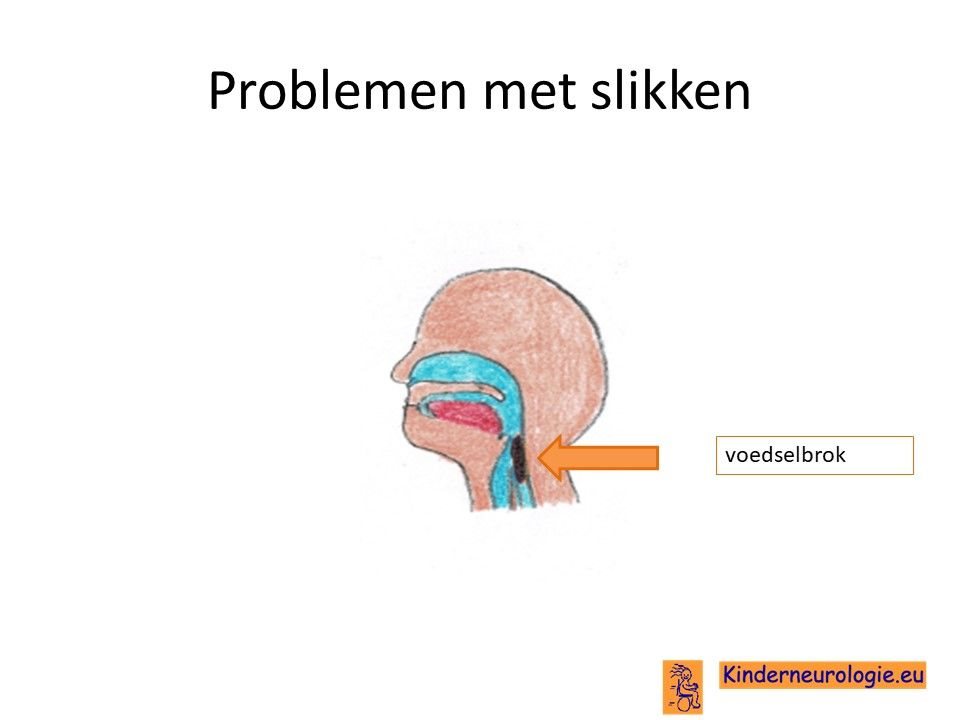
Slikken
Ook bij het slikken zijn veel verschillende spieren nodig. Een deel van de kinderen heeft problemen met slikken. Het slikken gaat langzamer en kost daardoor meer tijd. Kinderen kunnen zich verslikken en daarom moeten hoesten tijdens eten of drinken. Dit kan gevaarlijk zijn, omdat er tijdens verslikken eten of drinken in de longen terecht kan komen, waardoor een longontsteking kan ontstaan. Het kan daarom nodig zijn om kinderen via een sonde voeding te geven. Ook kan een aanval van dystonie in de tong of kaakspieren zorgen voor problemen met slikken.
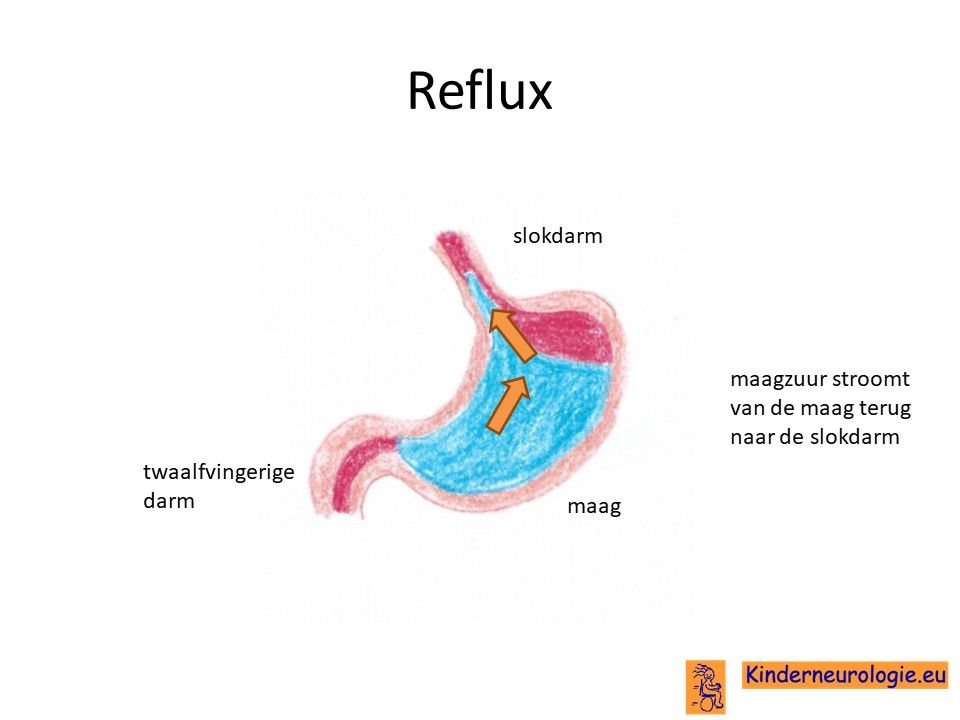
Reflux
Kinderen met het IRF2BPLsyndroom hebben heel vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
Kwijlen
Kinderen met het IRF2BPL-syndroom hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.Dit is namelijk de gemakkelijkste weg voor het speeksel, de andere optie van het doorslikken van speeksel kost bewuste aandacht van het kind totdat doorslikken van speeksel geautomatiseerd is. Dit is voor kinderen met dit syndroom moeilijker om aan te leren.
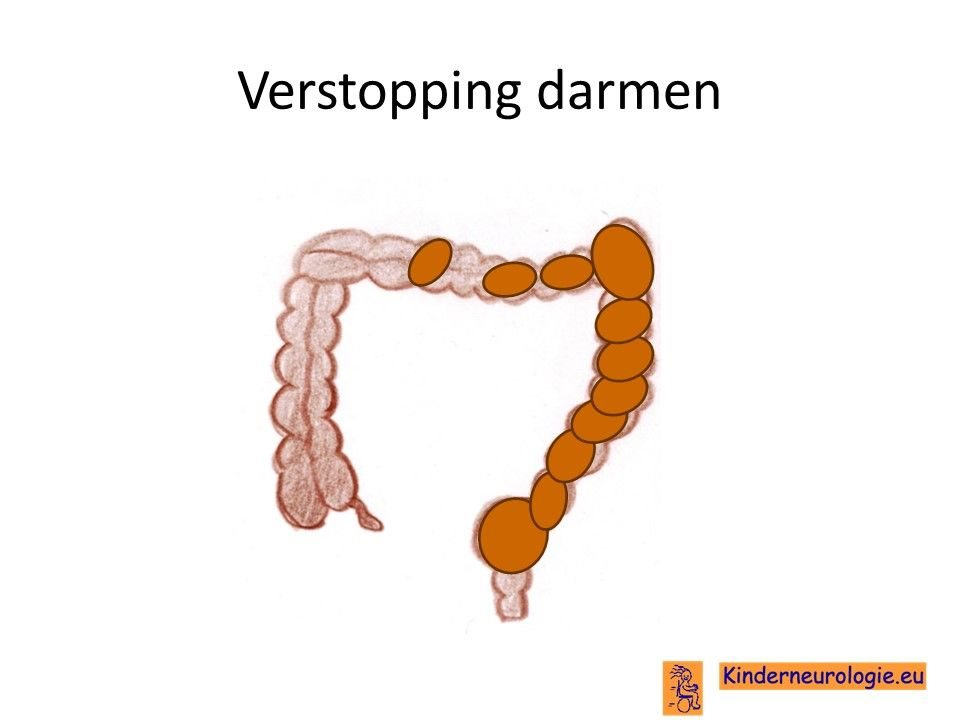
verstopping-darmen
Verstopping van de darmen komt vaak voor bij kinderen met dit syndroom. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen. Dit kan buikpijnklachten geven en zorgen voor een bolle buik. Ook kan de eetlust hierdoor minder worden.
Zindelijkheid
Het is voor de meeste kinderen met het IRF2BPL-syndroom moeilijker om zindelijk te worden. Als dit lukt, dan is dit meestal op latere leeftijd dan gebruikelijk.

Puberteit te laat
Bij een deel van de kinderen met dit syndroom ontstaat de puberteit te laat. Er wordt gesproken van een late puberteit wanneer een meisje op 13-jarige leeftijd nog geen borstvorming heeft of wanneer een jongen op 14-jarige leeftijd nog geen toename van grootte van de zaadballen heeft.
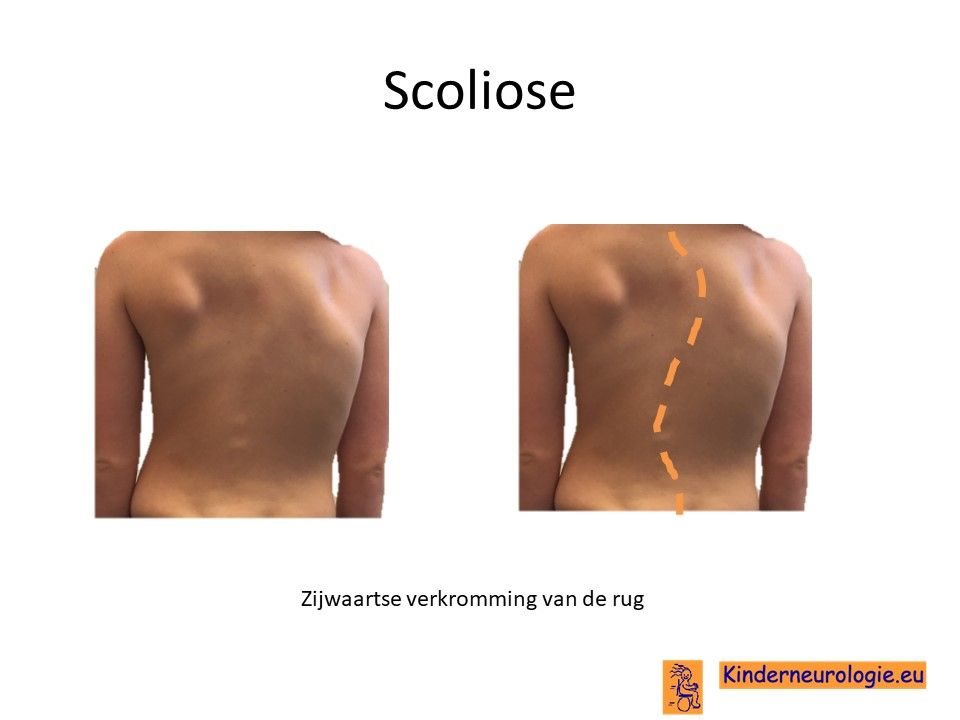
Scoliose
Een deel van de kinderen met het IRF2BPL-syndroom krijgt een zijwaartse verkromming van de rug. Dit wordt een scoliose genoemd. Van een milde scoliose zullen kinderen zelf geen last hebben. Toename van de scoliose kan zorgen voor het ontstaan van pijnklachten in de rug en problemen met zitten en staan.
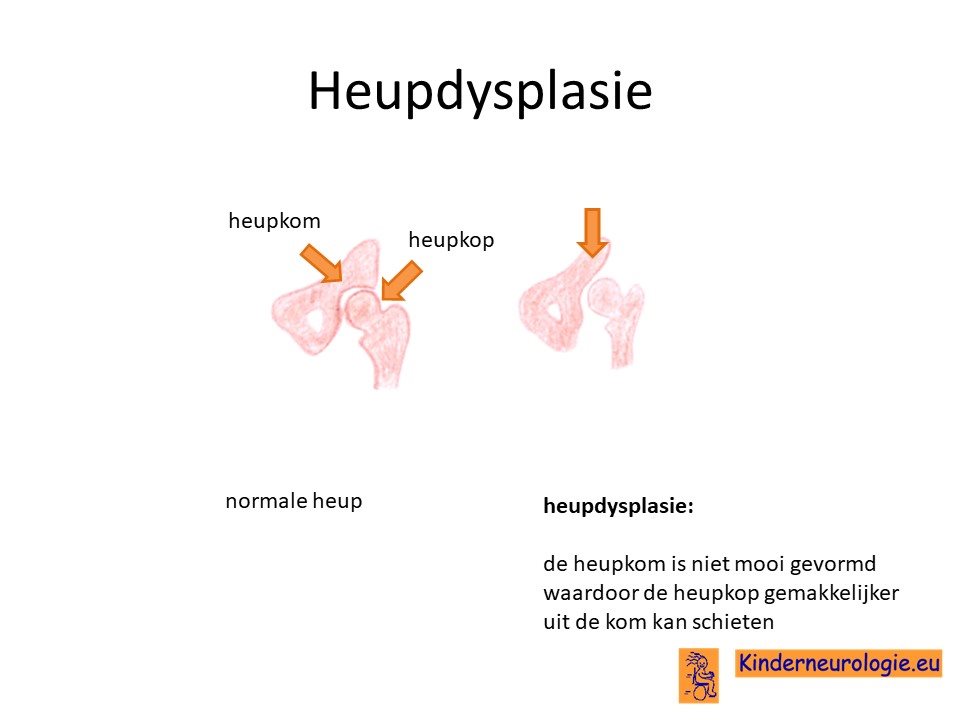
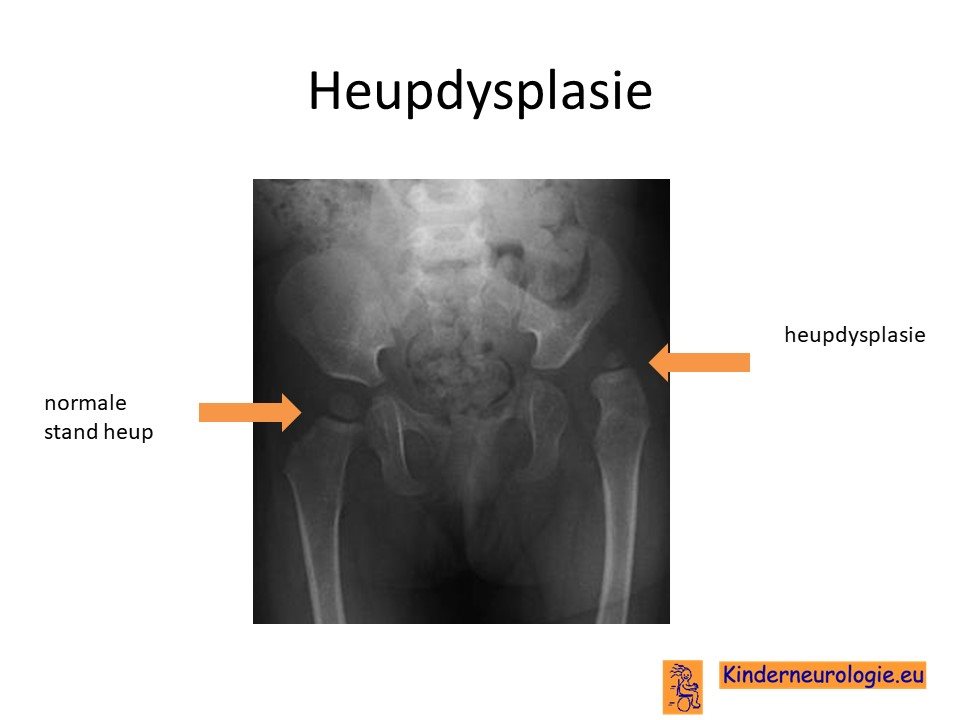
Heupdysplasie
Heupdysplasie komt vaker voor bij kinderen met dit syndroom. Hierbij is de heupkom niet goed ontwikkeld, waardoor de heupkop gemakkelijker uit de heupkom schiet.
Minder sterke botopbouw
Kinderen met dit syndroom hebben grotere kans op een minder goede botopbouw. Dit komt vooral voor bij kinderen die niet in staat zijn om te lopen, bij kinderen die veel binnen zitten en bij kinderen die medicijnen gebruiken (bijvoorbeeld medicijnen die gebruikt worden bij de behandeling van epilepsie). Deze minder sterke botopbouw kan er voor zorgen dat kinderen gemakkelijker een botbreuk oplopen, wanneer zij vallen.
Hoe wordt de diagnose IRF2BPL-syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met epilepsie in combinatie met een ontwikkelingsachterstand en problemen met bewegen kan vermoed worden dat er sprake is van een syndroom. Er zijn echter veel verschillende syndromen die allemaal voor deze symptomen kunnen zorgen. Vaak zal aanvullend onderzoek nodig zijn om aan de diagnose IRF2BPL-syndroom te stellen.
Bloedonderzoek
Bij routine bloedonderzoek worden bij kinderen met het IRF2BPL-syndroom geen bijzonderheden gevonden.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt, kan door middel van gericht genetisch onderzoek op bloed naar het voorkomen van een foutje op het 14e-chromosoom in het IRF2BPL-gen
Tegenwoordig zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht was of naar gezocht is.
MRI-scan
Bij kinderen met een ontwikkelingsachterstand, bewegingsstoornissen en/of epilepsie zal een MRI scan gemaakt worden om te kijken of er bijzonderheden aan de hersenen te zien zijn. De MRI-scan van de hersneen kan helemaal normaal zijn. Bij een groot deel van de kinderen is op de MRI scan te zien dat de grote en kleine hersenen en de hersenstam kleiner van volume zijn dan gebruikelijk. De hersenbalk is vaak ook dunner dan gebruikelijk. Wanneer na enkele jaren een MRI-scan wordt herhaald, is bij een deel van de kinderen te zien dat de hersenen kleiner zijn geworden in de loop van de tijd.
Stofwisselingsonderzoek
Kinderen met een ontwikkelingsachterstand krijgen vaak stofwisselingsonderzoek van bloed en urine om te kijken of er sprake is van een stofwisselingsziekte die verklarend is voor de ontwikkelingsachterstand. Bij kinderen met het IRF2BPL-syndroom worden hierbij geen bijzonderheden gezien.
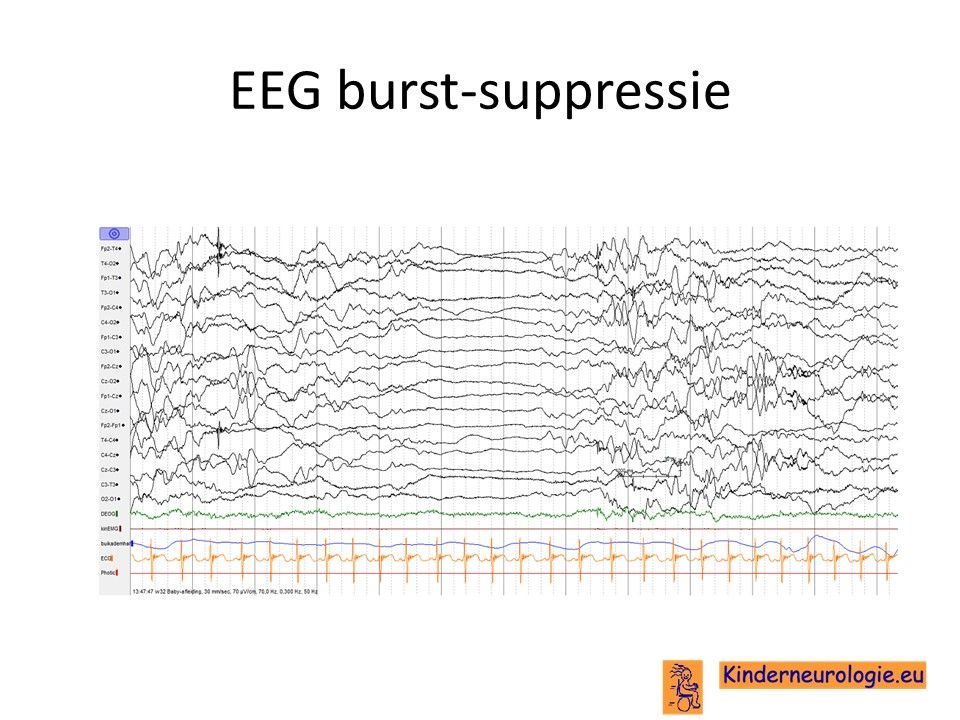
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak veel verschillende soorten epileptiforme afwijkingen gezien. Deze afwijkingen zijn niet kenmerkend voor het IRF2BPL-syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.
Oogarts
Kinderen met het IRF2BPL-syndroom worden altijd een keer door een oogarts gezien om te kijken of er problemen zijn met zien.

VEP
Met een VEP onderzoek kan aangetoond worden dat de signalen die van de ogen naar de hersenen toe gaan bij kinderen met het GNAO1-syndroom veel te traag verwerkt worden. Hierdoor hebben kinderen problemen met zien.
Foto van de botten
Wanneer er sprake is van een verkromming van de wervelkolom zal vaak een foto van de botten gemaakt worden om de mate van verkromming vast te leggen en om te kijken hoe de wervels van de rug zijn aangelegd.
Wanneer er aanwijzingen zijn voor heupdysplasie kan een foto van het bekken gemaakt worden.
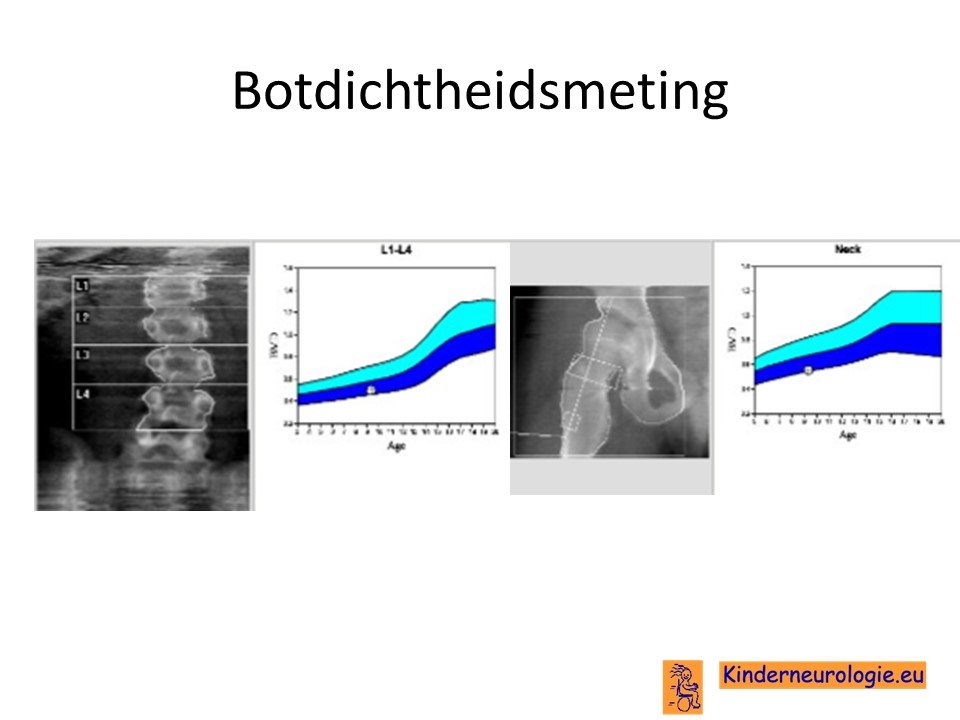
Dexa-scan
Door middel van een dexa-scan kan de botdichtheid van het bot worden gemeten.
Hoe wordt het GNAO1-syndroom behandeld?
Geen genezing
Er is geen behandeling die het GNAO1-syndroom kan genezen. De behandeling is er op gericht om het kind en ouders zo goed mogelijk mee te leren om gaan met de gevolgen die dit syndroom heeft.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Het is bij kinderen met het GNAO1-syndroom vaak moeilijk om de epilepsie onder controle te krijgen. Vaak zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn fenobarbital, vigabatrine (Sabril ®), natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam
(Frisium ®), oxcarbazepine (Trileptal®), topiramaat (Topamaxl®)en zonisamide (Zonegran®). Zogenaamde benzodiazepines kunnen beter niet gebruikt worden bij kinderen met absences als uiting van epilepsie, omdat de absences hierdoor kunnen verergeren.
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen.Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk. Kinderen waarbij de adenosine A1 receptor niet goed werkt hebben vaak baat bij het ketogeen dieet.

Medicijnen bij bewegingsstoornissen
Er bestaan ook medicijnen die kunnen maken dat kinderen minder last hebben van bewegingsstoornissen. Per kind zal gekeken moeten worden of de voordelen van het effect van het medicijn opwegen tegen het nadeel van eventuele bijwerkingen als gevolg van het medicijn. Het type bewegingsstoornis bepaalt welk medicijn het meest geschikt is. Voor dystonie kunnen baclofen (Lioresal ®), trihexyfenidyl (Artane ®), tetrabenazine (Xenazine ®), clonazepam (Rivotril ®), gabapentine (Neurontin®), botuline toxine injecties of L-dopa (Sinemet ®)behulpzaam zijn. Voor chorea haloperidol (Haldol ®), tetrabenazine (Xenazine ®) of carbamazepine (Tegretol ®). Voordeel van het gebruik van tetrabenazine is het dat dit medicijn zowel effect op de dystonie als de chorea kan hebben, daarom is het een van de voorkeurs middelen geworden voor kinderen met het GNAO1-syndroom die last hebben van bewegingsstoornissen. Ook kunnen de anti-epileptica levetiracetam en topiramaat effect hebben op de bewegingsstoornissen en tegelijkertijd (indien nodig) de epilepsie aanvallen verminderen. Sommige kinderen hebben ook goed effect van het medicijn risperidon.
Er bestaat ook een mogelijkheid om het medicijn baclofen via een pompje toe te dienen, een baclofenpomp.
Een status dystonicus wordt meestal behandeld met clonazepam, midazolam en fenobarbital. Een deel van de kinderen met een status dystonicus heeft baat bij het medicijn clonidine. Vaak is een behandeling met deep brain stimulation nodig om kinderen uit een status dystonicus te krijgen.
Helaas hebben medicijnen vaak ook bijwerkingen en kan het effect van het gebruik van deze medicijnen bij de aandoening GNAO1-syndroom tegen vallen. Per kind zal dan ook gekeken moeten worden of de voordelen van het gebruik van medicijnen opweegt tegen de nadelen van het gebruik van deze medicijnen.
Caffeine
Het gebruik van caffeine kan ook bij kinderen en volwassenen met het GNAO1-syndroom een positief effect hebben op de onwillekeurige bewegingen. Volwassenen kunnen caffeine binnen krijgen voor het drinken van koffie. Kinderen vinden dit meestal niet lekker. Er bestaat ook caffeine in tabletvorm die aan kinderen gegeven kan worden. Caffeine heeft niet bij alle kinderen en volwassenen effect. Wanneer het na 12 weken gebruik geen effect heeft, kan het medicijn ook weer gestopt worden.
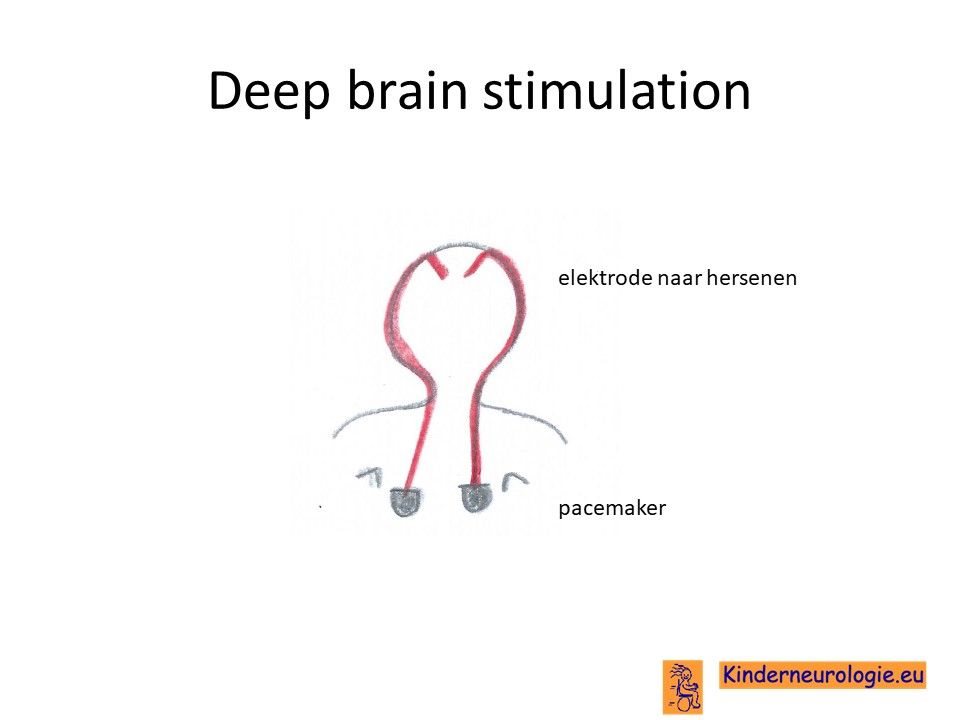
Deep brain stimulation
Bewegingsstoornissen kunnen ook verbeteren door middel van een operatie die deep-brain-stimulatie in de globus pallidus internus (Gpi) wordt genoemd. Deze operatie kan ook acuut ingezet worden, wanneer kinderen dreigen uitgeput te raken door een voortdurende bewegingsstoornis (een status dystonicus). Het duurt 1-3 weken voordat deze behandeling effect heeft. Deep brain stimulation wordt tegenwoordig bij steeds jongere kinderen toegepast om de ernst van de bewegingsstoornissen te verminderen en status dystonicus te voorkomen (De jongste patient die een DBS heeft gekregen, is anno 2021 3 jaar oud). Het voornaamste doel wat bereikt kan worden met DBS is dat na plaatsen van een DBS een status dystonicus niet meer of bijna niet meer voorkomt. Dit lukt bij 2 op de 3 kinderen. De dystonie vermindert vaak na plaatsen van de DBS, maar verdwijnt niet, er blijft dus dystonie aanwezig. Ouders geven vaak aan dat na plaatsen van de DBS het contact met hun kind beter is, dat kinderen meer communicatiemogelijkheden hebben, beter gevoed kunnen worden en minder pijnklachten hebben en dat zij dit de belangrijkste voordelen van de DBS vinden. Enkele jaren na het plaatsen van de DBS kan het effect van de DBS afnemen. Bij kinderen die in het begin een lead hebben gekregen (monopolaire DBS) kan het dan behulpzaam zijn om nog een tweede lead te plaatsen (bipolaire DBS). Het plaatsen van een DBS heeft ook risico's zoals het risico op een wondinfectie, het breken van een lead of op traagheid in bewegen (bradykinesie).
Bij kinderen met het GNAO1-syndroom waarbij de chorea op de voorgrond staat, blijkt een instelling met een hoge frequentie en een lage amplitude vaak effectiever te zijn. Bij kinderen waarbij traagheid in het bewegen (bradykinesie) op de voorgrond staat helpt juist een lagere frequentie met een hoge amplitude beter.In Nederland wordt DBS bij kinderen toegepast in het Amsterdamumc en het UMC Groningen.
Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.

Migraine
De behandeling van migraine bij kinderen met het GNAO1-syndroom verloopt niet anders dan de behandeling van migraine bij kinderen zonder dit syndroom.
Kinderfysiotherapie
Een kinderfysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt.
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen.

Kinderlogopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen of door middel van muziek. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken. Sommige kinderen hebben baat bij een spraakcomputer.

Kinderergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
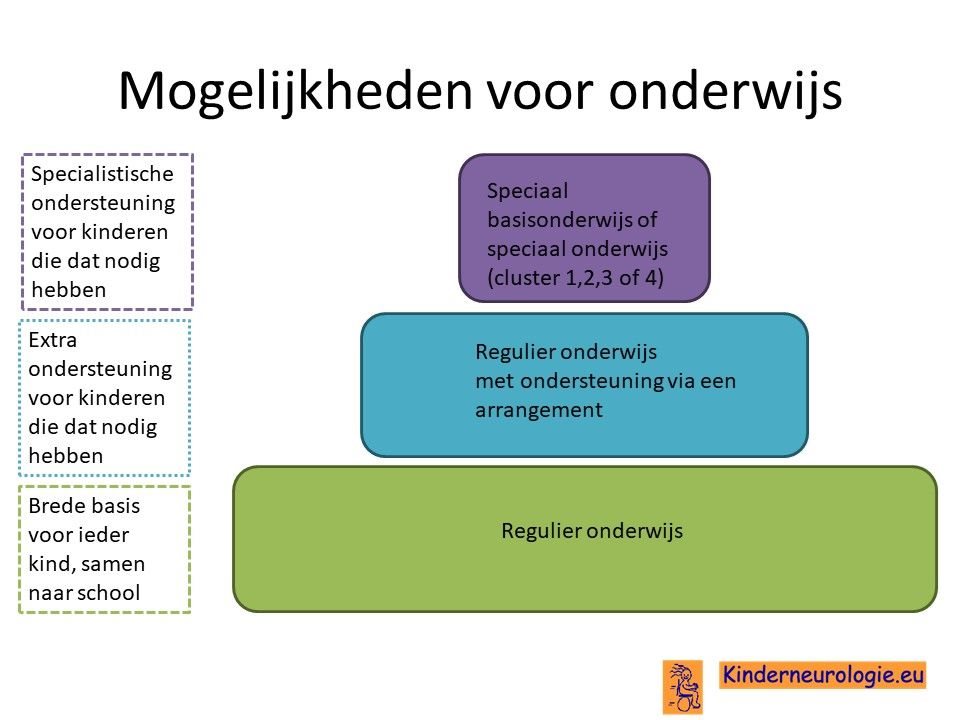
School
De meeste kinderen met het GNAO1-syndroom volgen speciaal onderwijs.
Vaak volgen kinderen MLK (moeilijk lerend) of ZMLK (zeer moeilijk lerend) onderwijs.
Voor een deel van de kinderen is het niet haalbaar om onderwijs te volgen. Zij gaan naar een dagcentrum waar kinderen een dagprogramma volgen.
Diëtiste
Wanneer kinderen onvoldoende groeien, kan een diëtiste kijken hoe met energieverrijkte voeding toch voor een voldoende groei kan worden gezorgd.

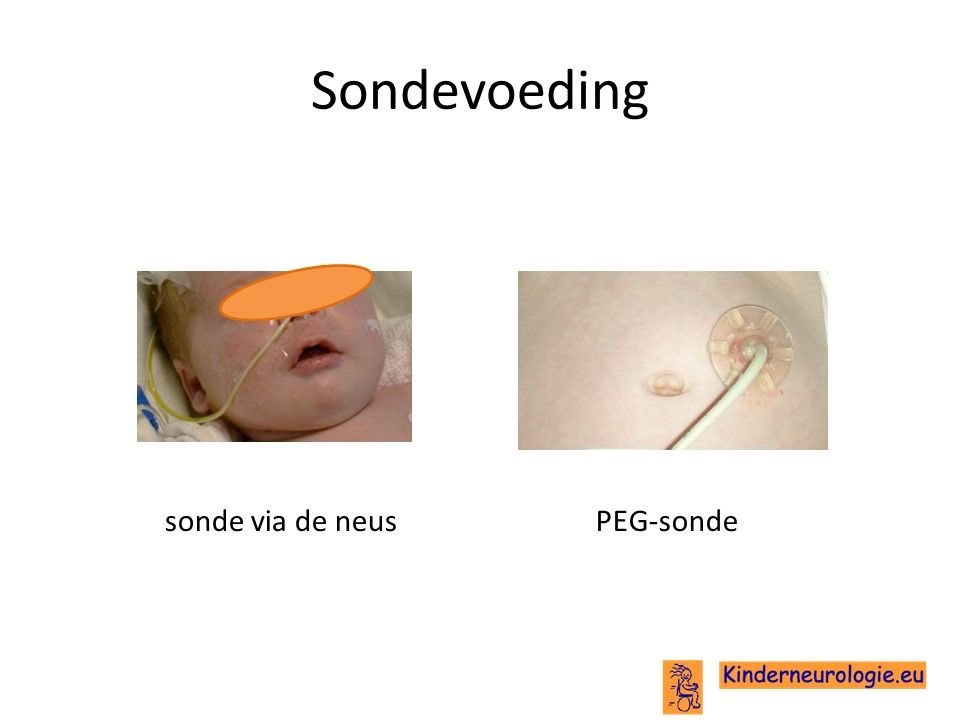
Sondevoeding
Veel kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Daarom is het vaak nodig om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
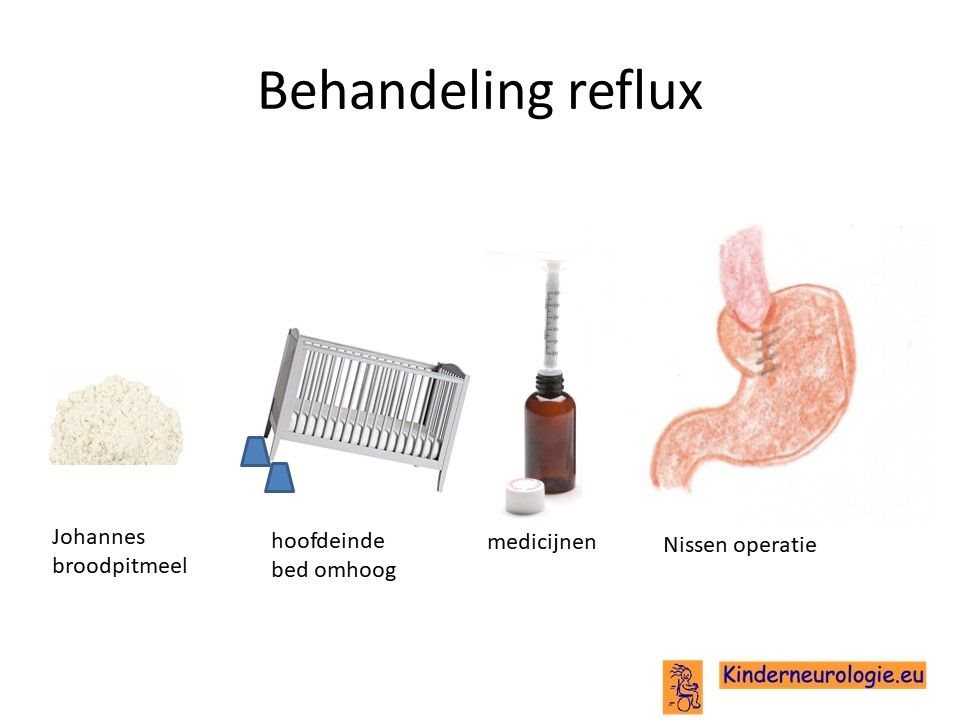
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol of esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen (een zogenaamde Nissen-operatie).
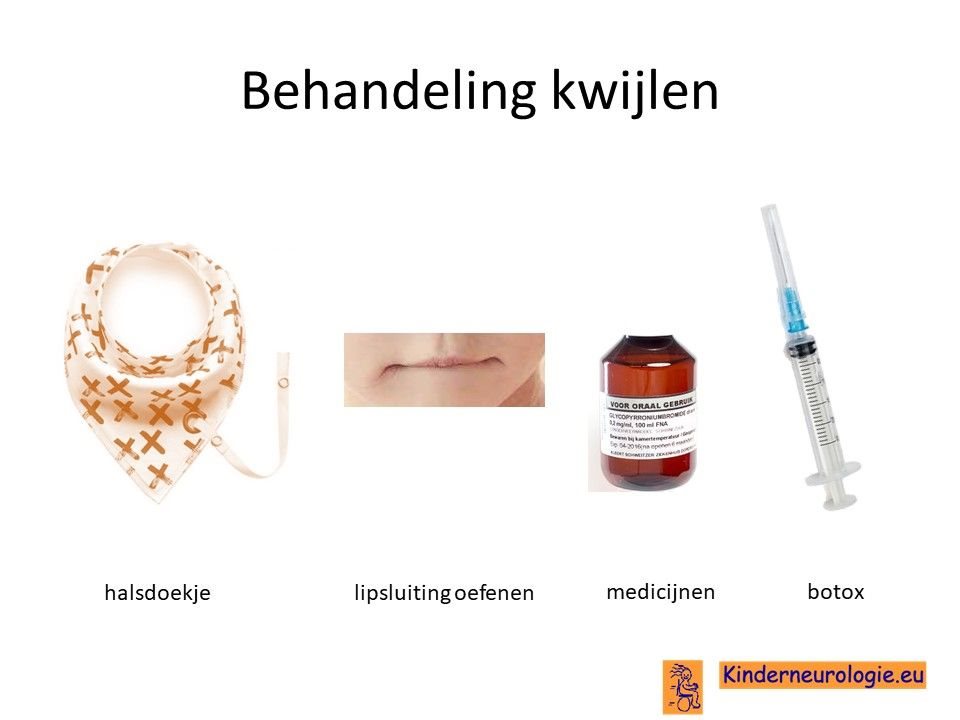
Kwijlen
Kwijlen kan verminderen door kinderen er bewust van te maken dat ze hun speeksel moeten doorslikken. Ook kunnen oefeningen waarbij geoefend wordt om de mond te sluiten helpen. Er bestaan moderne halsdoekjes die kwijl kunnen opvangen, zodat de kleding niet vies en nat wordt.
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie nodig zijn om er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Oogarts
Een deel van de kinderen heeft een bril nodig om goed te kunnen zien. Wanneer kinderen scheel kijken, dan kan het nodig zijn om een oog een aantal uur per dag af te plakken, om op die manier te voorkomen dat kinderen een lui oog ontwikkelen.

VISIO/Bartimeus
VISIO is een instelling die kinderen en volwassenen die slechtziend of blind zijn begeleidt. Zij kunnen vaak tips hebben hoe kinderen die slecht kunnen zien het best kunnen spelen of benaderd kunnen worden.
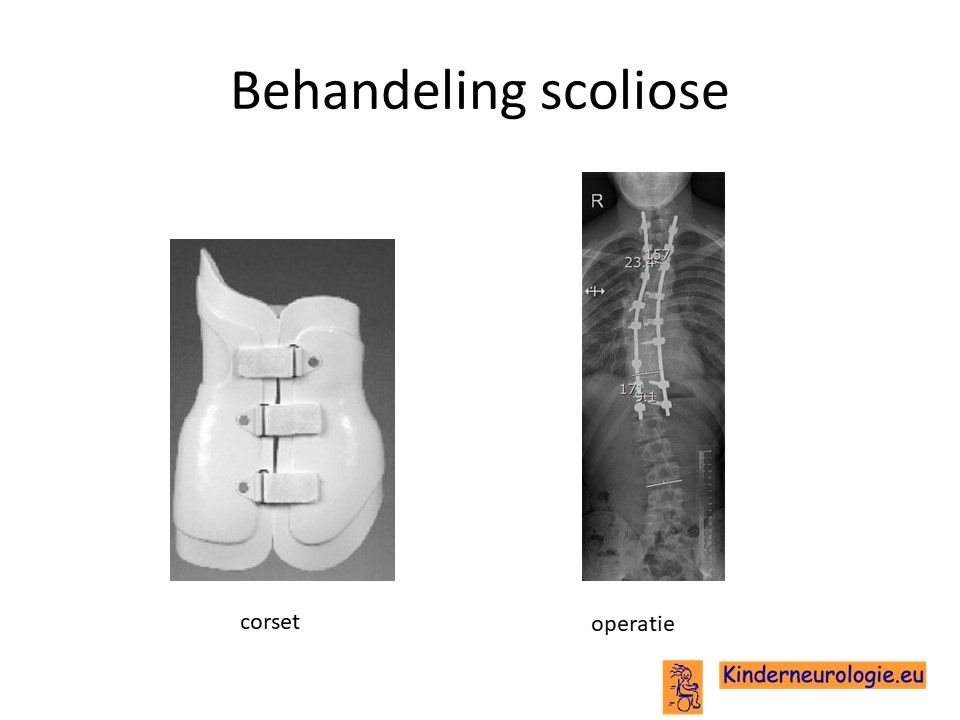
Scoliose
Lichte vormen van verkromming van de wervelkolom hoeft niet behandeld te worden. Een al wat ernstigere verkromming van de wervelkolom kan worden behandeld met een gipscorset om verdergaande verkromming van de wervelkolom te voorkomen. Wanneer een gipscorset onvoldoende effect heeft en de verkromming toeneemt, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed.
Botontkalking
Om botontkalking te voorkomen wordt geadviseerd om kinderen met dit syndroom dagelijks 400IE vitamine D te geven en 500 mg calcium.

Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Onderzoek
Er wordt onderzoek gedaan naar nieuwe behandelvormen voor het GNAO1-syndroom. Er zijn speciale fruitvliegjes modellen en muismodellen gemaakt waarbij de fruitvliegjes en muizen ook een fout in het GNAO1-gen hebben. Zo kan op deze manier gekeken worden wat het effect van bepaalde vormen van behandeling is.
Er wordt onderzoek gedaan of een behandeling met zinkacetaat een vermindering kan geven van symptomen bij kinderen met het GNAO1-syndroom. Ook wordt er onderzoek gedaan naar High-intensity focused ultrasound (HIFU)
Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar het kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

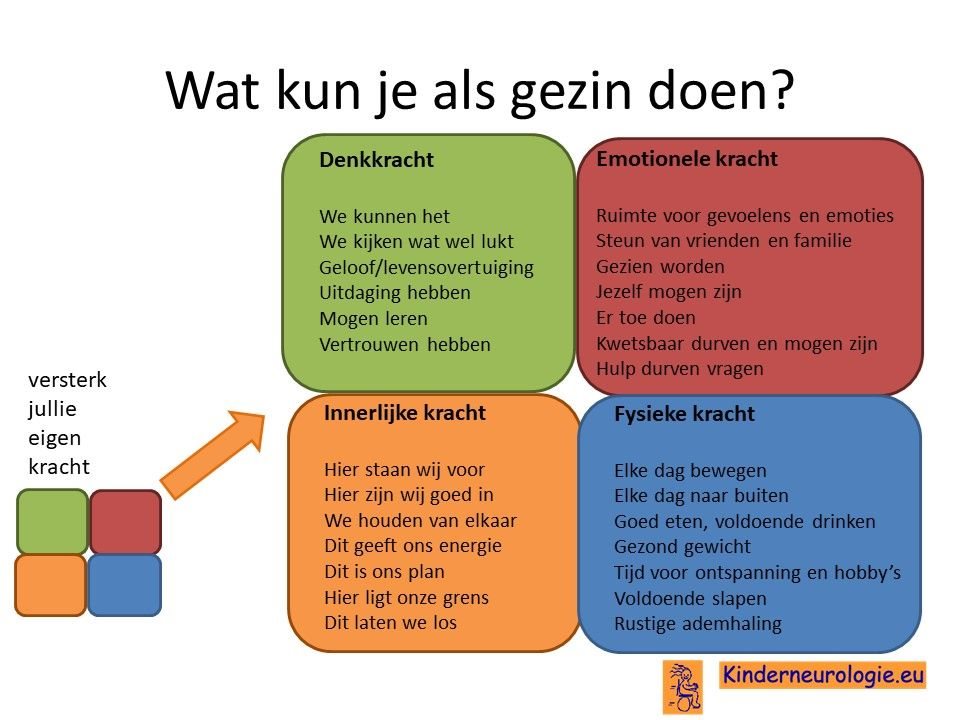
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking. .

Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan waarschijnlijk verwacht is. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het GNAO1-syndroom.
Wat is de prognose van het GNAO1-syndroom?
Blijvende problemen
Kinderen die een ontwikkelingsachterstand hebben als gevolg van het GNAO1-syndroom, blijven deze problemen vaak houden op volwassen leeftijd. Jong volwassenen hebben de hulp van anderen nodig hebben om te kunnen functioneren in het dagelijks leven.
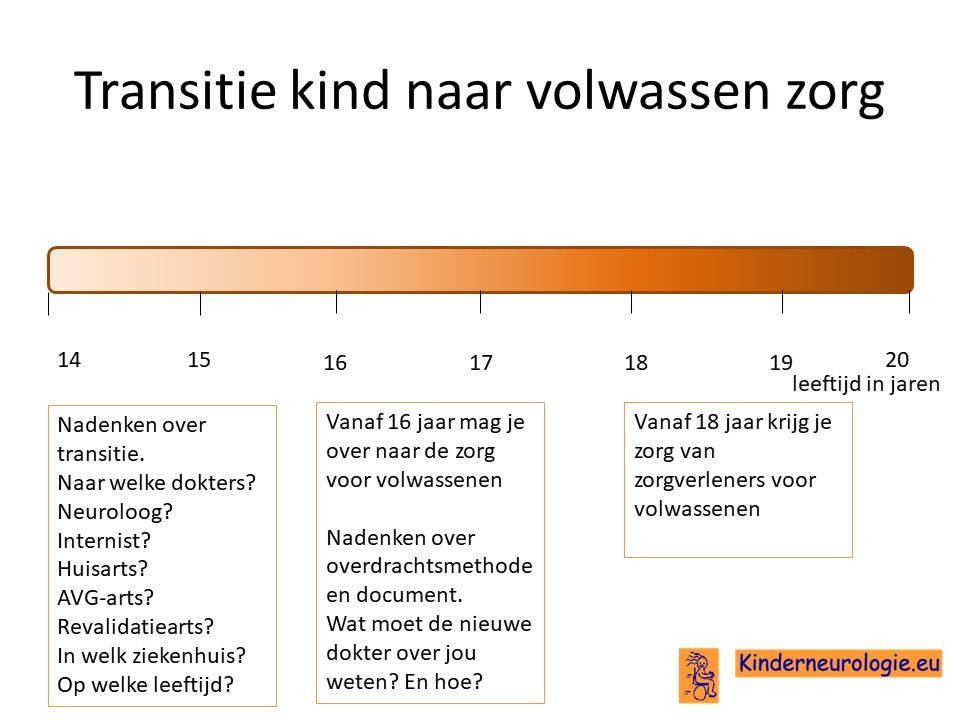
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
AVG
Een AVG is een arts die zich gespecialiseerd heeft in de zorg voor mensen met een verstandelijke beperking. De AVG richt zich op het voorkomen, behandelen en beperken van lichamelijke en psychische problemen die te maken hebben met een verstandelijke of lichamelijke beperking. De AVG werkt hiervoor samen met de huisarts, de medische specialist, de gedragsdeskundige en/of andere therapeuten (zoals een fysiotherapeut of een logopedist). Er zijn steeds meer poliklinieken in Nederland waar AVG werken en waar kinderen en volwassenen met een verstandelijke beperking terecht kunnen met hun hulpvragen die te maken hebben met hun beperking. Daarnaast werken AVG ook in instellingen en zijn ze betrokken bij gespecialiseerde kinderdagcentra. Op de website van de NVAVG (Nederlandse Vereniging van Artsen voor Verstandelijk Gehandicapten) is een lijst met poliklinieken te vinden.

Volwassenen
Omdat deze ziekte nog niet heel lang bekend is, is er niet heel veel bekend over volwassenen met deze aandoening.
Het valt dus lastig aan te geven wat het hebben van GNAO1-syndroom voor de toekomst betekent.
Osteoporose
Volwassenen met dit syndroom hebben een vergrote kans om last te krijgen van botontkalking ook wel osteoporose genoemd. Daarom is het van belang om kinderen vanaf jonge leeftijd regelmatig te laten staan, bijvoorbeeld in een statafel om dit probleem voor een deel te voorkomen. Ook helpen extra vitamine D en calcium om osteoporose te voorkomen.
Levensverwachting
De levensverwachting van kinderen en volwassenen met het GNAO1-syndroom hangt sterk samen met de klachten die worden veroorzaakt door het GNAO1-syndroom. De levensverwachting kan worden verkort wanneer er sprake is van een moeilijk behandelbare vorm van epilepsie, een ernstige bewegingsstoornis of wanneer er vaak ernstige longontstekingen zijn.
Kinderen krijgen
In theorie hebben kinderen van een volwassene met het GNAO1-syndroom zelf 50% kans om zelf ook het GNAO1-syndroom te krijgen. In praktijk zullen de meeste volwassenen een te grote handicap hebben om zelf kinderen te krijgen. Er is nog te weinig bekend over dit syndroom om te weten of er problemen zijn met de vruchtbaarheid als gevolg van dit syndroom.
Hebben broertjes en zusjes ook een verhoogde kans om ook het GNAO1-syndroom te krijgen?
Bij de meeste kinderen is de fout in het erfelijk materiaal bij het kind zelf ontstaan en niet overgeërfd van de vader of van de moeder. Broertjes en zusjes hebben dan nauwelijks een verhoogde kans om zelf het GNAO1-syndroom te krijgen. Dit zou alleen kunnen als het foutje in de eicellen of zaadcellen aanwezig is, zonder dat het in de andere lichaamscellen van de ouder aanwezig is. Dit wordt ouderlijke mocaisisme genoemd. De kans hierop is klein, ongeveer 1-2%
Een klinisch geneticus kan hier meer informatie over geven.

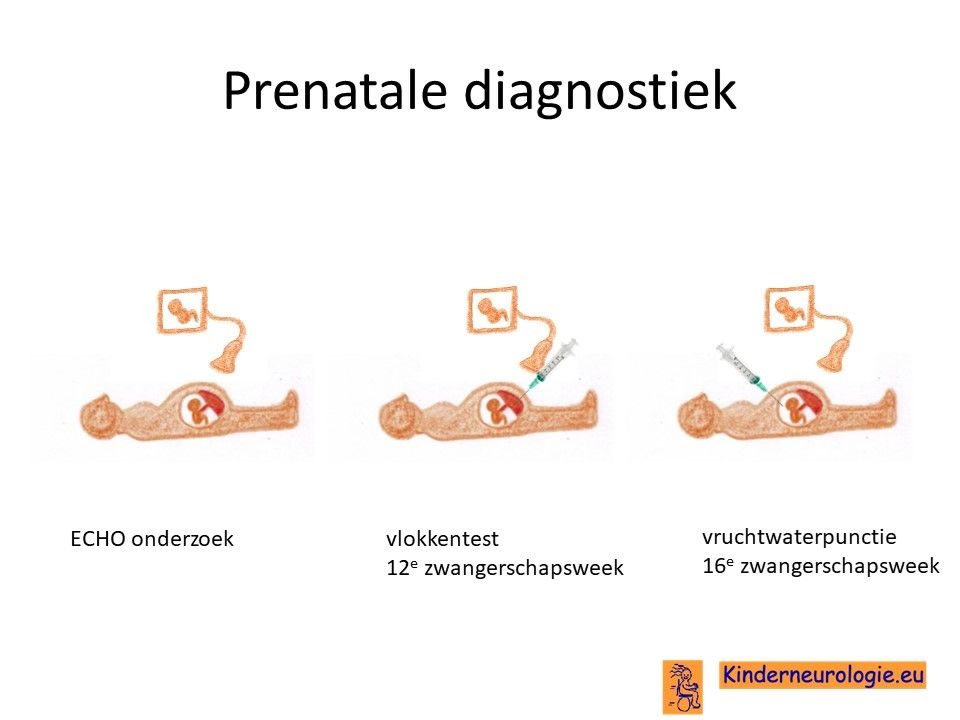
Prenatale diagnostiek
Wanneer bekend is welk fout in een familie heeft gezorgd voor het ontstaan van het GNAO1- syndroom, dan is het mogelijk om tijdens een volgende zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest of een vruchtwaterpunctie. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links
www.gnao1.nl
(Website van de stichting GNAO1 syndroom Nederland)
/www.facebook.com/GNAO1FAMILY/
(Facebook site over GNAO1 syndroom)
Referenties
- Clinical Course of Six Children With GNAO1 Mutations Causing a Severe and Distinctive Movement Disorder. Ananth AL, Robichaux-Viehoever A, Kim YM, Hanson-Kahn A, Cox R, Enns GM, Strober J, Willing M, Schlaggar BL, Wu YW, Bernstein JA. Pediatr Neurol. 2016;59:81-4
- GNAO1 encephalopathy: further delineation of a severe neurodevelopmental syndrome affecting females. Marcé-Grau A, Dalton J, López-Pisón J, García-Jiménez MC, Monge-Galindo L, Cuenca-León E, Giraldo J, Macaya A. Orphanet J Rare Dis. 2016;11:38
- Progressive Movement Disorder in Brothers Carrying a GNAO1 Mutation Responsive to Deep Brain Stimulation. Kulkarni N, Tang S, Bhardwaj R, Bernes S, Grebe TA. J Child Neurol. 2016;31:211-4
- Phenotypic spectrum of GNAO1 variants: epileptic encephalopathy to involuntary movements with severe developmental delay. Saitsu H, Fukai R, Ben-Zeev B, Sakai Y, Mimaki M, Okamoto N, Suzuki Y, Monden Y, Saito H, Tziperman B, Torio M, Akamine S, Takahashi N, Osaka H, Yamagata T, Nakamura K, Tsurusaki Y, Nakashima M, Miyake N, Shiina M, Ogata K, Matsumoto N. Eur J Hum Genet. 2016;24:129-34
- Spectrum of neurodevelopmental disease associated with the GNAO1 guanosine triphosphate-binding region. Kelly M, Park M, Mihalek I, Rochtus A, Gramm M, Pérez-Palma E, Axeen ET, Hung CY, Olson H, Swanson L, Anselm I, Briere LC, High FA, Sweetser DA; Undiagnosed Diseases Network, Kayani S, Snyder M, Calvert S, Scheffer IE, Yang E, Waugh JL, Lal D, Bodamer O, Poduri A. Epilepsia. 2019;60:406-418.
- Phenomenology and clinical course of movement disorder in GNAO1 variants: Results from an analytical review. Schirinzi T, Garone G, Travaglini L, Vasco G, Galosi S, Rios L, Castiglioni C, Barassi C, Battaglia D, Gambardella ML, Cantonetti L, Graziola F, Marras CE, Castelli E, Bertini E, Capuano A, Leuzzi V. Parkinsonism Relat Disord. 2019;61:19-25.
- Humanization of Drosophila Galphao to Model GNAO1 Paediatric Encephalopathies. Savitsky M, Solis GP, Kryuchkov M, Katanaev VL. Biomedicines. 2020;8:395
- Cognitive Assessment in GNAO1 Neurodevelopmental Disorder Using an Eye Tracking System. Graziola F, Garone G, Grasso M, Capuano A. J Clin Med. 2021;10:3541
- Dystonia as a prominent presenting feature in developmental and epileptic encephalopathies: A case series. Dzinovic I, Škorvánek M, Necpál J, Boesch S, Švantnerová J, Wagner M, Havránková P, Pavelekova P, Haň V, Janzarik WG, Berweck S, Diebold I, Kuster A, Jech R, Winkelmann J, Zech M. Parkinsonism Relat Disord. 2021;90:73-78
- Caenorhabditis elegans provides an efficient drug screening platform for GNAO1-related disorders and highlights the potential role of caffeine in controlling dyskinesia. Di Rocco M, Galosi S, Lanza E, Tosato F, Caprini D, Folli V, Friedman J, Bocchinfuso G, Martire A, Di Schiavi E, Leuzzi V, Martinelli S. Hum Mol Genet. 2021:ddab296
Laatst bijgewerkt: 7 februari 2025 3 maart 2022 voorheen: 12 januari 2021, 8 februari 2020, 1 december 2019, 18 oktober 2019, 26 maart 2019, 25 november 2018, 11 november 2017 en 25 juli 2016
Auteur: JH Schieving
