Wat is een congenitale CMV infectie?
Een congenitale CMV infectie is een aandoening waarbij een kind in de baarmoeder tijdens de zwangerschap via de moederkoek besmet raakt met het CMV-virus.
Hoe wordt een congenitale CMV infectie ook wel genoemd?
De term congenitaal betekent aangeboren en geeft aan dat de besmetting al voor de geboorte heeft plaats gevonden. CMV is de naam van het virus. CMV staat voor cytomegalovirus.
Aangeboren CMV-infectie
Soms wordt ook wel de term aangeboren CMV-infectie gebruikt.
TORCHES
Er zijn meer infecties die kinderen tijdens de zwangerschap via de moederkoek overgedragen kunnen krijgen zoals TOxoplasmose, Rubella, CMV, HErpes en Syfilis. Deze virussen samen worden ook wel TORCHES genoemd, genoemd naar de eerste letters van deze infecties. Tegenwoordig wordt ook wel gesproken van TORCHES-Z waarbij de Z staat voor Zika-virus.
Hoe vaak komt een congenitale CMV infectie voor bij kinderen?
Tijdens de zwangerschap raakt één op de 100 moeders zelf besmet met CMV-virus.
Wanneer de moeder zelf een CMV-infectie heeft, dan heeft het kind 30 tot 50% kans om ook zelf het CMV virus via de moederkoek in zijn lijfje te krijgen. In Nederland wordt dus één op de 200 tot 300 kinderen geboren met een congenitale CMV-infectie.
Eén op de acht kinderen die zelf het virus krijgt, krijgt klachten als gevolg van deze besmetting.

Bij wie komt een congenitale CMV infectie voor?
Een congenitale CMV infectie is al vanaf de geboorte aanwezig. Eén op de tien kinderen die besmet is met het CMV virus heeft vanaf de geboorte al klachten. Bij ongeveer één op de vijftig kinderen die besmet is, wordt pas in de eerste zes levensjaren duidelijk dat zij klachten hebben. Zeven van de acht kinderen die een congenitale CMV-infectie heeft, krijgt hiervan nooit klachten.
Zowel jongens als meisjes kunnen een congenitale CMV infectie krijgen.
Wat is de oorzaak van een congenitale CMV infectie?
Besmetting van de moeder
Een ongeboren baby kan alleen besmet raken met het CMV-virus wanneer de moeder zelf te maken heeft met een besmetting met het CMV-virus. De moeder kan besmet raken door een kus van een persoon die zelf het CMV-virus bij zich heeft, door contact met urine van een persoon die zelf het CMV-virus bij zich heeft (bijvoorbeeld bij luiers verschonen) of door seksueel contact met iemand die het CMV-virus bij zich heeft. In Nederland draagt vier op de tien mensen het CMV-virus bij zich.
Meestal wordt een CMV-infectie niet opgemerkt omdat het nauwelijks klachten veroorzaakt. Een CMV infectie geeft klachten van wat moeheid, verhoging, niet lekker voelen en spierpijn, klachten die tijdens de zwangerschap ook kunnen voorkomen zonder dat er sprake van een CMV-infectie.
Primo-infectie, re-infectie, re-activatie
Het kan zijn dat dit de eerste keer is dat de moeder in aanraking komt met het CMV-virus in haar leven. Zes van de tien zwangeren heeft voor de zwangerschap niet eerder een CMV-infectie gehad. Wanner de moeder voor het eerst in haar leven een CMV-infectie krijgt wordt dit een primo-infectie genoemd.
Het kan ook zijn dat de moeder wel eerder een CMV-infectie heeft gehad, maar nu besmet raakt met een net ander type CMV-infectie. Dit wordt re-infectie genoemd.
De derde optie is dat het CMV-virus, wat altijd in een kleine hoeveelheid in het lichaam aanwezig blijft na een infectie, opnieuw opgaat spelen doordat het lichaam anders reageert tijdens de zwangerschap. De moeder raakt dan niet opnieuw besmet. Dit wordt ook wel re-activatie genoemd. De kans op het ontstaan van klachten bij het kind is laag bij een re-infectie.
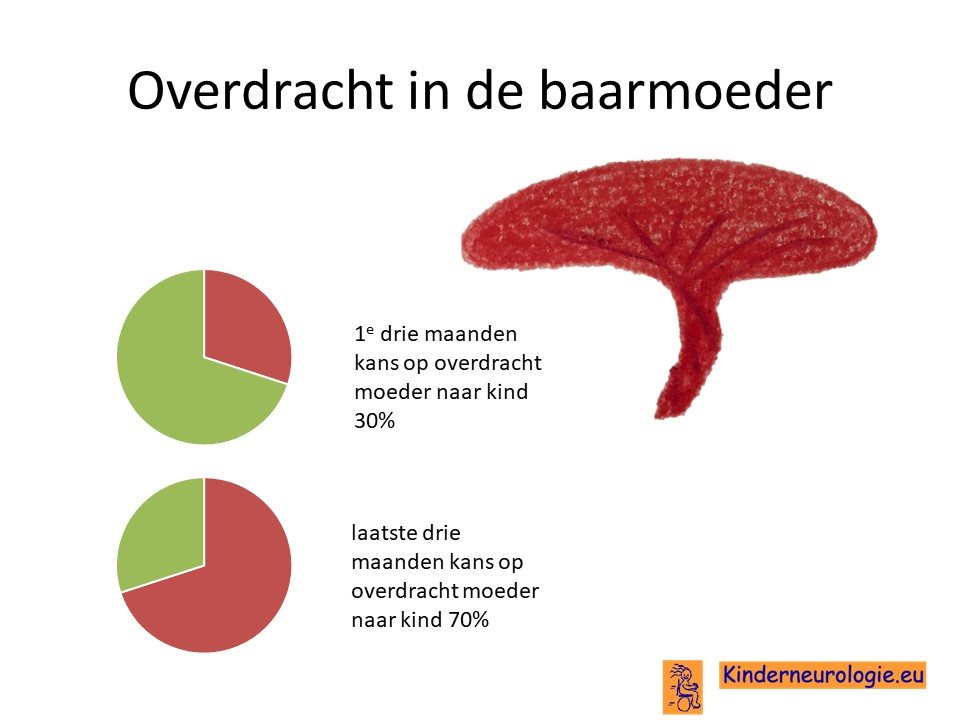
Overdracht in de baarmoeder
Het CMV-virus kan gemakkelijk via de baarmoeder en de navelstreng in het lijfje van het ongeboren kind terecht komen. Wanneer de moeder tijdens de eerste drie maanden van de zwangerschap besmet raakt met CMV-virus, dan is de kans ongeveer 30% dat de baby ook besmet zal raken met het CMV-virus. Wanneer de moeder tijdens de laatste drie maanden van de zwangerschap besmet raakt met het CMV-virus dan is de kans ongeveer 70% dat de baby ook besmet raakt met het CMV-virus.
CMV-virus bij het kind
Het CMV-virus kan bij het ongeboren kind een infectie in zijn lijfje veroorzaken. Vaak geeft het CMV-virus een infectie van de hersenen. Het lichaam van het ongeboren kind probeert het CMV-virus kwijt te raken. De lever en de milt gaan extra hard werken, waardoor kinderen een bolle buik krijgen.
Wanneer het kind in de eerste drie maanden van de zwangerschap besmet raakt met het CMV-virus dan is de kans groter dat het kind klachten zal krijgen na de geboorte, dan wanneer het kind in de laatste drie maanden van de zwangerschap besmet wordt.
CMV-virus in de baarmoeder
Soms komt het CMV-virus wel voor in de baarmoeder, maar komt het virus niet bij het kind zelf. Een infectie van de moederkoek kan er voor zorgen dat de moederkoek minder goed functioneert en er minder bloed naar het kind toe gaat. Hierdoor kunnen ook kinderen die niet zelf besmet zijn, minder goed groeien en krijgen zij een laag geboortegewicht.
Wat zijn de symptomen van een congenitale CMV infectie?
Geen symptomen
Zeven van de acht kinderen met een congenitale CMV-infectie krijgt geen klachten als gevolg van besmetting met dit virus. Eén op de acht kinderen krijgt wel klachten. Deze klachten kunnen direct na de geboorte aanwezig zijn, maar ook pas op latere leeftijd duidelijk worden. Wanneer een kind op 6 jarige leeftijd nog geen klachten heeft, dan is de kans erg klein dat dit kind later alsnog klachten gaat krijgen als gevolg van een congenitale CMV-infectie.

Pasgeboren baby
Eén op de tien pasgeboren baby’s met een congenitale CMV-infectie heeft een laag geboortegewicht. Een deel van de kinderen heeft een te kleine hoofdomtrek. Pasgeboren baby’s kunnen een geel verkleurde huid krijgen. Soms hebben baby’s met een congenitale CMV-infectie een bolle buik omdat hun lever en milt vergroot zijn. Op de huid kunnen rode niet wegdrukbare plekjes te zien zijn. Dit worden petechiën genoemd. Kinderen die als pasgeborene klachten hebben als gevolg van een congenitale CMV-infectie hebben een grote kans om ook last te krijgen van slechthorendheid, slechtziendheid en/of een ontwikkelingsachterstand.

Slechthorendheid
Een congenitale CMV-infectie kan ervoor zorgen dat kinderen slechthorend geboren worden. Soms is een oor slechthorend, soms beide oren. Bij een deel van de kinderen is deze slechthorendheid al vanaf de geboorte aanwezig, bij een ander deel van de kinderen ontstaat deze slechthorendheid in de eerste zes levensjaren. Deze vorm van slechthorendheid wordt in het Engels sensoneurinal hearing loss genoemd , afgekort als SNHL.
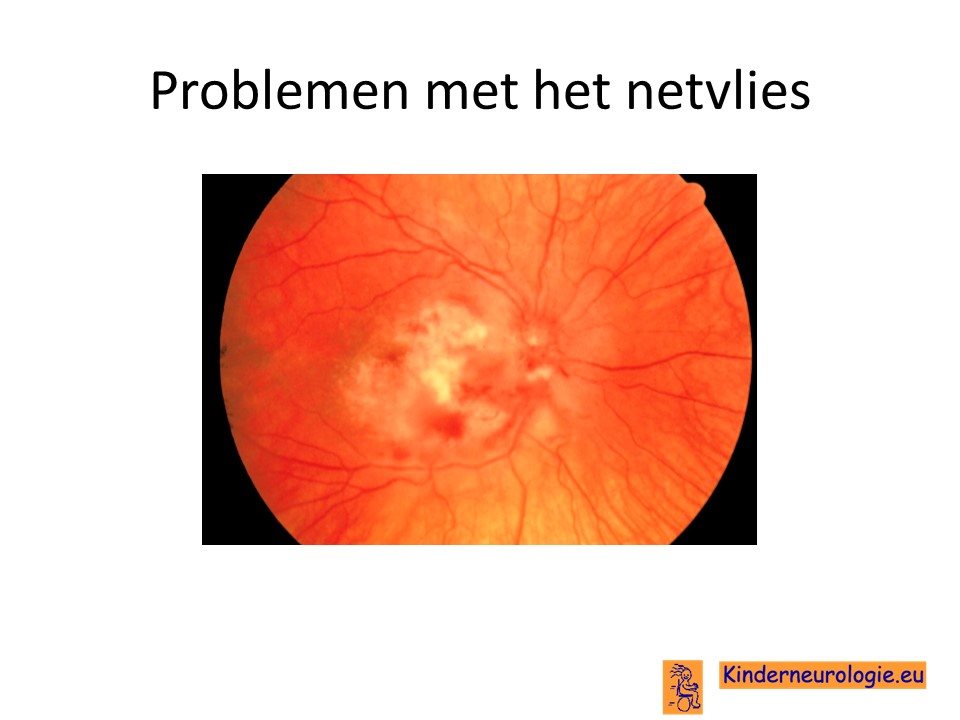
Slechtziendheid
Het CMV-virus kan zorgen voor een ontsteking van het netvlies. Het netvlies kan hierdoor beschadigd raken, waardoor kinderen slechtziend worden. Kinderen kunnen hierdoor slechtziend zijn aan een oog of beide ogen. Dit probleem is al vanaf de geboorte aanwezig en ontstaat niet op latere leeftijd zoals met slechthorendheid wel mogelijk is. Een deel van de kinderen kijkt scheel als gevolg van de slechtziendheid.
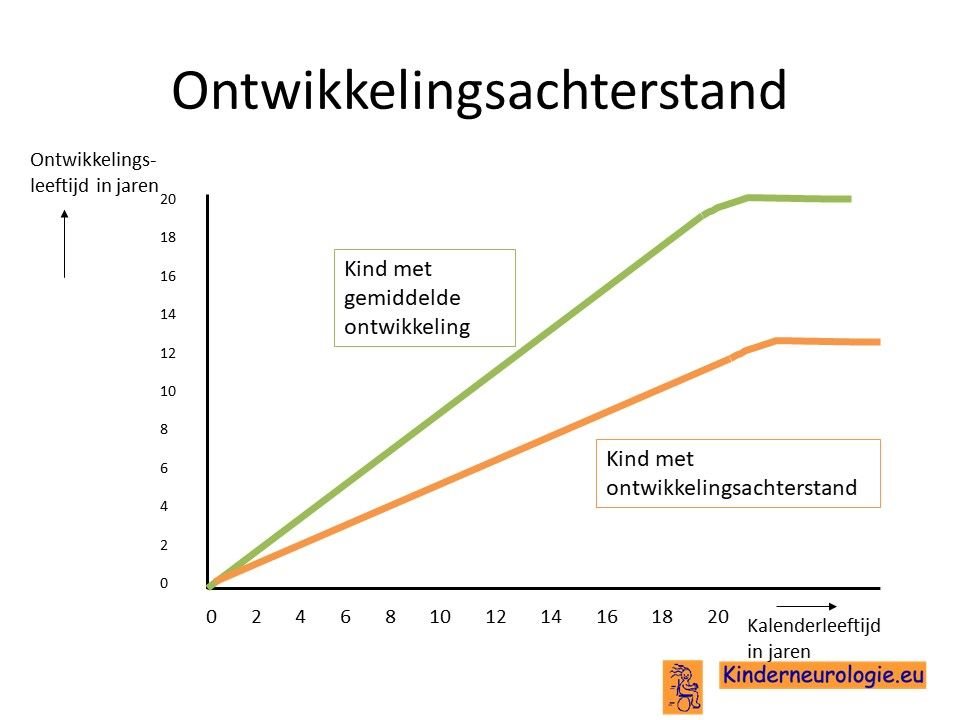
Ontwikkelingsachterstand
Een deel van de kinderen met een congenitale CMV-infectie heeft een ontwikkelingsachterstand. Deze kinderen hebben voelen na de geboorte vaak slapper aan dan andere kinderen. Ook zijn er vaak problemen met kinderen en hebben deze kinderen een verhoogde slaapbehoefte. Kinderen met een ontwikkelingsachterstand gaan later rollen, zitten, staan, lopen en praten dan hun leeftijdsgenoten. Kinderen met een ontwikkelingsachterstand hebben vaak problemen met leren op school. De mate van ontwikkelingsachterstand als gevolg van een congenitale CMV-infectie kan in grote mate verschillen. Sommige kinderen hebben hier nauwelijks last van, andere kinderen worden hierdoor in het dagelijks leven in ernstige mate beperkt.
Spasticiteit
Met het ouder worden krijgt een klein deel van de kinderen een verhoogde spierspanning, met name in de benen. Een te hoge spierspanning wordt spasticiteit genoemd. Spasticiteit in de benen kan er voor zorgen dat kinderen op hun tenen gaan lopen, waardoor het moeilijker is om het evenwicht te bewaren. Ook krijgen deze benen de neiging voor elkaar langs te kruizen wat het lopen moeilijker kan maken. Aanvallen met plostelinge toename van spierspanning kunnen voorkomen, dit wordt een spasme genoemd. Spasmes komen vooral voor bij vermoeidheid, ziek zijn, schrik of stress.

Gedragsproblemen
Gedragsproblemen zoals gemakkelijk overprikkeld raken en boos worden en AD(H)D of autistiforme kenmerken komen vaker voor bij kinderen met een ontwikkelingsachterstand als gevolg van een congenitale CMV-infectie.

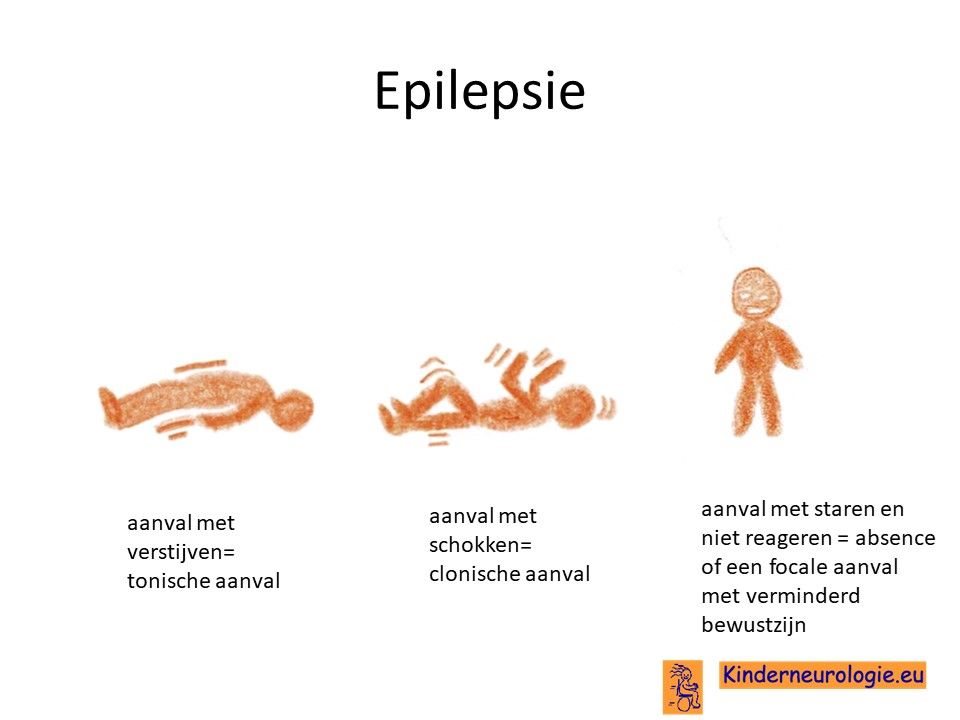
Epilepsie
Een deel van de kinderen met een ontwikkelingsachterstand als gevolg van een congenitale CMV-infectie heeft last van epilepsie aanvallen. Verschillende soorten epilepsie aanvallen kunnen voorkomen, aanvallen met staren, aanvallen met schokken of aanvallen met verstijven of juist slap worden. De epilepsie kan op verschillende leeftijden ontstaan.
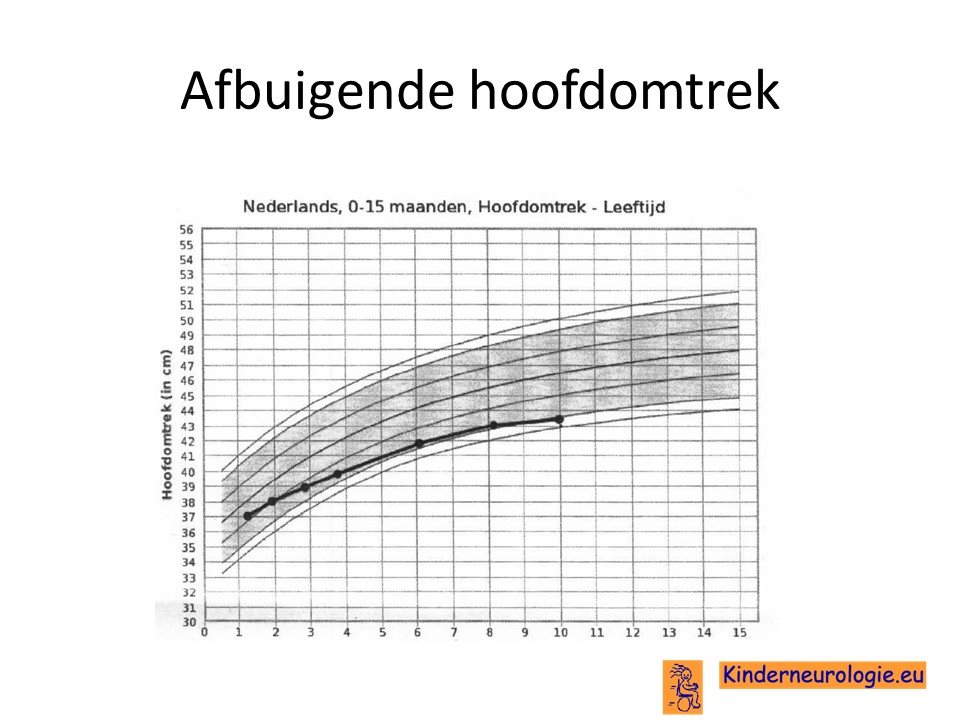
Afbuigende hoofdomtrek
Het hoofdje van kinderen met een congenitale CMV-infectie groeit vaak minder hard dan dat van kinderen zonder congenitale CMV-infectie. Hierdoor krijgen kinderen een kleinere hoofdomtrek.
Hoe wordt de diagnose congenitale CMV-infectie gesteld?
Verhaal en onderzoek
Wanneer een pasgeboren baby geboren wordt met een laag geboortegewicht in combinatie met geelzien en een vergrote lever of milt, zal vaak gedacht worden aan een van de TORCHES-congenitale infecties. Er zal nader onderzoek nodig zijn om vast te stellen van welke congenitale infectie sprake is. Bij oudere kinderen die een ontwikkelingsachterstand hebben in combinatie met slechthorendheid zal ook aan een congenitale CMV-infectie moeten worden gedacht. Wanneer bekend is dat de moeder tijdens de zwangerschap besmet is met het CMV-virus dan is het mogelijk om direct na de geboorte bloedonderzoek te laten verrichten om te kijken of er aanwijzingen zijn voor besmetting van het kind.
Bloedonderzoek
Bloedonderzoek bij een pasgeboren met een congenitale CMV-infectie laat vaak zien dat er sprake is van tekort aan bloedplaatjes, soms ook aan rode en witte bloedcellen. De zogenaamde leverenzymen (ASAT of ALAT) kunnen verhoogd zijn. Bij kinderen die geelzien is de geconjugeerde bilirubine waarde verhoogd. Ook kan bij pasgeboren waarvan de moeder tijdens de zwangerschap besmet is geraakt met het CMV-virus de hoeveelheid CMV in bloed van de pasgeboren baby worden bepaald.
Urine onderzoek
De diagnose CMV-infectie kan worden gesteld door binnen drie weken na de geboorte in de urine het CMV-virus aan te tonen door middel van een urinekweek of door middel van een zogenaamde PCR-techniek. Kinderen waarbij het CMV-virus in de urine in groten getale wordt aangetoond, hebben een grotere kans om slechthorend te worden, dan bij kinderen waarbij het CMV-virus maar weinig in de urine voorkomt.
Speekselonderzoek
Het CMV-virus kan in de eerste drie levensweken ook aangetoond worden in het speeksel van een pasgeboren baby. Deze test is echter minder betrouwbaar dan het urineonderzoek.
Hielprik kaartje
Na de 3e levensweek is een urine onderzoek niet voldoende betrouwbaar meer om een congenitale CMV-infectie aan te tonen. Baby’s kunnen namelijk ook na de geboorte besmet raken met het CMV-virus. Wanneer na de 3e levensweek de diagnose congenitale CMV-infectie wordt overwogen, dan kan gekeken worden of het CMV-virus al aanwezig was in het bloed van het hielprik kaartje. Dit onderzoek is echter niet 100% betrouwbaar. Er kan sprake zijn van een congenitale CMV-infectie zonder dat het CMV-virus in het hielprik bloed wordt aangetoond.

ECHO van de hersenen
Door middel van ECHO onderzoek kan bij kinderen waar een congenitale CMV-infectie wordt vermoed gekeken worden of er zichtbare afwijkingen zijn in de hersenen die passen bij deze infectie. Vaak worden kleine kalkspatjes in de hersenen gezien door middel van ECHO onderzoek. Dit wordt lenticulostriatale vasculopathie genoemd.
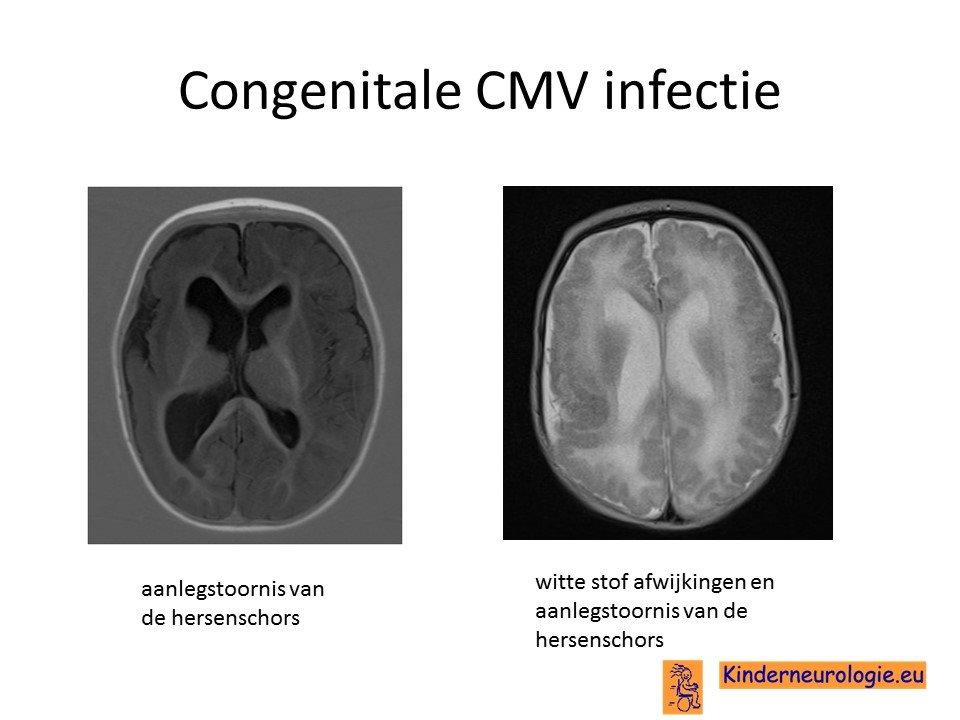
MRI van de hersenen
Op een MRI van de hersenen zijn meer details te zien dat op een ECHO van de hersenen. Op een MRI kan nog duidelijker gezien worden dat er sprake is van een congenitale CMV-infectie. In de hersenen kunnen verschillende soorten afwijkingen worden gezien zoals: vergrote hersenholtes, cystes in de hersenen (periventriculair, subependymaal, germinolytisch), aanlegstoornis van de hersenen (vaak een polymicrogyrie), kalkneerslag in de hersenen, kleiner volume van de grote en/of de kleine hersenen, witte vlekken in de hersenen (witte stof afwijkingen) of een aanlegstoornis van de bloedvaten (lenticulostriatale vasculopathie).
Ruggenprik
Het is niet nodig om een standaard een ruggenprik te verrichten bij kinderen die verdacht worden van een congenitale CMV-infectie. De diagnose kan meestal op grond van urineonderzoek en ECHO of MRI van de hersenen gesteld worden. In het hersenvocht verkregen met een ruggenprik kan gezien worden dat er te veel eiwit in het hersenvocht aanwezig is. Met een PCR-test kan bij een deel van de kinderen het CMV-virus in het hersenvocht worden aangetoond.
Oogarts
De oogarts kan door middel van oogonderzoek kijken of er aanwijzingen dat het CMV-virus een ontsteking van het netvlies heeft veroorzaakt. Dit wordt een choreoretinitis genoemd. In dit ontstoken netvlies kunnen bloedingen ontstaan. Soms is de oogzenuw ook dunner dan gebruikelijk. Een enkele keer raakt de gele vlek ook beschadigd.

Audioloog
Door middel van een audiogram of BAEP-onderzoek kan gekeken worden of een of beide gehoorzenuwen beschadigd zijn geraakt als gevolg van de congenitale CMV-infectie.
Hoe wordt een congenitale CMV-infectie behandeld?
Antivirale medicijnen
Wanneer kort na de geboorte duidelijk is dat een baby klachten heeft als gevolg van een congenitale CMV-infectie, dan bestaat er een mogelijkheid de baby te behandelen met medicijnen gericht tegen het CMV-virus. Het medicijn wat hiervoor gebruikt wordt heet ganciclovir of valganciclovir. Deze medicijnen moeten gedurende zes weken gebruikt worden in de vorm van een drankje of bij ernstig zieke kinderen in de vorm van een infuus.
Mogelijk kunnen ook kinderen waarvan de moeder tijdens de zwangerschap besmet is geraakt met het CMV-virus en waarbij bij aanvullend onderzoek aanwijzingen worden gevonden voor een congenitale CMV-infectie profiteren van behandeling. Het effect van deze behandeling op het voorkomen van het ontstaan van gehoorverlies is teleurstellend. Dit is de reden dat tegenwoordig vaak een behandeling met valganciclovir drank wordt gegeven voor de duur van 6 maanden. De tijd zal moeten leren of deze behandeling wel behulpzaam kan zijn bij het voorkomen van gehoorverlies.
Het lijkt niet zinvol te zijn om deze medicijnen te geven pas na de leeftijd van drie weken ontdekt wordt dat er sprake is van een congenitale CMV-infectie.
Geen speciale behandeling
Zeven van de acht kinderen met een congenitale CMV-infectie gaat nooit klachten krijgen als gevolg van het doormaken van deze infectie. Deze kinderen hebben dan ook geen speciale behandeling of opvoeding nodig ten opzichte van andere kinderen.
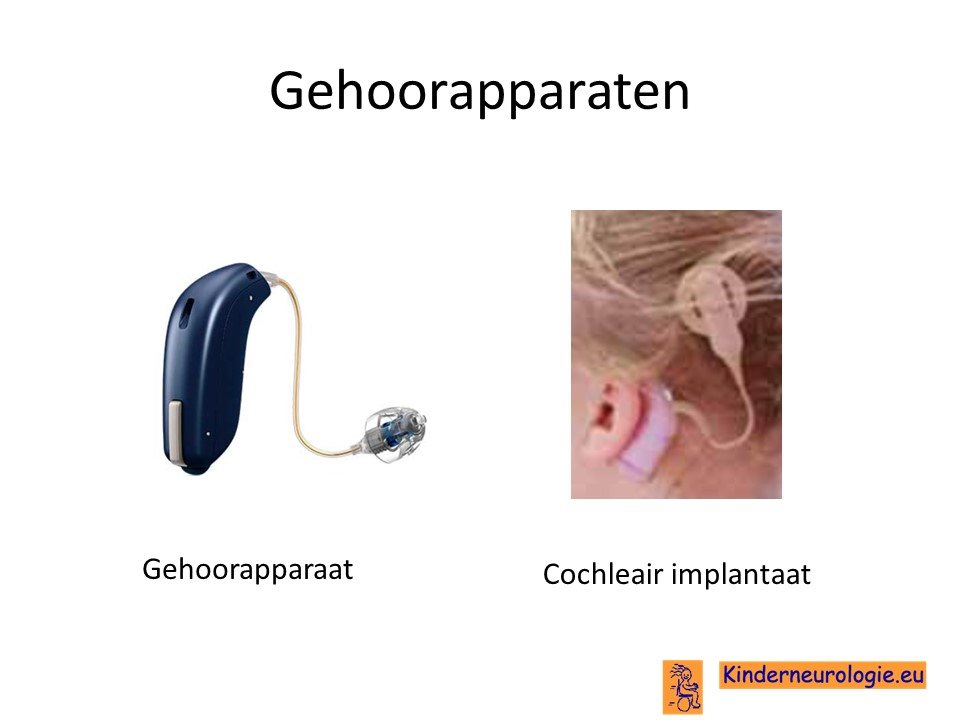
Gehoorapparaat
Kinderen die slechthorend zijn als gevolg van een congenitale CMV-infectie kunnen baat hebben bij een gehoorapparaat om beter te kunnen horen. Sommige kinderen hebben ook baat bij een cochleair implantaat.
Gebarentaal
Kinderen die slechthorend zijn kunnen baat hebben bij gebarentaal om zo te kunnen communiceren wanneer communiceren door middel van praten (nog) niet lukt of te belastend is voor het kind.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren.
Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken.

Fysiotherapie
Een fysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt.
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
School
De meeste kinderen met slechthorendheid of een ontwikkelingsachterstand als gevolg van een congenitale CMV-infectie hebben extra begeleiding bij het leren nodig. Een deel van de kinderen kan regulier onderwijs volgen met behulp van ondersteuning. Een ander deel van de kinderen gaat uiteindelijk toch naar het speciaal onderwijs van cluster 2 of 3 omdat zij daar in kleinere klassen zitten en meer hulp en ook therapie kunnen krijgen.
Orthopedagoog
Een orthopedagoog kan ouders tips en adviezen geven hoe om gaan met problemen met bijvoorbeeld boos worden of het maken van contacten met andere kinderen.
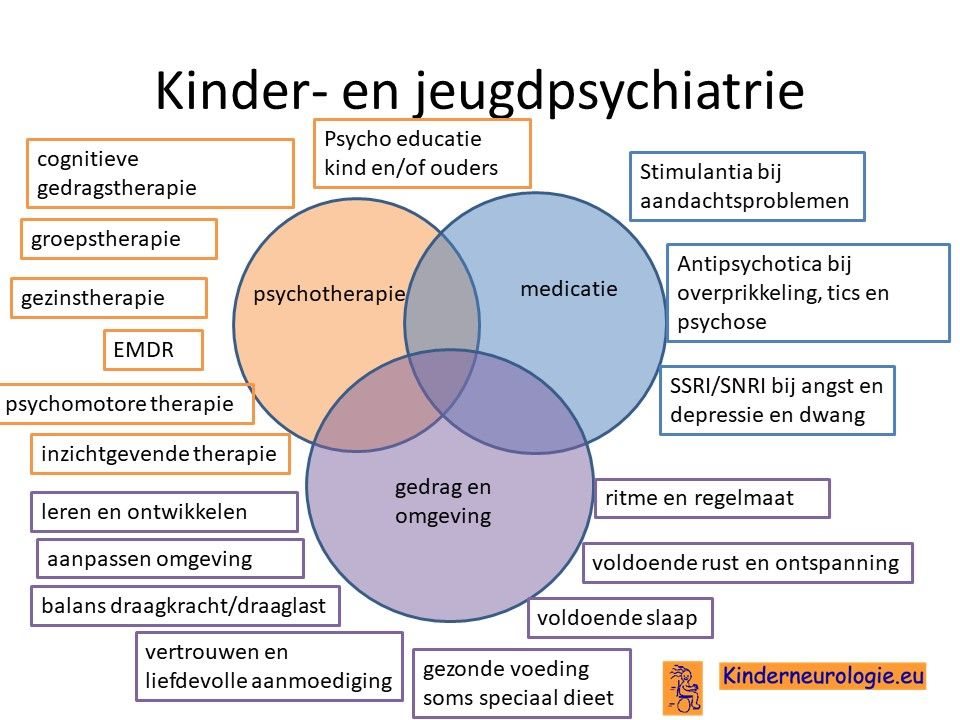
Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan advies geven hoe om te gaan met gedragsproblemen zoals ADHD, snel boos worden of autisme. Soms is het nodig om gedrag regulerende medicatie zoals methylfenidaat voor ADHD of risperidon voor prikkelovergevoeligheid te geven.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met epilepsie als gevolg van een congenitale CMV-infectie.
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Voorkomen CMV-besmetting
Het is moeilijk om een CMV-besmetting te voorkomen. Het virus wordt gemakkelijk overgedragen via speeksel, urine, bloed of moedermelk. Je kunt aan de buitenkant van een kind of een volwassene niet zien of deze het CMV-virus bij zich draagt.
Zwangere vrouwen die beroepsmatig luiers verschonen bij andere kinderen (zoals bijvoorbeeld kinderverpleegkundigen of kinderdagverblijfleidsters) wordt aangeraden om goed de handen te wassen nadat ze een kind de luier verschoond hebben of speeksel en spuug van het gezicht van andere kinderen gehaald hebben voordat ze met hun eigen handen in contact komen met hun eigen mond. Op die manier wordt de kans op besmetting kleiner, maar kan besmetting niet uitgesloten worden, omdat dit virus besmettelijk is. Ook is het aan te raden geen handdoeken te gebruiken die al door andere mensen zijn gebruikt, te drinken uit bekers waar anderen uit gedronken hebben of gebruik te maken van een tandenborstel die ook andere gebruikt hebben.

Behandeling tijdens de zwangerschap
Er wordt onderzoek gedaan om te kijken of behandeling met CMV hyperimmuunglobuline tijdens de zwangerschap mogelijk en effectief is. Tot nu toe is nog niet duidelijk of deze behandeling helpt. Ook heeft de behandeling risico’s voor het nog ongeboren kind. Deze behandeling wordt dan ook niet standaard gegeven.
Onderzoek naar vaccinatie
Er wordt onderzoek gedaan of vaccinatie tegen CMV een optie is om congeniatel CMV-infecties te voorkomen.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.
Moeders hebben vaak last van een schuldgevoel omdat het kind tijdens de zwangerschap in haar buik besmet is geraakt. Dit komt bij veel moeders voor. Het CMV-virus is echter besmettelijk en ook al ben je nog zo hygiënisch geweest, dan nog valt een besmetting met het CMV-virus niet voorkomen. Schuldgevoel is meestal niet helpend voor zowel de moeder, het kind als de interactie tussen moeder en kind.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met een congenitale CMV-infectie.
Wat betekent het hebben van een congenitale CMV-infectie voor de toekomst?
Geen problemen
Zeven van de acht kinderen met een congenitale CMV-infectie heeft geen last van deze infectie. Deze kinderen ontwikkelen zich normaal.
Blijvende problemen
Een op de acht kinderen met een congenitale CMV-infectie heeft wel problemen, vaak in de vorm van slechthorendheid die blijvend is en/of een vertraagde ontwikkeling die gevolgen heeft voor de rest van het leven van het kind. Een deel van de kinderen kan ondanks deze beperkingen als volwassene een zelfstandig leven lijden. Een andere deel van de kinderen met ernstigere beperkingen heeft op volwassen leeftijd in meer of mindere mate de hulp van een volwassene nodig.
Levensverwachting
Kinderen met een congenitale CMV-infectie hebben een normale levensverwachting.
Alleen bij kinderen een ernstige ontwikkelingsachterstand hebben met terugkerende longontstekingen en/of een moeilijk behandelbare vorm van epilepsie kan de levensverwachting verkort zijn.
Kinderen krijgen
Volwassenen die als kind een congenitale CMV-infectie hebben gehad kunnen gewoon kinderen krijgen, het doormaken van deze infectie heeft geen invloed op de vruchtbaarheid. Deze kinderen hebben geen verhoogde kans om zelf ook een congenitale CMV-infectie te krijgen.
Hebben broertjes en zusjes ook een verhoogde kans om ook een congenitale CMV-infectie te krijgen?
Een broertje of zusje kan tijdens de zwangerschap ook een congenitale CMV-infectie oplopen. Deze kans is niet groter dan de kans dat een willekeurig ander meisje of jongen dit krijgt. Broertjes en zusjes hebben geen verhoogde kans omdat een ander kind in het gezin een congenitale CMV-infectie heeft.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Referenties
- Richtlijn congenitale CMV-infectie NVK 2015
- Advances in the prevention and treatment of congenital cytomegalovirus infection. James SH, Kimberlin DW. Curr Opin Pediatr. 2016;28:81-5
- Congenital cytomegalovirus infection in pregnancy: a review of prevalence, clinical features, diagnosis and prevention. Naing ZW, Scott GM, Shand A, Hamilton ST, van Zuylen WJ, Basha J, Hall B, Craig ME, Rawlinson WD. Aust N Z J Obstet Gynaecol. 2016;56:9-18
- Head ultrasound, CT or MRI? The choice of neuroimaging in the assessment of infants with congenital cytomegalovirus infection. Smiljkovic M, Renaud C, Tapiero B, Lamarre V, Kakkar F. BMC Pediatr. 2019;19:180
- Maternal and neonatal screening methods for congenital cytomegalovirus infection. Tanimura K, Yamada H. J Obstet Gynaecol Res. 2019;45:514-521
- Evaluation of clinically asymptomatic high risk infants with congenital cytomegalovirus infection. Ronchi A, Zeray F, Lee LE, Owen KE, Shoup AG, Garcia F, Vazquez LN, Cantey JB, Varghese S, Pugni L, Mosca F, Sánchez PJ. J Perinatol. 2020;40:89-96.
- Retrospectively diagnosing congenital cytomegalovirus infections in symptomatic infants is challenging. Lüsebrink N, Kieslich M, Rabenau HF, Schlößer RL, Buxmann H. Acta Paediatr. 2021;110:197-202
- Progressive, Long-Term Hearing Loss in Congenital CMV Disease After Ganciclovir Therapy. Lanzieri TM, Caviness AC, Blum P, Demmler-Harrison G; Congenital Cytomegalovirus Longitudinal Study Group. J Pediatric Infect Dis Soc. 2022;11:16-23
Auteur: JH Schieving
Laatst bijgewerkt: 18 januari 2023 voorheen: 13 oktober 2021, 7 juli 2021, 7 oktober 2020, 25 juni 2019, 12 januari 2019 27 juni 2018 en 10 juli 2016
