Wat is PLAN?
PLAN is een erfelijke aandoening waarbij kinderen in toenemende mate last krijgen van problemen met bewegen, problemen met zien en veranderingen in het gedrag doordat er te veel aan ijzer wordt opgeslagen in bepaalde gebieden in de hersenen.
Hoe wordt PLAN ook wel genoemd?
PLAN is de afkorting voor PLA2G6-geassocieerde neurodegeneratie. PLA2G6 is de plaats in het erfelijk materiaal waar kinderen met deze aandoening een foutje hebben. Neurodegeneratie geeft aan dat er in toenemende mate zenuwcellen verloren gaan als gevolg van het hebben van deze aandoening. Door het verloren gaan van zenuwcellen krijgen kinderen met deze aandoening in toenemende mate problemen.
NBIA-2
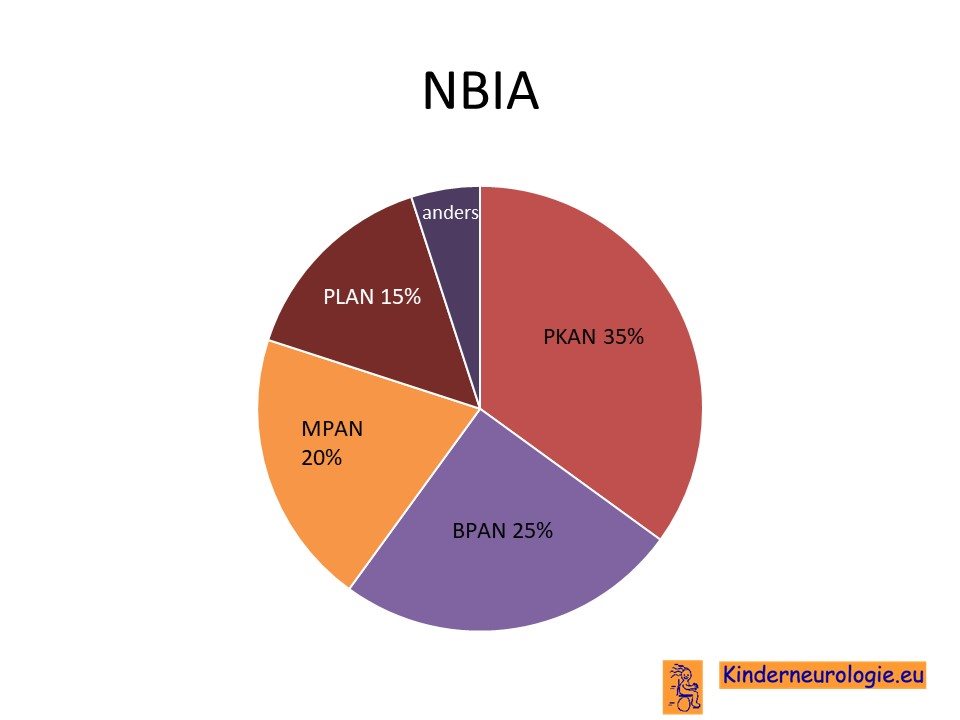
NBIA is de afkorting voor Neurodegeneration with Brain Iron Accumulation. Dit is een groep aandoeningen waarbij kinderen of volwassenen in toenemende mate neurologische problemen krijgen als gevolg van het neerslaan van ijzer in de hersenen. PLAN is een vorm van NBIA, maar er zijn nog andere aandoeningen waarbij ook ijzer neerslaat in de hersencellen zoals PKAN, BPAN, FAHN, neuroferrinopathie of aceruloplasminemie. Deze vallen allemaal onder de term NBIA. Ze hebben elk hun eigen nummer gekregen. PLAN heeft nummer 2 gekregen. PKAN en PLAN zijn de meest voorkomende vormen van NBIA. PLAN komt bij 20% van de mensen met een NBIA voor.
(Infantiele) Neuro-axonale dystrofie
Een andere naam die ook wel gebruikt wordt is Infantiele neuro-axonale dystrofie, afgekort als INAD. Het woord infantiel geeft aan dat de eerste klachten ontstaan op de dreumesleeftijd. Het woord neuro-axonaal geeft aan dat de zenuwen en zenuwuitlopers ziek zijn bij deze aandoening. Het woord dystrofie geeft aan dat er in toenemende mate problemen ontstaan. Wanneer de eerste problemen problemen na de dreumesleeftijd ontstaan wordt ook wel gesproken Neuro-axonale dystrofie (NAD) of atypische Neuro-axonale dystrofie (aNAD).
Soms ontstaan de eerste klachten pas op volwassen leeftijd dan wordt gesproken van PLA2G6-gerelateerde dystonia-parkinsonisme.
Seitelberger syndroom
Seitelberger is een arts die deze aandoening voor het eerst beschreven heeft in 1952. Daarom wordt soms de naam Seitelberger syndroom gebruikt.
Karak syndroom
Vroeger bestond een aandoening die Karak syndroom werd genoemd. Dit is een vorm van atypische PLAN en wordt daarom nu PLAN genoemd.
Hallervorden-Spatz
Vroeger werd de naam Hallervorden Spatz syndroom gebruikt voor de groep aandoeningen die nu NBIA worden genoemd. Hallervorden en Spatz waren twee artsen die dit syndroom beschreven hebben. Deze term werd afgekort tot HSS. De term wordt nu niet meer gebruikt, vanwege de rol van Hallervorden en Spatz in de tweede Wereldoorlog.
Hoe vaak komt PLAN voor bij kinderen?
PLAN is een hele zeldzame aandoening. Het is niet goed bekend hoe vaak PLAN bij kinderen voorkomt. Geschat wordt dat PLAN bij één op de 1.000.000 mensen voorkomt.
Dankzij nieuwe genetische technieken wordt het gemakkelijker om de diagnose PLAN te stellen, dan zal ook pas duidelijk worden hoe vaak PLAN voorkomt. Waarschijnlijk zullen dan ook kinderen met mildere vormen van PLAN ontdekt worden, dan de kinderen waarbij tot nu toe de diagnose PLAN is gesteld.

Bij wie komt PLAN voor?
PLAN is al voor de geboorte aanwezig. Bij de meeste kinderen ontstaan de eerste klachten tussen de leeftijd van 6 maanden en 3 jaar oud. Bij kinderen met de atypische vorm ontstaan de eerste klachten tussen de leeftijd van 3 en 18 jaar oud. Bij een klein deel van de mensen ontstaan de eerste klachten pas op volwassen leeftijd.
Zowel jongens/mannen als meisjes/vrouwen kunnen PLAN krijgen.
Wat is de oorzaak van PLAN?
Fout in erfelijk materiaal
PLAN wordt veroorzaakt door een fout in het erfelijk materiaal (DNA) op 22e-chromosoom. De plaats van deze fout in het erfelijk materiaal wordt PLA2G6-gen genoemd.
Autosomaal recessief
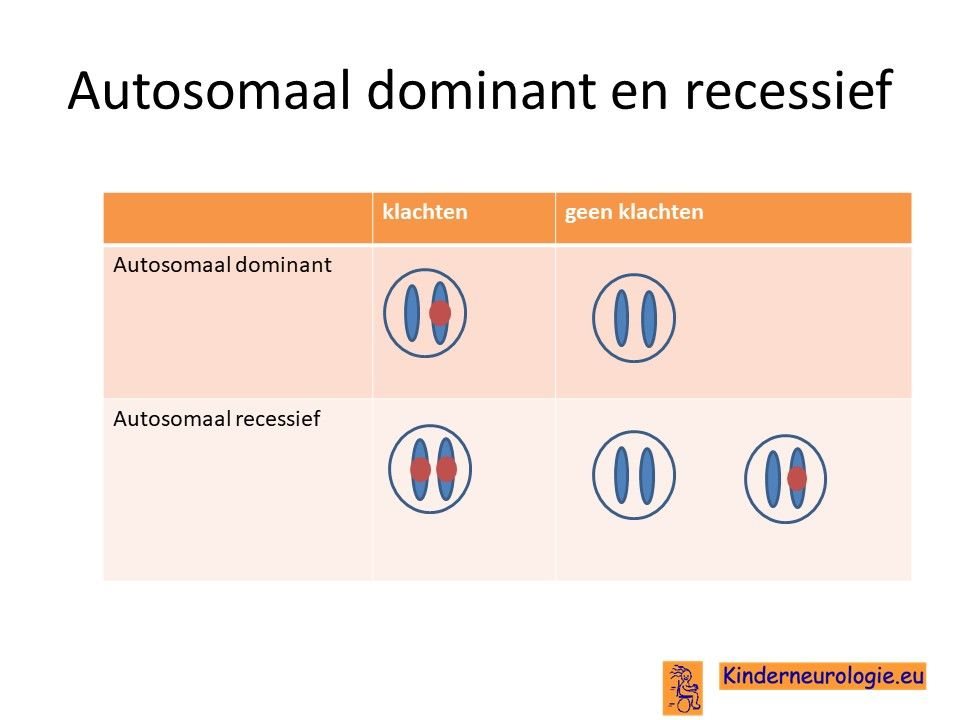
PLAN erft op zogenaamd autosomaal recessieve manier over. Dat wil zeggen dat een kind pas klachten krijgt wanneer beide chromosomen 22 een fout bevatten op plaats van het PLA2G6-gen. Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op één van de twee chromosomen al voldoende is om een ziekte te krijgen.
Ouders drager
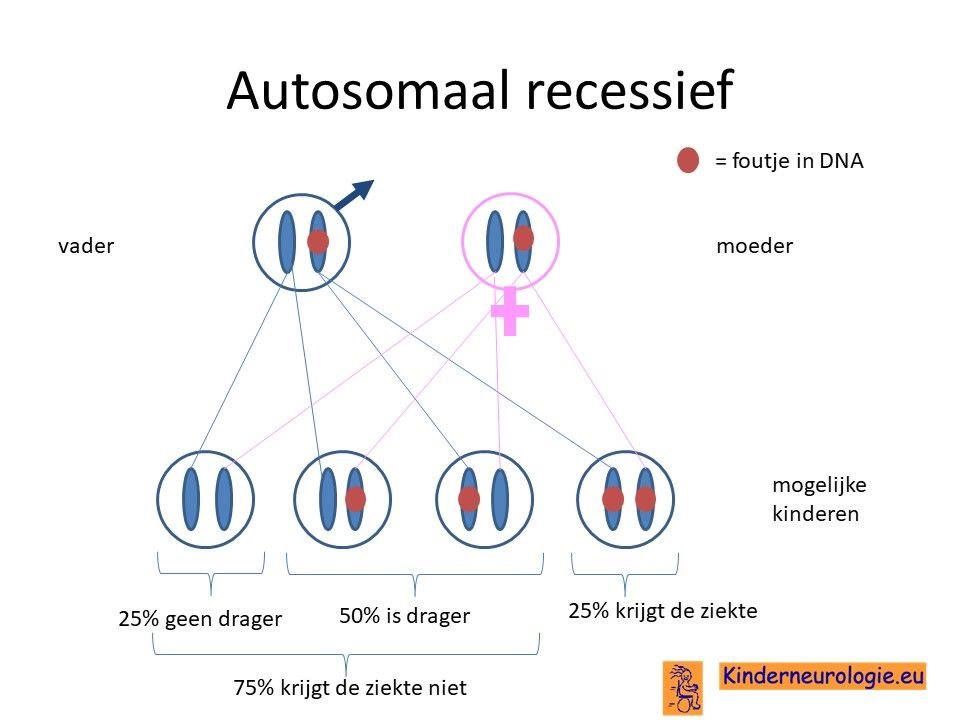
Vaak zijn beide ouders drager van deze aandoening. Zij hebben zelf een chromosoom 22 met fout en een chromosoom 22 zonder fout. Doordat ze zelf ook een chromosoom 22 zonder fout hebben, hebben de ouders zelf geen klachten.
Wanneer een kind van beide ouders het chromosoom 22 met de fout krijgt, dan krijgt dit kind PLAN. De kans hierop bedraagt 25%.
Afwijkend eiwit
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit niet goed aangemaakt. Dit eiwit heet Phospholipase A2, groep 6 ook wel afgekort als de letters PLA2G6. Dit eiwit speelt een belangrijke rol bij het omvormen van een bepaald type vetten (sfingolipiden) Zenuwcellen hebben deze vetten nodig om een goed geleidingslaagje rondom hun zenuwuitlopers te maken. Zonder dit myeline laagje werken de zenuwen te traag en kunnen de zenuwen gemakkelijk beschadigd raken. Zenuwcellen die beschadigd raken kunnen afsterven waardoor steeds meer zenuwcellen verloren gaan.
IJzer
Door het foutje in het DNA blijkt de ijzer in- en uitstroom in cellen niet meer in balans te zijn. Mogelijk lijkt hierin de verklaring te liggen waarom er bij kinderen met PLAN meer ijzer in de hersenencellen aanwezig is dan gebruikelijk op die leeftijd.
Lewy bodies en sferoïden
Bij kinderen en volwassenen met PLAN worden zogenaamde Lewy bodies gevonden in de hersenen en in het ruggenmerg, net als bij mensen met de ziekte van Parkinson. Daarnaast worden ook zogenaamde sferoïden gevonden in de hersenen van kinderen met PLAN. Dit zijn afwijkende zenuwuitlopers.
Wat zijn de symptomen van PLAN?
Normale eerste levensmaanden
In de eerste maanden na de geboorte hebben kinderen met PLAN meestal geen klachten. Zij ontwikkelen zich net als andere baby’s. Bij kinderen met de infantiele vorm van PLAN valt vanaf de tweede helft van het eerste levensjaar geleidelijk aan op dat zij zich anders gaan ontwikkelen dan andere kinderen. Kinderen met de atypische vorm van PLAN ontwikkelen zich langere tijd net als andere kinderen, totdat bij hen ook symptomen gaan ontstaan. De leeftijd waarop dat gebeurt, kan variëren van drie tot twintig jaar.
Stilstand in de ontwikkeling
Tussen de leeftijd van 6 maanden en drie jaar valt op dat kinderen met PLAN stil gaan staan in hun ontwikkelen. Zij leren geen nieuwe vaardigheden meer aan die andere kinderen van dezelfde leeftijd wel leren, zoals rollen, zitten staan of lopen. Ook kunnen kinderen vaardigheden die ze al beheersten verliezen. Kinderen met de infantiele vorm (INAD) zijn meestal niet in staan om te leren lopen. Kinderen die pas op latere leeftijd klachten krijgen (atypische NAD) leren vaak wel lopen. Bij hen gaat op een gegeven moment opvallen dat het lopen steeds moeizamer gaat, uiteindelijk verliezen ook deze kinderen hun loopfunctie.

Lagere spierspanning
In dezelfde periode valt op dat kinderen steeds slapper gaan aanvoelen wanneer ze opgetild worden. De spierspanning wordt steeds lager. Dit wordt ook wel hypotonie genoemd. Door de hypotonie wordt het voor kinderen steeds lastiger om hun hoofd op te tillen en de armen en benen in de lucht te tillen. Deze verlaging van de spierspanning wordt meestal niet gezien bij kinderen die pas na de leeftijd van drie jaar de eerste klachten van PLAN krijgen.
Spasticiteit
Geleidelijk aan wordt de spierspanning in de armen en benen juist hoger. Deze verhoogde spierspanning wordt spasticiteit genoemd. Door de verhoogde spierspanning houden kinderen hun armen in een gebogen stand en de handen vaak in een vuistje gebald. De hoge spierspanning zorgt in de benen juist voor het strekken van de benen. De benen kunnen over elkaar heen willen kruizen. De voeten staan ook vaak in een strekstand, dit wordt ook wel spitsstand genoemd. Door deze hoge spierspanning is het voor kinderen moeilijk om hun armen en benen te bewegen.

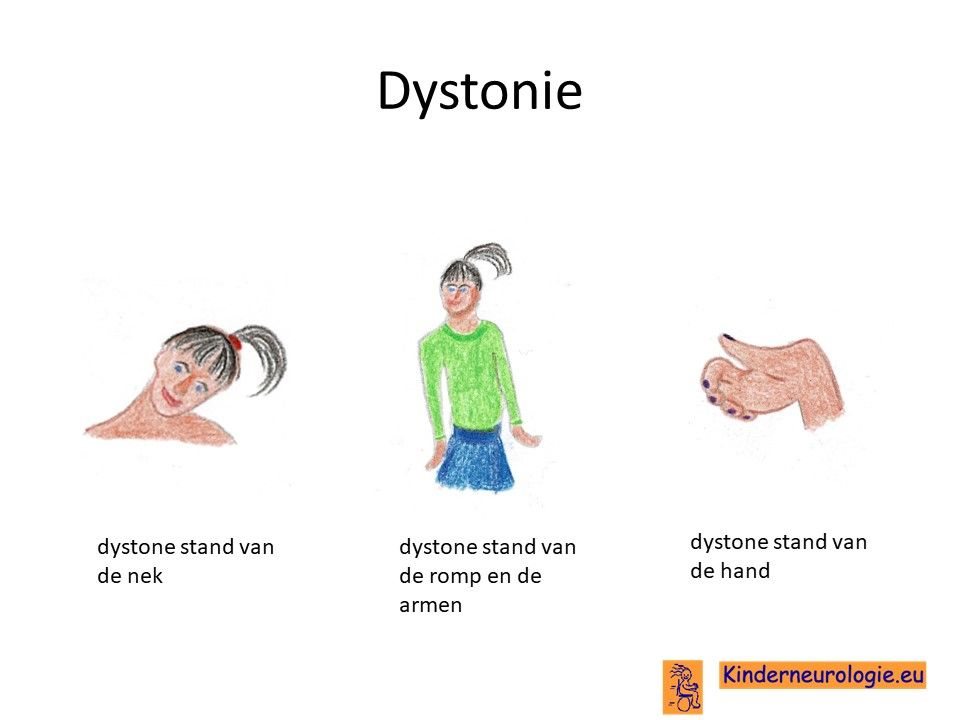
Dystonie
Naast spasticiteit krijgen kinderen met PLAN ook last van dystonie. Dystonie is een onbedoeld afwijkende stand van een lichaamsdeel door dat de buig- en strekspieren tegelijkertijd aanspannen. Bij kinderen met de infantiele vorm van PLAN is het lastig om te zien welke afwijkende bewegingen nu worden veroorzaakt door dystonie en welke door spasticiteit.
Bij kinderen met de atypische vorm van PLAN die wel hebben leren lopen valt de dystonie vaak het eerst op aan de benen. Door de dystonie gaan de voeten in een afwijkende stand staan, vaak gaat een of twee voeten naar binnen toe staan. Het lopen gaat hierdoor lastig en kinderen kunnen gemakkelijk vallen. Het lukt kinderen niet om de voet weer recht neer te zetten. Geleidelijk aan neemt de dystonie toe. Ook het andere been, een arm of de nek gaan in een afwijkende stand staan. Het hoofd en de nek kunnen scheef gedraaid staan, de rug kan door de dystonie hol trekken. De mond of de tong kunnen in een vreemde stand gaan staan, sommige kinderen steken hun tong voortdurend uit hun mond. Kinderen kunnen hierdoor onbedoeld hun tong kapot bijten. Kinderen kunnen spierpijnklachten krijgen als gevolg van de dystonie.
Problemen met het evenwicht
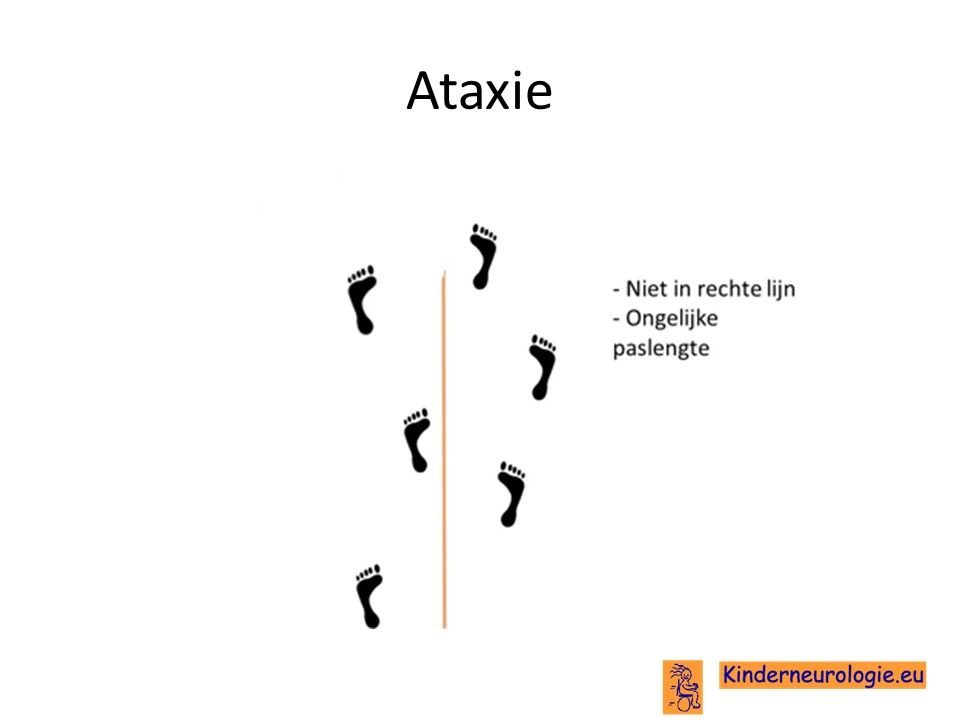
Kinderen met PLAN die hebben leren lopen, krijgen op een gegeven moment problemen met het bewaren van het evenwicht. Kinderen verliezen gemakkelijker hun evenwicht en kunnen hierdoor vallen. Om dit te voorkomen gaan kinderen hun benen wat verder uit elkaar zetten, waardoor kinderen stabieler kunnen staan en lopen. Dit lopen met de benen verder uit elkaar wordt ook wel een breedbasisch looppatroon genoemd. In de loop van de jaren nemen de evenwichtsproblemen steeds verder toe. Op een gegeven moment hebben kinderen een rolstoel nodig om zich te kunnen verplaatsen.
Trillen van de handen
Kinderen kunnen last krijgen van trillen aan de handen. Dit trillen is vooral aanwezig wanneer kinderen iets met hun handen willen gaan doen. Door dit trillen wordt het moeilijker om mooi te kunnen schrijven of om bijvoorbeeld een sleutel in een slot te doen. Dit trillen wordt ook wel intentietremor genoemd. Geleidelijk aan nemen de problemen met bewegen van de armen toe. Wanneer kinderen bijvoorbeeld een kopje willen pakken, dan schiet de hand er eerste een aantal keer voor bij voordat het lukt om het kopje te pakken te krijgen. Dit kan heel frustrerend zijn voor kinderen. Dit voorbijschieten wordt ook wel dysmetrie genoemd.

Parkinsonisme
Ook kunnen de spieren van de armen, de benen en het gezicht geleidelijk aan stijver worden. Kinderen kunnen deze spieren minder goed bewegen en vallen gemakkelijker. Alle bewegingen worden trager. Dit lijkt op het beeld wat volwassenen met de ziekte van Parkinson laten zien en wordt daarom ook wel parkinsonisme genoemd. Dit beeld wordt vooral gezien bij kinderen die op latere leeftijd de eerste klachten van PLAN krijgen.

Veranderd gedrag
Kinderen met PLAN veranderen in de loop van de ziekte van gedrag. Vaak worden kinderen stiller en meer in zich zelf gekeerd. Ze hebben minder interesse in hun omgeving.
Sommige kinderen raken gemakkelijk overprikkeld door te veel drukte, te veel geluiden of te veel lichtprikkels om hen heen. Zij kunnen hier onrustig van worden of hiervan moeten huilen.
Kinderen met de atypische vorm van PLAN krijgen vaak een korte aandachtsboog, ze zijn heel snel afgeleid door prikkels in de omgeving. Ook krijgen deze kinderen moeite met stil zitten, zij zijn de hele tijd in bewegingen.
Epilepsie
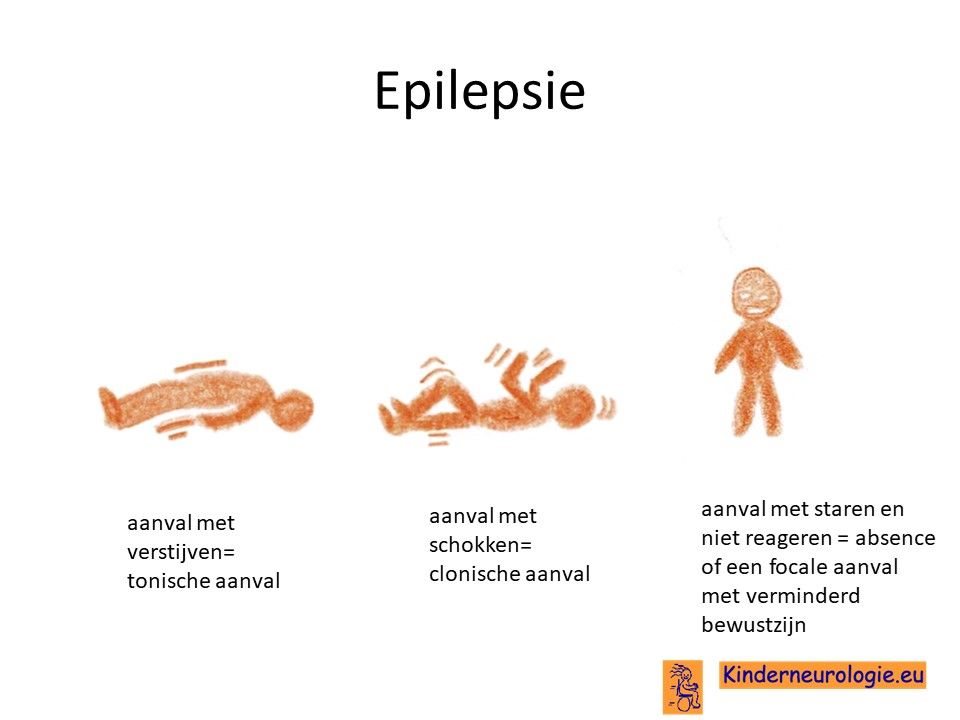
Een klein deel van de kinderen krijgt in de loop van een aantal jaren na het ontstaan van de eerste klachten last van epilepsie. Verschillende type aanvallen kunnen ontstaan: aanvallen waarbij de spieren van het lichaam verstijven (tonische aanvallen), aanvallen waarbij de spieren van het lichaam eerst verstijven en daarna schokkende bewegingen maken (tonisch-clonische aanvallen), aanvallen waarbij de spieren verslappen (atone aanvallen), aanvallen met korte schokjes op verschillende plaatsen in het lichaam (myoclonieën), aanvallen met staren (absences) of aanvallen met verstijven of schokken in een arm en/of been waarbij kinderen minder goed reageren (focale aanvallen). Vaak hebben kinderen verschillende typen aanvallen naast elkaar.
Slaapproblemen
Slaapproblemen komen vaak voor bij kinderen met PLAN. Sommige kinderen hebben moeite met het inslapen. Een groot deel van de kinderen wordt ’s nachts regelmatig wakker en komt dan maar moeilijk weer in slaap. Ook zijn kinderen vaak vroeg in de ochtend wakker. Sommige kinderen draaien hun slaapwaakritme om, ze slapen overdag en zijn ’s nachts wakker.
Bij een deel van de kinderen worden deze slaapproblemen veroorzaakt door epilepsie gedurende de nacht.

Problemen met zien
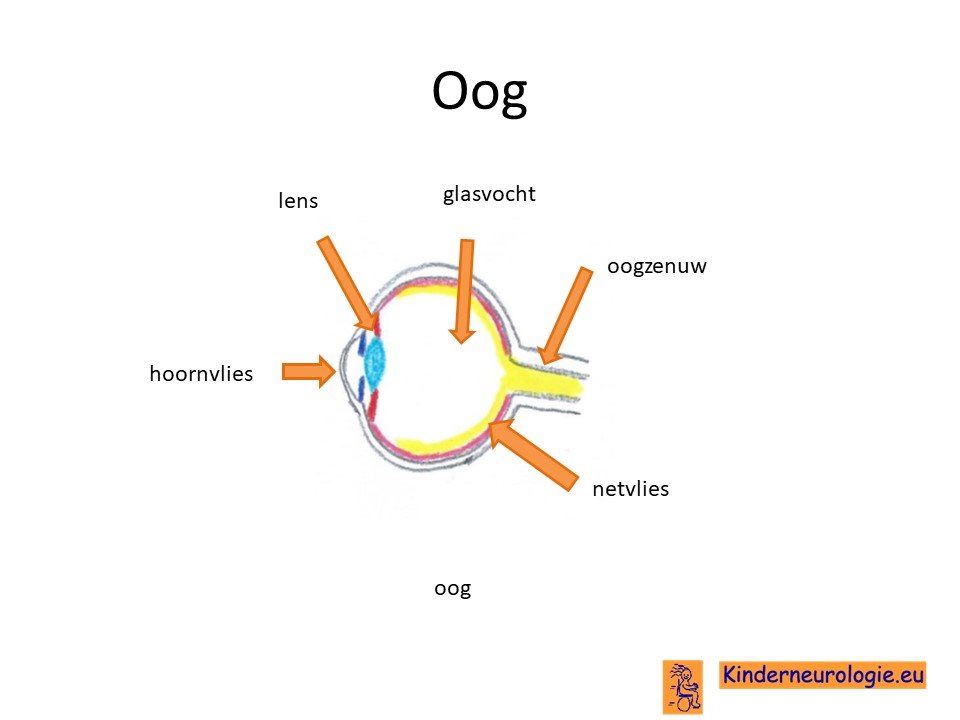
Kinderen met PLAN krijgen in toenemende mate problemen met zien. Vaak worden kinderen slechtziend omdat de oogzenuw steeds dunner wordt en de signalen van het oog niet meer goed door kan geven aan de hersenen. De ogen kunnen schokkerige bewegingen maken, dit wordt nystagmus genoemd. Ook kunnen de ogen scheel gaan staan, een of beide ogen staan dan in de richting van de neus of in de richting van het oor. Ook kan een ontsteking van de bloedvaten in het netvlies ontstaan (retinitis).
Onduidelijker praten
Om te kunnen praten, moeten een heleboel spieren in de juiste volgorde actief worden. De bovengenoemde bewegingsproblemen maken allemaal dat praten steeds moeilijker gaat. Kinderen krijgen moeite om de letters en de woorden te vormen en zijn minder goed verstaanbaar. Ook moeten kinderen vaak in een langzamer tempo gaan praten om zichzelf toch verstaanbaar te maken. In de loop van de jaren kunnen kinderen ook moeite krijgen om de juiste woorden te vinden.
Problemen met eten
Geleidelijk aan gaat zelf eten en kauwen steeds moeilijker. Het lukt kinderen steeds minder goed om zelfstandig te kunnen eten en drinken. Kinderen verslikken zich gemakkelijk in het eten en drinken en moeten dan hoesten tijdens het eten. In het begin helpt het om het eten in kleine stukjes te snijden, later moet alles fijn gemalen worden en op een gegeven moment is het niet meer veilig om zelf te eten. Kinderen zullen dan sondevoeding nodig hebben om voldoende voedingsstoffen en vocht binnen te krijgen.

Kwijlen
Ook wordt het lastiger om speeksel weg te slikken waardoor het speeksel uit de mond weg kan lopen en kinderen last krijgen van kwijlen.
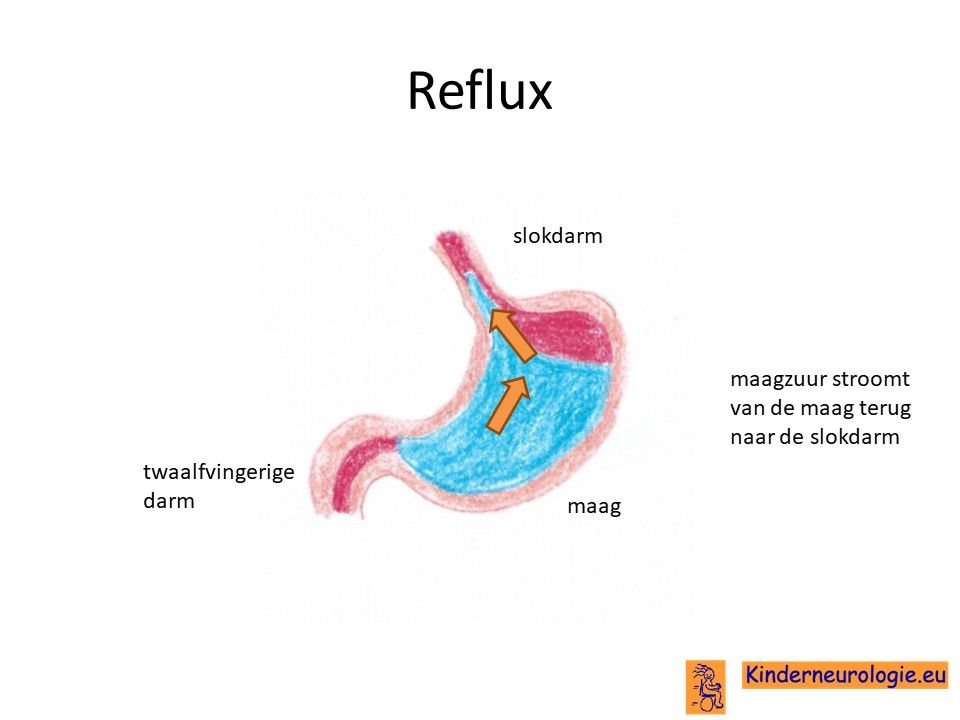
Reflux
Door de veranderde spierspanning in het lichaam kunnen kinderen last krijgen van terugstromend maagzuur vanuit de maag naar de slokdarm of zelfs naar de keel en de mond. Dit zuur is prikkelend en pijnlijk. Hierdoor kunnen kinderen ook slechter gaan eten, zuur uit de mond ruiken of moeten gaan huilen. Reflux kan ook zorgen voor het ontstaan van longontstekingen.
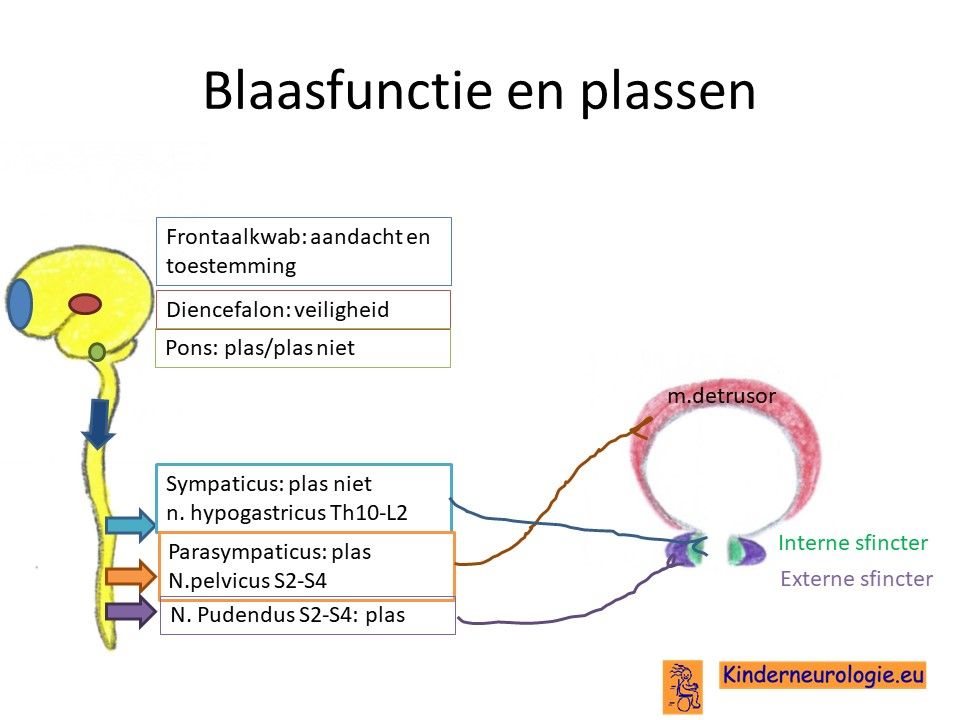
Problemen met plassen
Voor kinderen met PLAN is het vaak moeilijk om zindelijk te worden. Een deel van de kinderen wordt wel zindelijk, maar verliest deze zindelijkheid weer met het ouder worden. Kinderen moeten vaak kleine beetjes plassen en kunnen de plas niet goed ophouden. Wanneer kinderen aandrang voelen om te plassen, dan moeten ze ook meteen naar de wc, maar vaak zijn ze dan al te laat om de plas er uitgekomen is. Dit wordt ook wel urge-incontinentie genoemd.
Verstopping van de darmen
Kinderen met PLAN hebben gemakkelijker last van verstopping van de darmen. Zij kunnen dan minder vaak dan drie keer per week poepen. Dit kan zorgen voor klachten van buikpijn en een opgezette buik. Ook kan hierdoor de eetlust minder worden.
Vatbaar voor infecties
Kinderen met PLAN zijn vatbaarder voor het krijgen van infecties, vooral luchtweginfecties en blaasontsteking komen regelmatig voor bij kinderen met PLAN.
Koude handen en voeten
Kinderen met PLAN krijgen gemakkelijk last van koude handen en voeten. In een koude omgeving kunnen de handen en voeten een blauw rode verkleuring krijgen.
Kinderen kunnen moeite hem op zich zelf warm te houden.
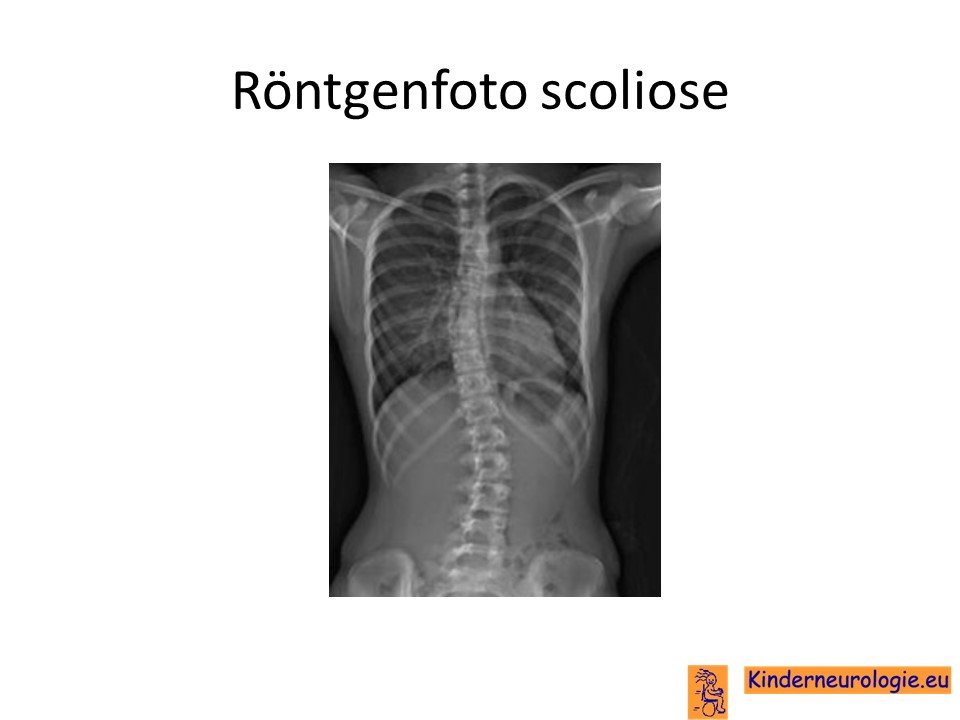
Scoliose
Door de dystonie en spasticiteit bestaat een vergrote kans dat er een zijwaartse verkromming van de rug ontstaat. Dit wordt een scoliose genoemd. De scoliose kan zorgen voor problemen met zitten, voor pijnklachten in de rug en voor problemen met ademhalen.
Heup uit de kom
De dystonie kan zorgen dat de heup uit de kom komt te staan. Dit is pijnlijk voor kinderen en maakt zitten heel moeilijk.
Contractuur
Als gevolg van de verminderde bewegingsmogelijkheden kunnen bepaalde gewrichten vast gaan zitten en niet meer soepel bewogen kunnen worden. Dit wordt een contractuur genoemd. Dit hoeft geen klachten te geven, maar kan wel hinder geven bij bijvoorbeeld aan- en uitkleden of bij de verzorging.
Hoe wordt de diagnose PLAN gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind wat achteruit gaat in de ontwikkeling zal worden vermoed dat er sprake is van een neurologische aandoening. Meestal zal niet meteen duidelijk zijn dat er sprake is van PLAN. Er bestaan veel verschillende aandoeningen die soortgelijke symptomen kunnen geven zoals neuronale ceroid lipofuscinose type 1, ataxia telangiectasia of KIF1a-syndroom. Aanvullend onderzoek zal nodig zijn om de juiste diagnose te stellen.
Bloedonderzoek
Bloedonderzoek kan bij kinderen met PLAN een verhoging laten zien van de leverwaardes ASAT en ALAT. Ook kan de waarde van het stofje LDH verhoogd zijn. Dit is niet specifiek voor PLAN en kan ook bij veel andere aandoeningen gezien worden.
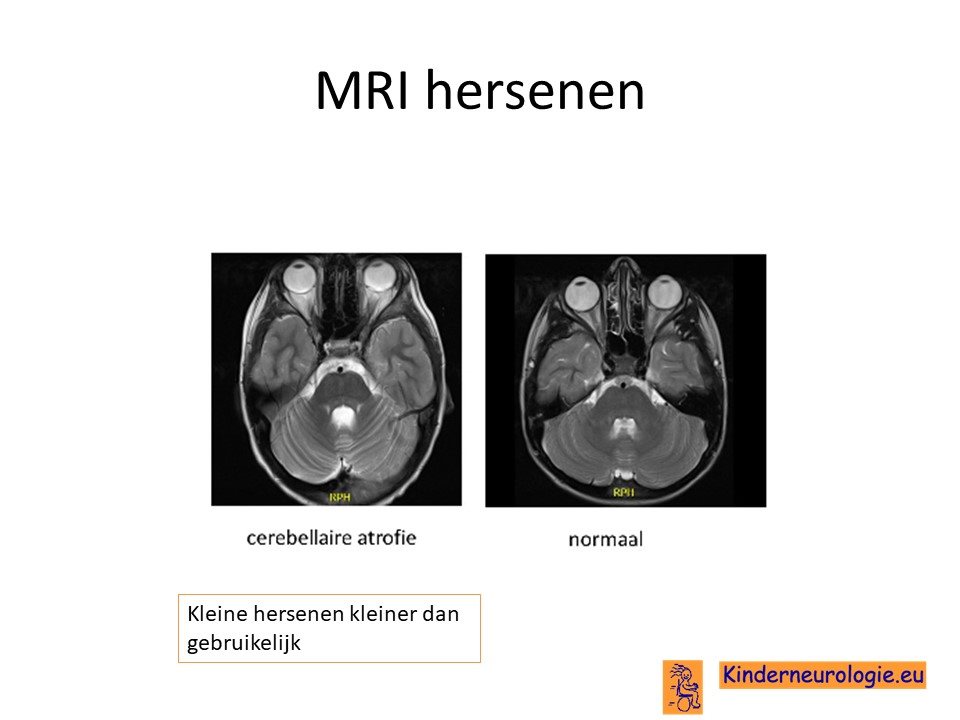
MRI van de hersenen
Op de MRI scan van de hersenen is vaak een typisch patroon te zien. Een van de zogenaamde basale ganglia, de globus pallidus, krijgt een donkere kleur op bepaalde MRI opnames omdat er te veel ijzer in dit deel van de hersenen aanwezig is. Deze afwijkingen zijn kenmerkend voor de groep aandoeningen die NBIA worden genoemd. Niet alle kinderen met PLAN hebben deze ijzerneerslag in de hersenen. Vooral bij jonge kinderen zal deze kenmerkende afwijking op de MRI scan vaak nog niet zichtbaar zijn.
De zogenaamde witte stof heeft juist een te witte kleur. Soms is dit aan een kant van de hersenen, vaak aan twee kanten van de hersenen tegelijkertijd. De kleine hersenen zijn vaak kleiner van volume dan gebruikelijk, ook in de kleine hersenen kunnen witte vlekken gezien worden. De hersenbalk loopt vaak meer verticaal dan gebruikelijk is. Wanneer MRI scans herhaald worden, dan zal opvallen dat de hersenstam, de kleine hersenen en de hersenbalk in de loop van de tijd kleiner worden van volume. Het is op zich niet nodig bij een bekende diagnose om hiervoor herhaalde MRI scans te maken.
DNA-onderzoek
Wanneer aan de diagnose gedacht wordt, kan door middel van gericht DNA- onderzoek op bloed naar het voorkomen van een foutje op het 22e-chromosoom in het PLA2G6-gen
Vaak worden ook alle chromosomen tegelijkertijd onderzocht (zogenaamd Array onderzoek), zelden kan op deze manier de diagnose PLAN worden gesteld. Tegenwoordig kan door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld worden zonder dat er specifiek aan gedacht was of naar gezocht is.
Het type foutje in het PLA2G6-gen bepaald op welke leeftijd kinderen voor het eerst klachten gaan krijgen. Wanneer er helemaal geen PLA2G6-eiwit meer wordt gemaakt dan hebben kinderen de infantiele vorm van PLAN (INAD), wanneer er nog een beetje functionerend eiwit wordt aangemaakt ontstaat de atypische vorm van PLAN (aNAD).
Biopt
Wanneer er sterke verdenking bestaat op de diagnose PLAN, maar DNA onderzoek geen foutje aantoont in het PLA2G6-gen dan is het mogelijk om een biopt te nemen van de huid, een slijmvlies, een zenuw of een spier en dit biopt onder de microscoop te bekijken. Met behulp van een zogenaamde elektronenmicroscoop zijn dan typische veranderingen aan de zenuwen te zien, de zogenaamde axonale dystrofie. De zenuwuitlopers zijn dun en in de zenuwen zijn klonteringen van zogenaamde mitochondriën te zien.
Stofwisselingsonderzoek
Kinderen met een stilstand en achteruitgang van de ontwikkeling krijgen vaak stofwisselingsonderzoek van bloed en urine. Hierin worden bij kinderen met PLAN geen afwijkingen gevonden.
EEG
Bij kinderen met epileptische aanvallen zal een EEG gemaakt worden om te kijken van wat voor soort epilepsie er sprake is. Op het EEG worden vaak epileptiforme afwijkingen gezien. De EEG-afwijkingen zijn niet specifiek voor PLAN. Bij kinderen zonder epilepsie kunnen op het EEG ook afwijkingen te zien zijn. Vaak is te zien dat stukjes EEG versnelde hersenactiviteit laten zien, zogenaamde fast rhythms.
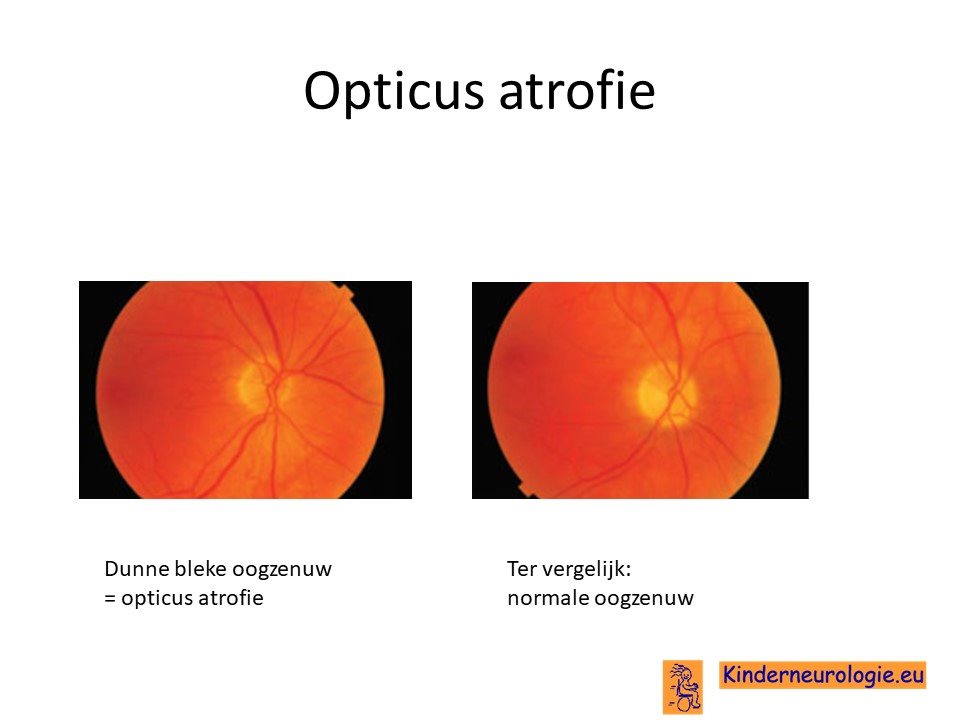
Oogarts
Kinderen met PLAN worden altijd een keer gezien door de oogarts. De oogarts beoordeeld of er sprake is van een probleem met de oogzenuw (opticusatrofie). Ook kan de oogarts zien of er sprake is van een ontsteking van de bloedvaten in het netvlies.
VEP
Een VEP onderzoek is een onderzoek om te kijken hoe de hersenen omgaan met signalen van de ogen. Bij een deel van de kinderen laat het VEP-onderzoek zien dat de oogzenuw en/of de hersenen het signaal te traag doorgeven aan de hersenen. Ook is de hoogte van het signaal verminderd.
EMG
Door middel van een EMG onderzoek kan onderzocht worden hoe de zenuwen in de armen en benen werken. Bij kinderen met PLAN is te zien dat de zenuwen van de armen en benen de signalen minder goed doorgeven dan gebruikelijk. Dit wordt ook wel een axonale polyneuropathie genoemd.
Foto van de botten
Een foto van de rug kan aantonen of er sprake is van een scoliose en wat de ernst van deze scoliose is. Een foto van het bekken kan laten zien of er sprake is van een heup die uit de kom geschoten is.
Hoe worden kinderen met PLAN behandeld?
Geen genezing
Er bestaat helaas geen behandeling die kinderen met PLAN kan genezen. De behandeling is er op gericht om kinderen te helpen in het omgaan met de gevolgen van deze aandoening en om bepaalde symptomen zo veel mogelijk te onderdrukken indien dit mogelijk is.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin. Het kind zelf zal hier zelf steeds minder van mee krijgen. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen.

Tijd voor samenzijn
De zorg voor een kindje met PLAN zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met PLAN, de andere kinderen in het gezin en de ouders onderling.
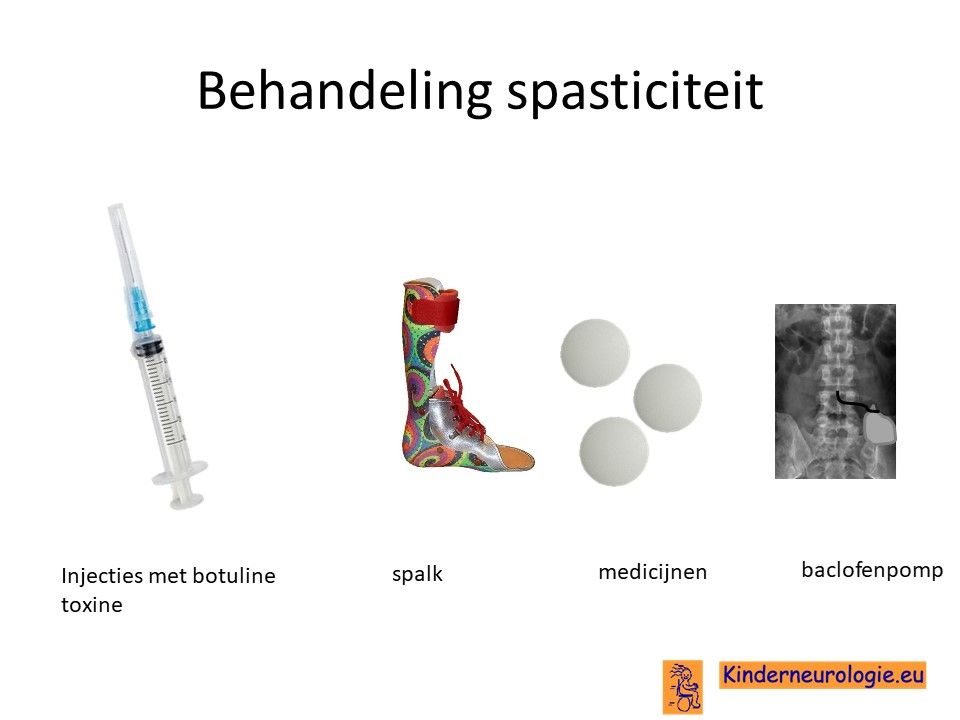
Spasticiteit
Er bestaan verschillende medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen.
Naast baclofen en botuline toxine injecties kunnen ook andere medicijnen gebruikt worden, die spierspanning kunnen verlagen zoals trihexyfenidyl (artane ®) of clonazepam.
Deze medicijnen kunnen ook afwijkende standen van een arm of been (dystonie) verminderen.
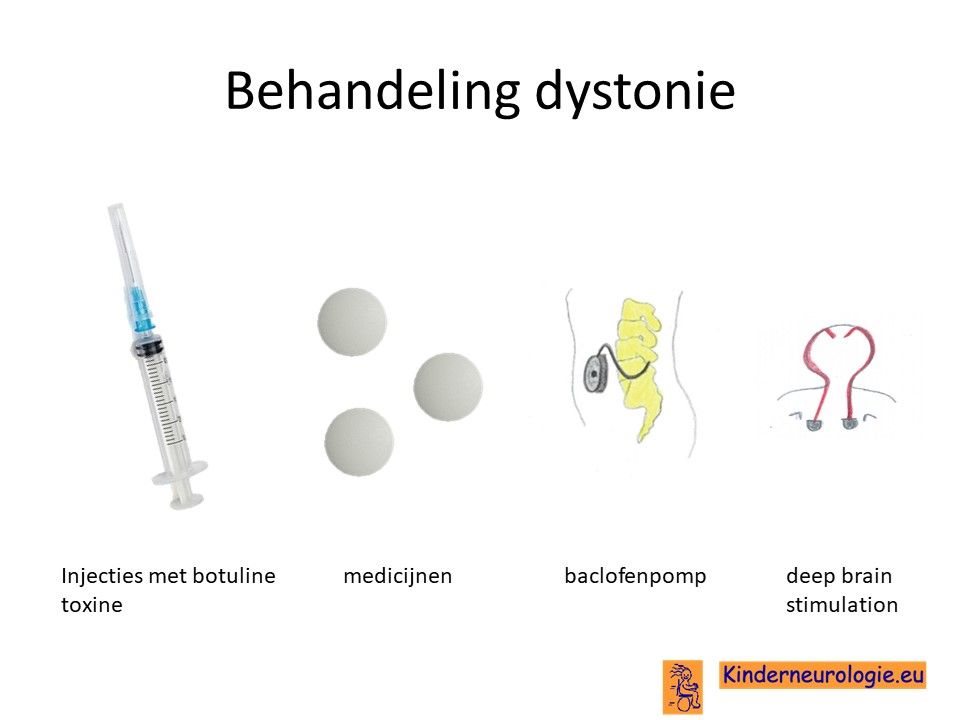
Dystonie
Dystonie is vaak lastig te behandelen. Er bestaan verschillende medicijnen die dystonie kunnen verminderen zoals baclofen (Lioresal ®), trihexyfenidyl (Artane®), clonazepam (rivotril®) of levodopa (sinemet ® of madopar ®). Deze medicijnen hebben ook bijwerkingen, per kind zal moeten worden bekeken welk medicijn werkt en de minste bijwerkingen heeft. Soms wordt ook gekozen voor een combinatie van deze medicijnen in een lage dosering. Baclofen kan ook continue via een pompje worden gegeven.
Wanneer dystonie op een bepaalde plaats in het lichaam veel belemmering oplevert, dan kunnen injecties met botuline toxine ook helpen om de dystonie te verminderen.
Het plaatsen van een neuro-stimulator (deep brain stimulation) kan ook behulpzaam zijn bij kinderen met een ernstige vorm van dystonie.
Fysiotherapie
Een fysiotherapeut kan kind en ouders tips en adviezen geven hoe kinderen zo goed mogelijk kunnen lopen en bewegen ondanks de problemen die kinderen met lopen en bewegen hebben. Een fysiotherapeut kan advies geven over hulpmiddelen, zoals bijvoorbeeld een rollator om beter zelfstandig te kunnen lopen.
Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Een goede zithouding helpt vaak om beter te kunnen eten. Indikken van drinken kan helpen om verslikken te voorkomen.
Ook kan de logopediste helpen om te zorgen dat kinderen zich zo goed mogelijk verstaanbaar kunnen maken. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken, ook als kinderen geen woorden kunnen gebruiken.

Diëtiste
Een diëtiste kan berekenen hoeveel voedingsstoffen en calorieën een kind per dag nodig heeft om voldoende te groeien. Kinderen die veel last hebben van spasticiteit en dystonie hebben vaak meer calorieën nodig dan hun leeftijdsgenoten die hier geen last van hebben. Soms geeft de diëtiste aanvullende calorierijke drankjes. Wanneer jongeren in een later stadium sondevoeding nodig hebben, kan de diëtiste adviseren welke sondevoeding het meest geschikt is.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.
Ook kan de ergotherapeut advies geven over hulpmiddelen die er voor kunnen zorgen dat kinderen zo goed mogelijk kunnen functioneren. De meeste kinderen hebben op een gegeven moment een rolstoel nodig om zich te kunnen verplaatsen. Andere hulpmiddelen die ook gebruikt kunnen worden zijn bijvoorbeeld een spraakcomputer of een speciale stoel om op te zitten.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
School
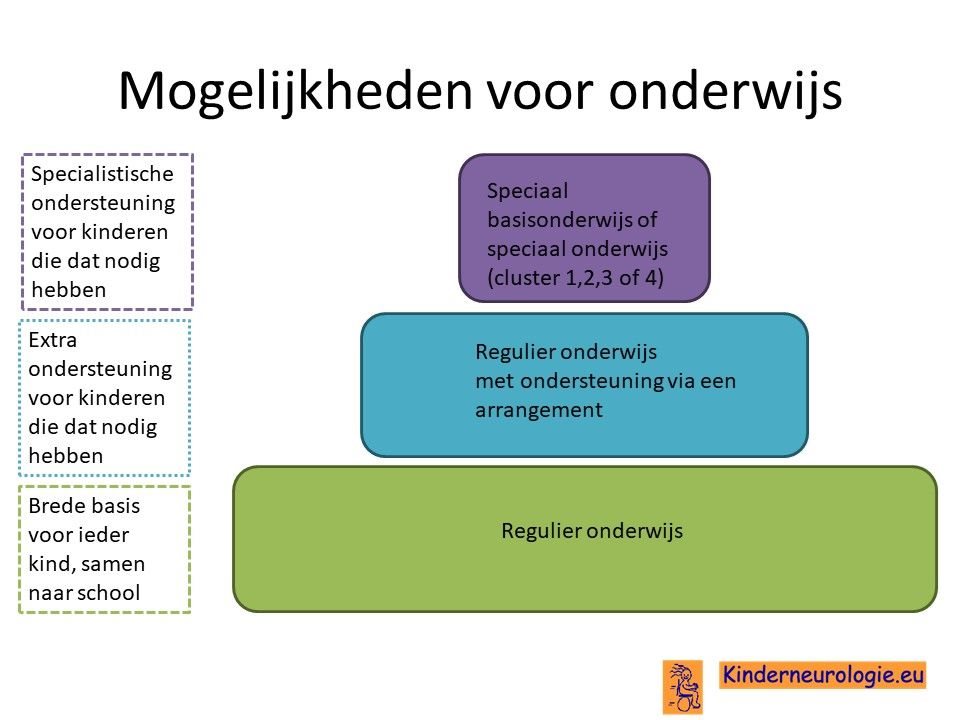
De meeste kinderen met PLAN gaan naar het speciaal onderwijs van cluster 3 vanwege hun lichamelijke beperkingen en de extra zorg die dit vraagt. Kinderen kunnen daar op het kind afgestemd leerprogramma krijgen. In de loop van de ziekte gaat leren vaak steeds moeilijker.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet en vertonen kinderen juist druk gedrag na geven van deze medicatie.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dat relatief eenvoudig, maar meestal is het niet zo gemakkelijk. Er zijn dan combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Slaap
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig. Ook wordt het medicijn chloralhydrat wel gebruikt in geval van slaapproblemen.

Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan adviezen geven voor de behandeling van gedragsproblemen.
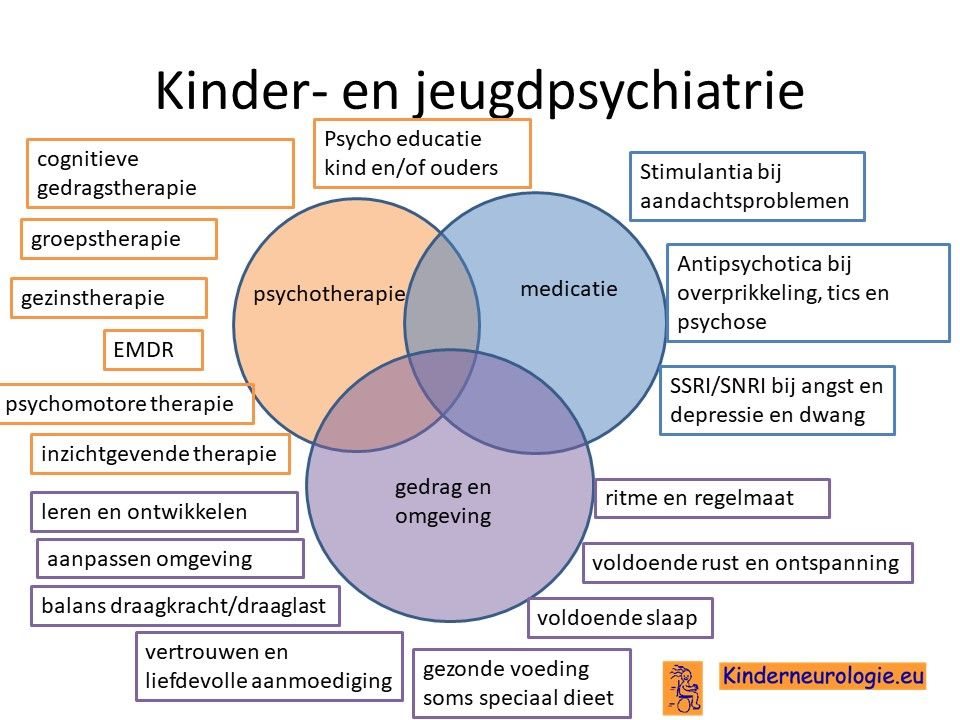
Rustgevende medicijnen
Kinderen die heel prikkelbaar of angstig zijn kunnen baat hebben bij rustgevende medicijnen zoals lorazepam of aripiprazol.
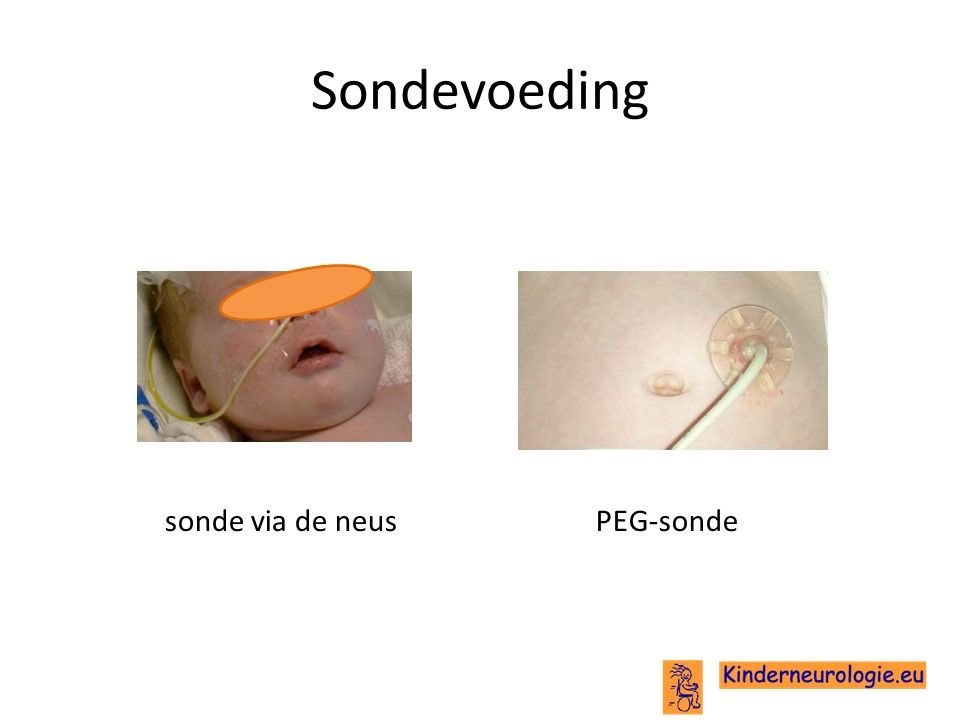
Sondevoeding
Indien er meer problemen zijn met slikken en kinderen onvoldoende zelf kunnen eten dan is het vaak nodig om voeding te geven via een sonde. Deze sonde kan ingebracht worden via de neus en via de keel naar de maag toe lopen. Vaak zal deze sonde voor langere tijd nodig zijn, dan zal er voor gekozen worden om de sonde via een kleine operatie direct via de huid naar de maag te laten lopen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een mickeybutton, een sonde ook via de maag die afgesloten kan worden door middel van een dopje.
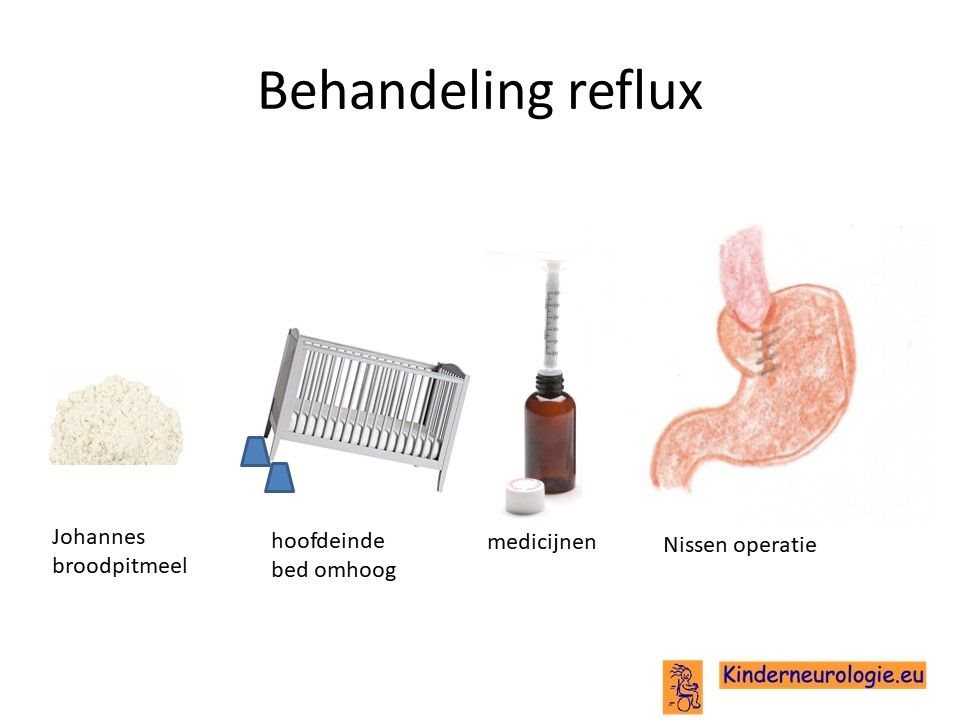
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine, omeprazol of esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Dit wordt een Nissen-operatie genoemd.
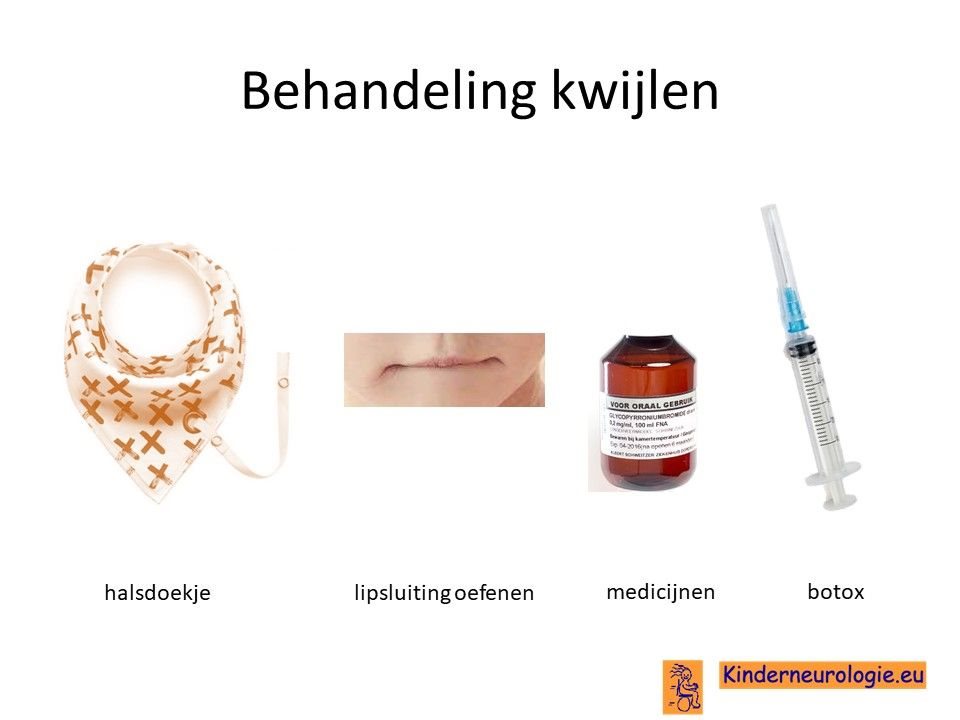
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen om te kijken wat de beste behandeling is.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Lichaamstemperatuur
Wanneer kinderen zelf niet meer goed in staat zijn om hun lichaamstemperatuur te regelen, dan zullen anderen dit voor deze kinderen moeten controleren en actie ondernemen om te voorkomen dat kinderen te koud of te warm worden. Regelmatig meten van de lichaamstemperatuur kan helpen om te weten wat de lichaamstemperatuur van een kind is. Door middel van het aanpassen van kleding en kruikjes wordt geprobeerd de lichaamstemperatuur constant te houden.
Tandarts
Wanneer kinderen als gevolg van dystonie in hun mond hun tong steeds kapot bijten, kan de tandarts kijken of hier een oplossing voor te bedenken is in de vorm van een kapje over de tanden heen. Vaak is dit niet mogelijk en soms is de enige oplossing het laten trekken van alle tanden en kiezen zodat kinderen niet meer telkens hun tong kapot bijten.

Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
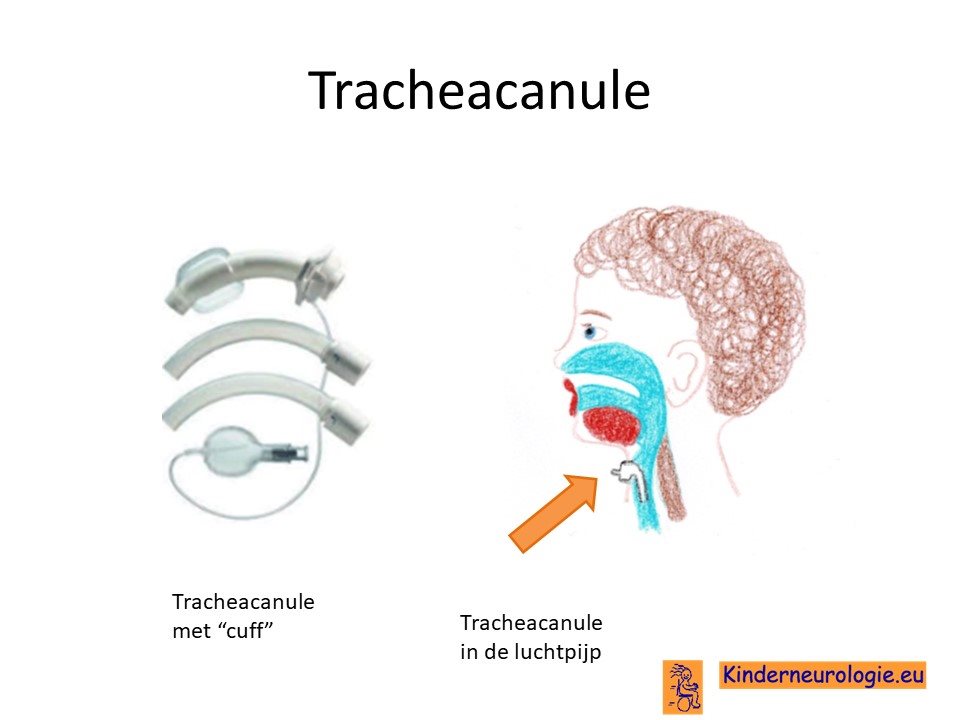
Tracheostoma
Wanneer jongeren veel last hebben van slijm en dit niet goed weg kunnen krijgen waardoor longontstekingen en benauwdheid ontstaan, kan overwogen worden om een tracheostoma te geven om dit slijm gemakkelijker weg te zuigen. Dit is echter een ingrijpende behandeling. De conditie van de jongere zal bepalen of de risico’s van deze behandeling opwegen tegen de voordelen die deze behandeling voor de jongere kan hebben.
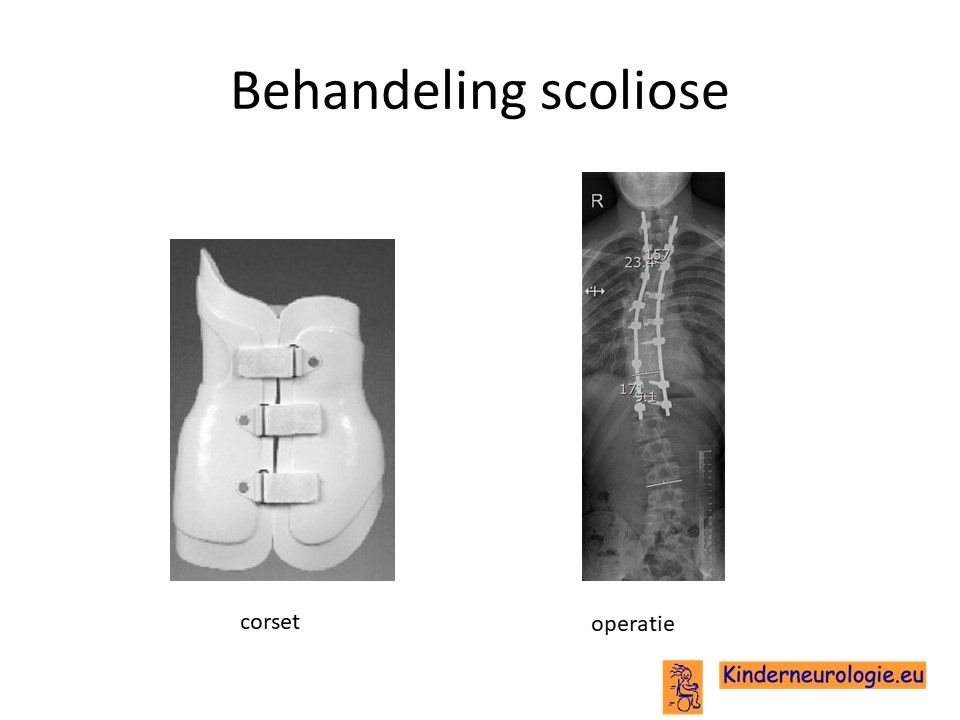
Scoliose
De mate van zijwaartse kromming van de wervelkolom moet goed in de gaten gehouden worden. Wanneer de kromming te erg wordt, kan dit problemen geven voor het goed kunnen staan en zitten en de ademhaling beïnvloeden. Wanneer de verkromming te erg wordt, kan verdere verkromming tegengegaan worden door een korset. Indien een korset onvoldoende werkt, is soms een operatie nodig waarbij de wervelkolom wordt vastgezet zodat de verkromming niet meer toe zal kunnen nemen.
Heup uit de kom
De orthopeed en de revalidatiearts bekijken vaak samen welk behandeling voor een heup die uit de kom gaat het beste is. Soms is dit een behandeling met botuline toxine, soms wordt gekozen voor een operatie.
Onderzoek
Er wordt onderzoek gedaan naar andere behandelvormen die het beloop van de ziekte kunnen beïnvloeden. Er wordt onderzoek gedaan of docosahexaeenzuur (DHA) als medicijn kan helpen om het beloop van de ziekte te vertragen. Docosahexaeenzuur is een omega-3-vetzuur die veel voorkomt in vette vis zoals zalm, paling en haring. Er bestaan ook capsules met DHA. Er wordt ook gekeken of D-PUFA (deuterated polyunsaturated fatty acids) kunnen helpen om vetperoxidatie in mitochondrien te verminderen. OOk wordt onderzoek gedaan naar het medicijn desimpramine die de stapeling van ceramide kan verminderen.
Ook wordt er bij de aandoening PKAN die familie is van PLAN gekeken of ijzerverlagende behandeling met het medicijn deferiprone zinvol is.
Ook wordt er gezocht naar mogelijkheden voor gentherapie om het foute stukje erfelijk materiaal te vervangen door een normaal stukje erfelijk materiaal.
Het zal nog wel vele jaren duren voordat deze behandelvorm daadwerkelijk kan worden toegepast bij kinderen.
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
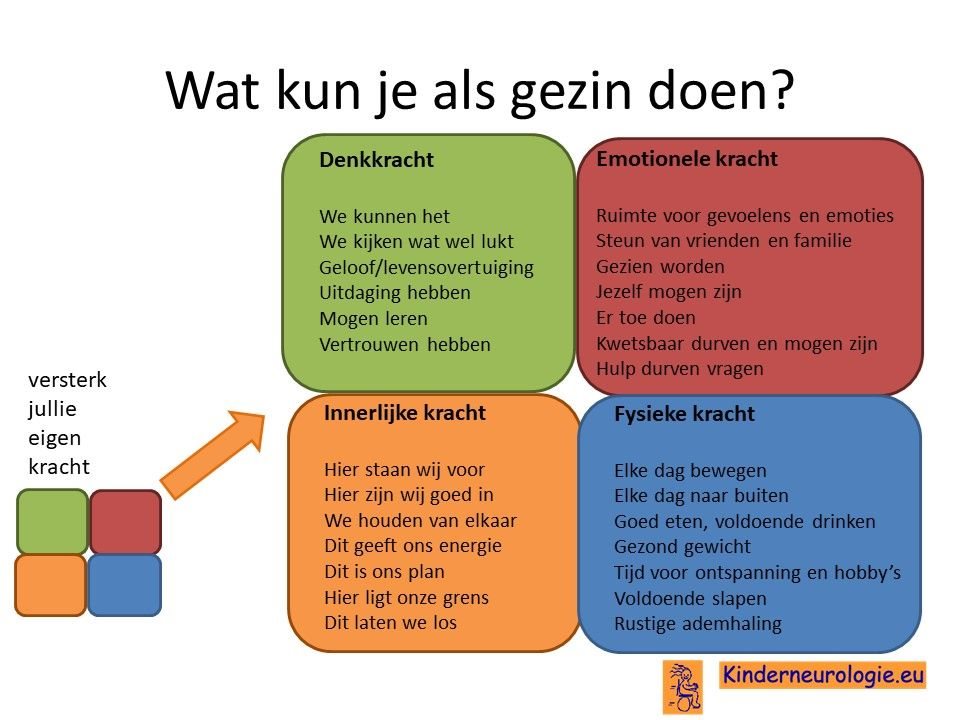
Thuiszorg
De zorg voor kinderen met PLAN zal steeds meer gaan vragen van ouders en andere familieleden omdat kinderen steeds minder zelf zullen kunnen. De thuiszorg kan ouders helpen bij het uitvoeren van deze zorg. Het helpt vaak om in een vroeg stadium van de ziekte al contact te hebben met de thuiszorg zodat deze een team van mensen kunnen vormen die de hulp in de toekomst kunnen gaan bieden. Er bestaat gespecialiseerde kinderthuiszorg met kinderverpleegkundigen die ervaring hebben met de zorg voor ernstig zieke kinderen.
Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Laatste levensfase
Helaas is PLAN een aandoening waaraan kinderen kunnen komen te overlijden. Veel ouders vinden dit spannend en proberen hier zo min mogelijk aan te denken. Ouders die eerder hebben meegemaakt dat hun kindje is overleden aan deze ziekte geven achteraf vaak aan, dat zij dit niet als eng of hebben beleefd. Het helpt vaak om over dit moeilijke onderwerp van te voren te spreken met de kinderneuroloog, de huisarts, de thuiszorg, de psycholoog of de maatschappelijk werkende. Ook is het belangrijk om afspraken te maken over wel of niet opname op een intensive care afdeling, opname in een ziekenhuis of juist kiezen voor thuis blijven in de vertrouwde situatie. Het boek koesterkind bevat voor ouders veel waardevolle informatie. Kenniscentrum palliatieve zorg is een stichting voor kinderen in een palliatieve fase die ouders hierbij ook kan helpen en weet welke mogelijke opties en keuzes er zijn voor ouders. Zo kunnen ouders zorgen dat de laatste levensfase en het overlijden van hun kind, hoe moeilijk ook, verloopt op een manier die het beste bij hen past.
Begeleiding
Het is voor kinderen en ouders heel ingrijpend om te horen dat hun kind een ziekte heeft die voor steeds meer klachten zal gaan zorgen en waar kinderen ook aan kunnen komen te overlijden. Een maatschappelijk werkende of psycholoog kunnen ouders ondersteuning en begeleiding geven hoe hier in het dagelijks leven mee om te kunnen gaan. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Contact met anders ouders
Door het plaatsen van een oproepje op het forum van deze site kunt u in contact proberen te komen met andere kinderen en hun ouders/begeleiders die ook met PLAN te maken hebben.
Wat betekent het hebben van PLAN voor de toekomst?
Toename van de problemen
Kinderen met PLAN gaan geleidelijk aan achteruit in hun functioneren als gevolg van dystonie, spasticiteit en ataxie. Bij kinderen waarbij op jonge leeftijd de eerste klachten ontstaan, verloopt de ziekte in een sneller tempo dan bij kinderen waarop pas op latere leeftijd de eerste klachten zijn ontstaan.
Jongeren raken volledig rolstoel gebonden en zijn voor hun verzorging afhankelijk van anderen.
Stemmingsproblemen
Volwassenen met PLAN hebben vaker last van stemmingsproblemen zoals een depressie of soms ook een psychose. Een psychose is een toestand waarbij volwassenen verward zijn en angstige beelden zien of geluiden horen die er in werkelijkheid niet zijn.
Overlijden
Helaas komen kinderen met PLAN vaak op jonge leeftijd te overlijden als gevolg van hun ziekte. Kinderen die voor de leeftijd van 3 jaar hun eerste klachten hebben gekregen komen meestal op de tienerleeftijd te overlijden, een klein deel van deze kinderen bereikt de volwassen leeftijd.
Kinderen die na de leeftijd van drie jaar de eerste klachten hebben gekregen bereiken meestal wel de volwassen leeftijd.
Overlijden is meestal het gevolg van (terugkerende) longontstekingen of van een algehele bloedvergiftiging bijvoorbeeld na een blaasontsteking bij kinderen die vanwege hun aandoening in een slechte conditie zijn.
Kinderen krijgen
Volwassenen die weinig klachten hebben als gevolg van het hebben van PLAN kunnen kinderen krijgen. De kans dat deze kinderen zelf PLAN krijgen is heel klein. Dat is alleen het geval wanneer de partner drager is van hetzelfde foutje in het DNA, maar de kans hierop is erg klein. Wanneer beide partners PLAN hebben dan zullen hun kinderen ook allemaal PLAN krijgen.
De meeste kinderen met PLAN hebben dusdanig beperkingen dat zij op volwassen leeftijd niet zelf kinderen zullen gaan krijgen.
Hebben broertjes en zusjes een vergrote kans om zelf ook PLAN te krijgen?
Erfelijke ziekte
PLAN is een erfelijke ziekte. Meestal blijken beide ouders drager te zijn van een foutje in het PLA2G6-gen. Broertjes en zusjes hebben dan 25% kans om zelf ook PLAN te krijgen.
Een klinisch geneticus kan daar meer informatie over geven.

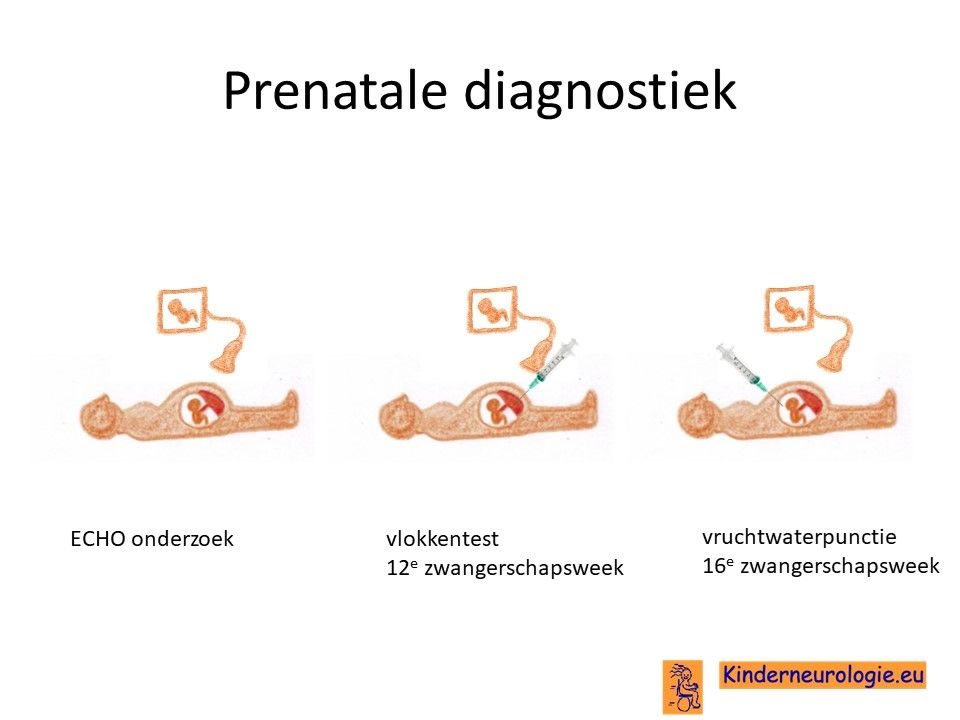
Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website:www.pns.nl
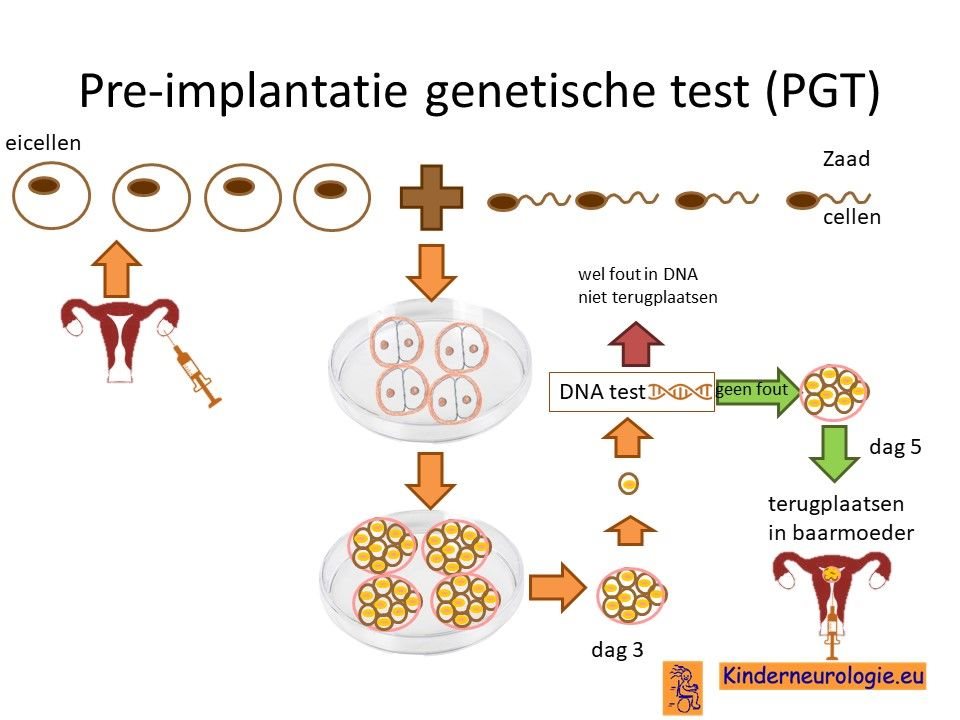
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met PLAN kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van PLAN. Alleen embryo’s zonder de aanleg voor PLAN komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Links
www.stichtingijzersterk.nl
(Nederlandse vereniging voor mensen met NBIA)
www.nbiadisorders.org
(Engelstalige website over NBIA)
Referenties
- Phenotypic spectrum of neurodegeneration associated with mutations in the PLA2G6 gene (PLAN). Kurian MA, Morgan NV, MacPherson L, Foster K, Peake D, Gupta R, Philip SG, Hendriksz C, Morton JE, Kingston HM, Rosser EM, Wassmer E, Gissen P, Maher ER. Neurology. 2008;70:1623-9
- Syndromes of neurodegeneration with brain iron accumulation. Schneider SA, Bhatia KP. Semin Pediatr Neurol. 2012;19:57-66
- Neurodegeneration with Brain Iron Accumulation: Genetic Diversity and Pathophysiological Mechanisms.Meyer E, Kurian MA, Hayflick SJ. Annu Rev Genomics Hum Genet. 2015;16:257-79
- Early Ataxia and Subsequent Parkinsonism: PLA2G6 Mutations Cause a Continuum Rather Than Three Discrete Phenotypes. Erro R, Balint B, Kurian MA, Brugger F, Picillo M, Barone P, Bhatia KP, Pellecchia MT. Mov Disord Clin Pract. 2016;4:125-128
- PLA2G6-associated neurodegeneration: New insights into brain abnormalities and disease progression. Darling A, Aguilera-Albesa S, Tello CA, Serrano M, Tomás M, Camino-León R, Fernández-Ramos J, Jiménez-Escrig A, Poó P, O'Callaghan M, Ortez C, Nascimento A, Fernández Mesaque RC, Madruga M, Arrabal L, Roldan S, Gómez-Martín H, Garrido C, Temudo T, Jou-Muñoz C, Muchart J, Huisman TAGM, Poretti A, Lupo V, Espinós C, Pérez-Dueñas B. Parkinsonism Relat Disord. 2019;61:179-186
- Emerging Disease-Modifying Therapies in Neurodegeneration With Brain Iron Accumulation (NBIA) Disorders. Iankova V, Karin I, Klopstock T, Schneider SA. Front Neurol. 2021;12:629414
Laatst bijgewerkt: 30 november 2021 voorheen: 10 februari 2019 en 7 februari 2018
auteur: JH Schieving
