Wat is het syndroom Pelizaeus-Merzbacher?
Pelizaeus-Merzbacher syndroom is een syndroom wat voornamelijk voorkomt bij jongens en wat gekenmerkt wordt typische oogbewegingen en toenemende problemen met bewegen.
Hoe wordt het syndroom van Pelizaeus-Merzbacher ook wel genoemd?
Pelizaeus en Merzbacher zijn twee artsen die dit syndroom beschreven hebben. De ziekte wordt ook wel afgekort als PMD, waarbij de D staat voor disease het Engelse woord voor ziekte.
Sudanofiele leucodystrofie
Het syndroom van Pelizaeus-Merzbacher wordt ook wel sudanofiele leucodystrofie genoemd.
De term sudanofiel verwijst naar een manier van aankleuren van de hersenen van kinderen met het syndroom van Pelizaeus-Merzbacher wanneer er een stukje hersenweefsel wordt onderzocht met behulp van een microscoop. De term leucodystrofie wijst op het kapot gaan van zenuwbanen in de hersenen. Het gedeelte van de hersenen waar de zenuwbanen lopen wordt witte stof genoemd, leucodystrofie is het Latijnse woord voor witte stof.
Verschillende vormen
Er worden inmiddels verschillende vormen van het Pelizaeus-Merzbacher syndroom onderscheiden. Wanneer de eerste klachten bij de geboorte al aanwezig zijn of in de eerste weken na de geboorte ontstaan, wordt gesproken van de connatele vorm. Deze kinderen hebben al vanaf de babyleeftijd schokkende oogbewegingen.
Er wordt gesproken van de klassieke vorm wanneer na de geboorte nog geen klachten aanwezig zijn, maar deze in de eerste levensmaanden ontstaan. Dan ontstaat bij een groot deel van de kinderen de karakteristieke heen en weer gaande beweging van de ogen (nystagmus genoemd). De derde vorm wordt PLP-null vorm genoemd, hierbij hebben kinderen geen nystagmus aan de ogen, maar werken de zenuwen in de armen en benen zelf ook niet goed. De vierde vorm wordt ook wel X-linked spastische paraplegie SPG-2 genoemd.

Hypomyelinisatie
Het Pelizaeus-Merzbacher syndroom behoort tot een groep aandoeningen die hypomyeliniserende leucodystrofie worden genoemd.
X-linked spastische paraplegie
Het syndroom van Pelizaeus-Merzbacher is verwant aan een andere aandoening, (SPG-2) genoemd. Beide worden veroorzaakt door de zelfde fout in het erfelijk materiaal, maar kinderen en volwassenen met SPG-2 hebben minder klachten dan kinderen met het syndroom van Pelizaues-Merzbacher. Kinderen met een spastische paraplegie hebben vooral last van spasticiteit aan de benen en in veel mindere mate aan de armen.
Er worden twee vormen onderscheiden de gecompliceerde vorm die veel lijkt op het Pelizaeus-Merzbacher null syndroom en waarbij kinderen naast spasticiteit aan de benen ook de schokkende oogbewegingen hebben en problemen met bewaren van het evenwicht.De andere vorm wordt de pure vorm genoemd, hierbij hebben kinderen last van stijfheid (spasticiteit) aan de benen.
Pelizaeus-Merzbacher like syndroom
Inmiddels zijn er ook kinderen bekend die dezelfde symptomen hebben als kinderen met het Pelizaeus-Merzbacher syndroom en een vergelijkbare MRI, maar die een andere fout in het erfelijk materiaal hebben op een ander chromosoom als oorzaak van ontstaan van dit syndroom. (GJC2 op chromosoom 1 en MCT8 op het X-chromosoom).
Hoe vaak komt het syndroom van Pelizaeus-Merzbacher voor?
Het syndroom van Pelizaeus-Merzbacher is een zeer zeldzame ziekte. Het is niet precies bekend hoe vaak het syndroom van Pelizaeus-Merzbacher voorkomt, geschat wordt dat het bij één op de 200.000 kinderen voorkomt.
Het klassieke type van het Pelizaeus-Merzbacher syndroom komt het meest voor, vaker dan de andere types.

Bij wie komt het syndroom van Pelizaeus-Merzbacher voor?
Het syndroom van Pelizaeus-Merzbacher komt eigenlijk alleen bij jongens voor. In uitzonderlijke gevallen kan het ook bij meisjes voorkomen.
De eerste klachten van dit syndroom kunnen zowel direct na de geboorte, gedurende de hele kinderleeftijd, als pas op volwassen leeftijd beginnen. Bij de aangeboren vorm zijn de klachten direct of kort na de geboorte al aanwezig, bij de klassieke vorm ontstaan de eerste klachten in de eerste levensmaanden. Bij de volwassen of adulte vorm ontstaan de eerste klachten na de leeftijd van 10 jaar.
Waar wordt het syndroom van Pelizaeus-Merzbacher door veroorzaakt?
Foutje in erfelijk materiaal
Het syndroom van Pelizaeus-Merzbacher wordt veroorzaakt door een foutje op een stukje materiaal op een van de geslachtschromosomen, namelijk het X-chromosoom. De plaats van dit foutje wordt het PLP-1-gen genoemd.
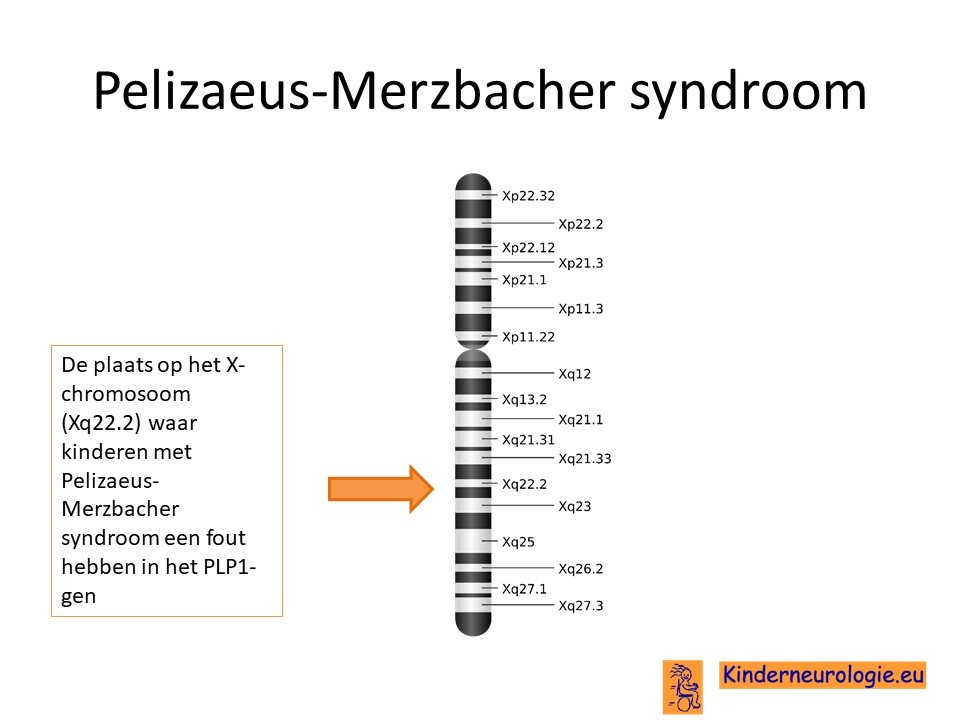
Verschillende soorten fouten
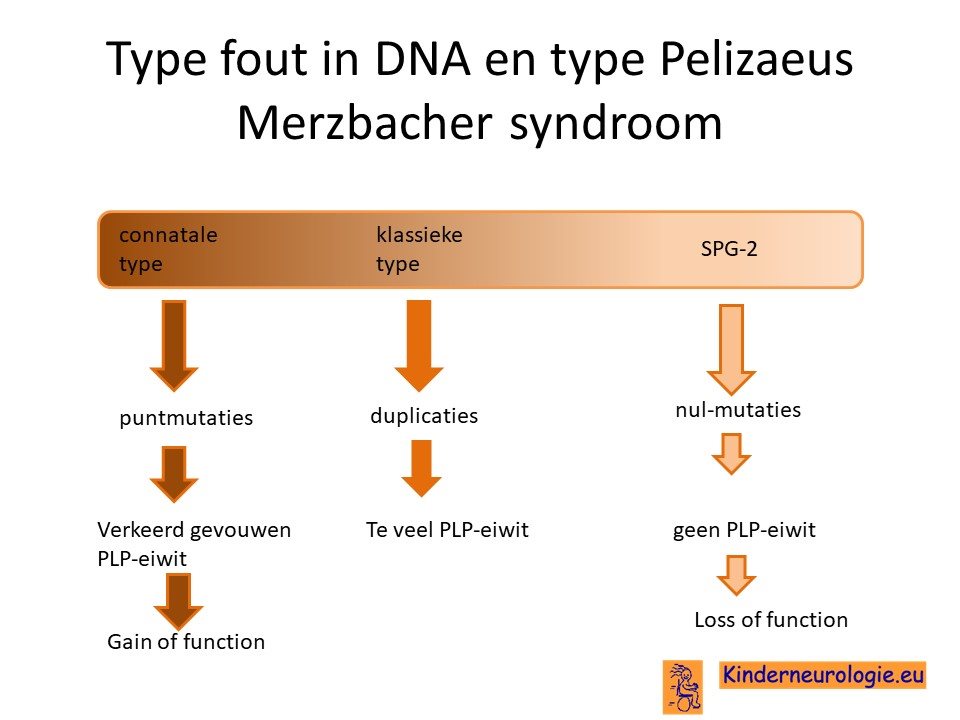
Er kunnen verschillende fouten voorkomen in het PLP-1 gen. Soms blijkt de informatie in plaats van één keer, twee of drie keer voor te komen. Dit wordt een duplicatie genoemd. Ook kan alle informatie van het PLP-1 gen verdwenen zijn, dit wordt een deletie genoemd. Tot slot kunnen er ook kleine veranderingen in de informatie van het PLP-1 gen aanwezig zijn, dit wordt een puntmutatie genoemd.
Duplicatie van het PLP1-gen veroorzaakt meestal de klassieke vorm van het Pelizaeus Merzbacher syndroom. Missense fouten zogrne vaak voor de congenitale vorm van het Pelizaeus Merzbacher syndroom. Deleties geven vaker mildere vorm van het Pelizaeus Merzbacher syndroom zoals SPG2 of het het Pelizaeus Merzbacher-null syndroom.

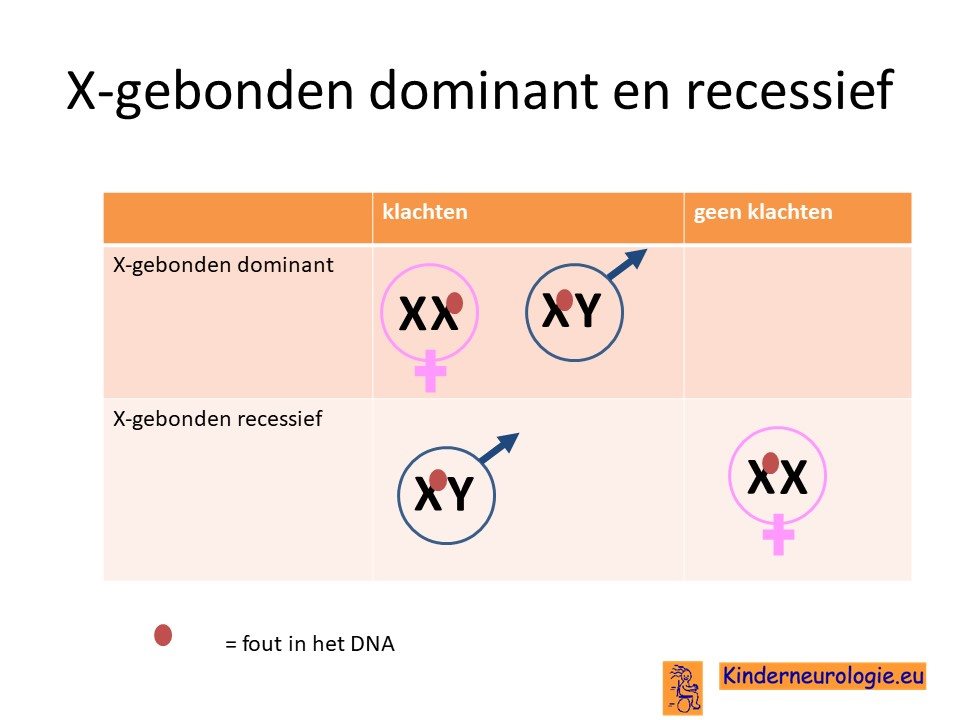
X-gebonden recessief
Deze aandoening erft op zogenaamd X-gebonden recessieve manier over. Dit houdt in dat alle X-chromosomen een fout moeten bevatten op het X-chromosoom op het PLP-1 gen om klachten te krijgen. Jongens hebben een X-chromosoom, wanneer dit X-chromosoom een fout bevat zullen zij klachten krijgen. Meisjes hebben twee X-chromosomen. Wanneer een X-chromosoom een fout bevat, hebben meisjes nog een tweede X-chromosoom die geen foutje bevat en dus kan compenseren voor het X-chromosoom met het foutje. Omdat jongens maar een X-chromosoom hebben, kunnen zij niet compenseren voor de fout op het X-chromosoom en zullen zij de symptomen van het syndroom van Pelizaeus-Merzbacher krijgen.
Afwijkend eiwit
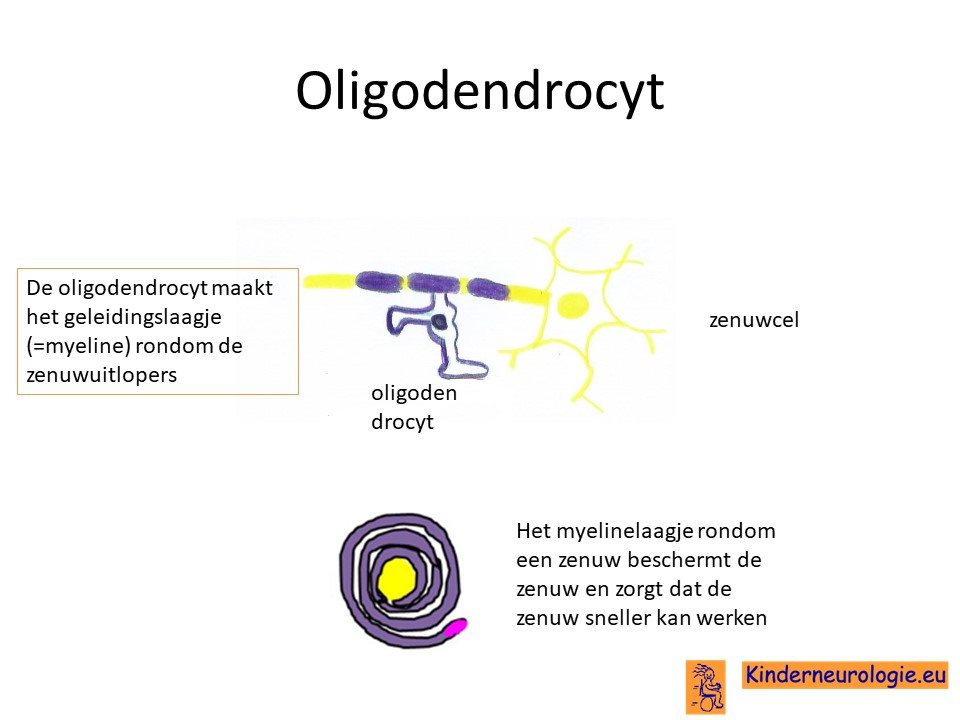
Het PLP1-gen bevat informatie voor de aanmaak van een eiwit, proteolipid eiwit genoemd. Dit eiwit speelt een belangrijke rol bij den aanmaak van het geleidingslaagje (myeline) rondom de zenuwen. Door de foute informatie, komen bij kinderen met het syndroom van Pelizaeus-Merzbacher te veel of afwijkende types van dit eiwit voor. Het te veel aan eiwitten blijkt neer te slaan in bepaalde hersencellen (oligodendrocyten). Hierdoor gaan deze hersencellen kapot en sterven ze af. Deze hersencellen zijn belangrijk voor de aanmaak van het geleidingslaagje (myeline) rondom de hersenzenuwen. Zonder dit geleidingslaagje kunnen de hersenzenuwen niet goed functioneren en zullen ook deze hersencellen geleidelijk afsterven.
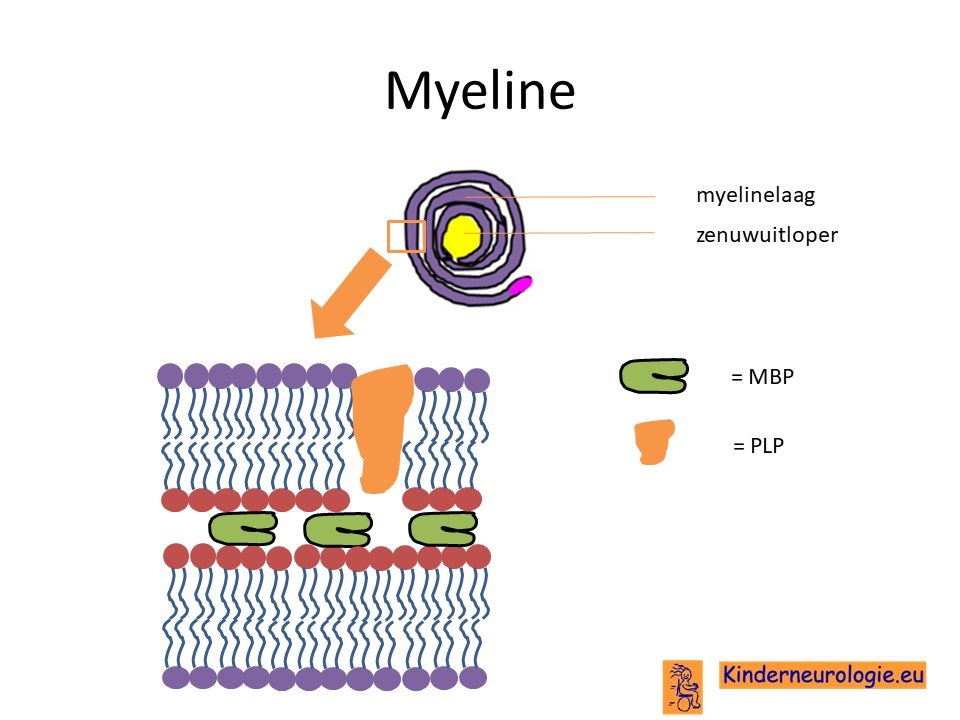
Schade aan de zenuwvezels zelf
Het myelinelaagje rondom de zenuwen zorgt er voor dat de zenuwen sneller hun signalen kunnen doorgeven aan andere zenuwen. Bij kinderen met het Pelizaeus-Merzabacher ontbreekt dit myelinelaagje waardoor de zenuwcellen traag hun signalen doorgeven aan andere zenuwcellen. Ook wordt de zenuwvezel zelf niet meer beschermd door het myelinelaagje, waardoor de zenuwvezel zelf ook beschadigd kan raken. Dit kan zorgen voor toename van problemen. Dit proces wordt axonale schade genoemd.
Ijzer blijkt een van de stoffen te zijn die kan zorgen voor schade aan de zenuwcellen.
Wat zijn de symptomen van het syndroom van Pelizaeus-Merzbacher?
Variatie
Er bestaat een grote variatie in de hoeveelheid en de ernst van de symptomen die verschillende kinderen met het Pelizaeus-Merzbacher syndroom hebben. Dit hangt ook sterk samen met de leeftijd waarop de eerste klachten ontstaan. Hoe jonger het kind is, wanneer de eerste klachten beginnen, hoe meer klachten het kind in de regel heeft. Er zijn altijd uitzonderingen op deze regel.

Afwijkende oogbewegingen
Kinderen met het syndroom van Pelizaeus-Merzbacher hebben vaak typische oogbewegingen. De ogen maken kleine heen en weer gaande schokkende bewegingen. Deze beweging wordt een nystagmus genoemd. Ook kunnen de ogen draaiende bewegingen maken, dit wordt een rotatoire nystagmus genoemd. Daarbij schudden de kinderen met hun hoofd, meestal gaat dit gelijk op met beweging van de ogen, of volgt het schudden op een beweging van de ogen.
De kleine schokkende oogbewegingen kunnen op latere leeftijd weer verdwijnen.

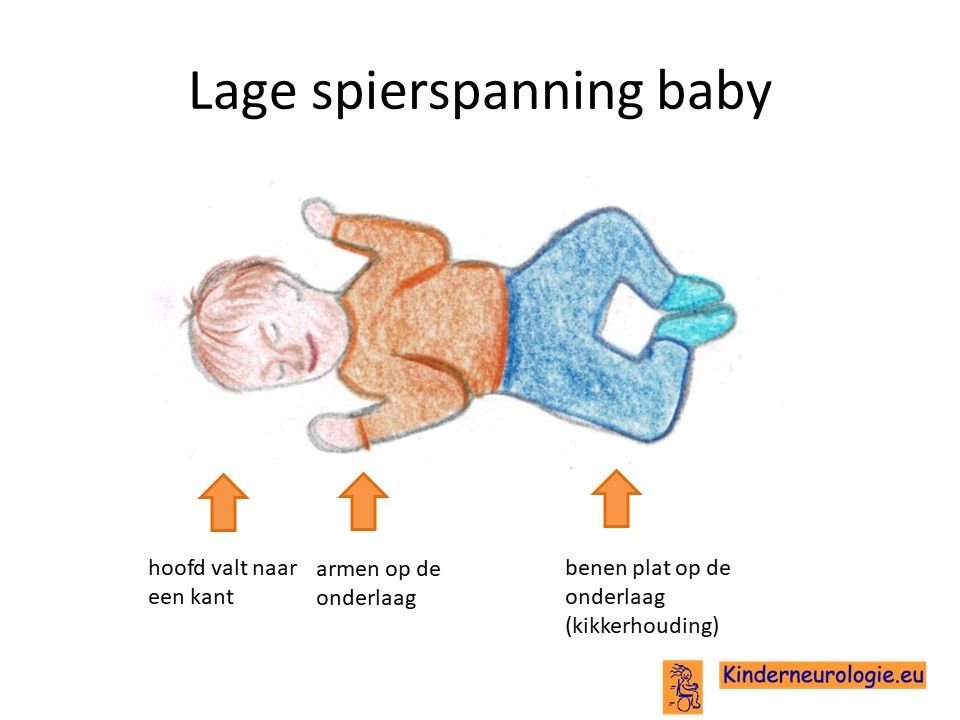
Lage spierspanning
Jonge kinderen met het syndroom van Pelizaeus-Merzbacher zijn vaak erg slap in hun spieren. Ze moeten goed vastgehouden en ondersteund worden wanneer ze opgetild worden. Door hun slappe spieren hebben ze veel moeite hun hoofd in balans te houden. Ook verloopt de ontwikkeling door deze lage spierspanning trager dan bij leeftijdsgenoten.
Hoge spierspanning
Op latere leeftijd, meestal in de eerste jaren na het ontstaan van de eerste klachten, wordt de spanning in de spieren geleidelijk aan steeds hoger en worden de armen en benen spastisch. Hierbij zijn de benen vaak meer spastisch dan de armen. Door de spasticiteit is bewegen voor kinderen met dit syndroom veel lastiger. Ook hierdoor verloopt de ontwikkeling van kinderen met dit syndroom trager en kunnen kinderen bepaalde vaardigheden niet meer goed uitvoeren.

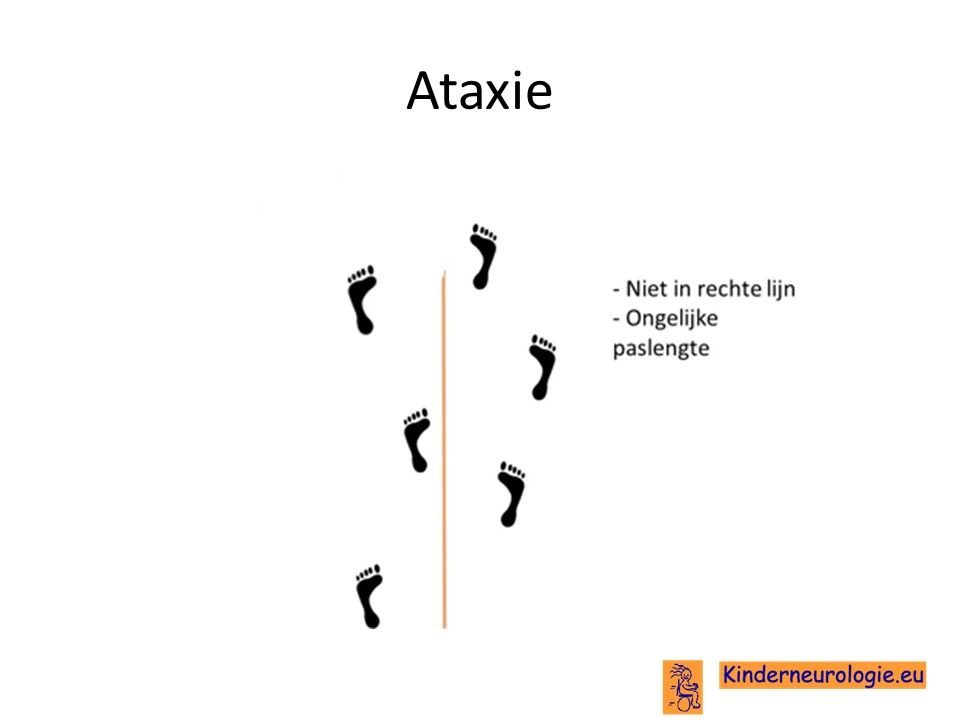
Ataxie
Kinderen met het syndroom van Pelizaeus-Merzbacher hebben vaak last van coördinatieproblemen. Ze hebben weinig controle over de bewegingen van hun armen of benen. Ook zijn er problemen met het bewaren van de balans.
Vaak zijn er trillingen aan de armen en benen zichtbaar wanneer kinderen een voorwerp willen pakken.
Schudden van het hoofd
Kinderen met het Pelizaeus-Merzbacher syndroom maken van een schuddende beweging met hun hoofd. Sommige kinderen maken ook een draaiende beweging met het hoofd.
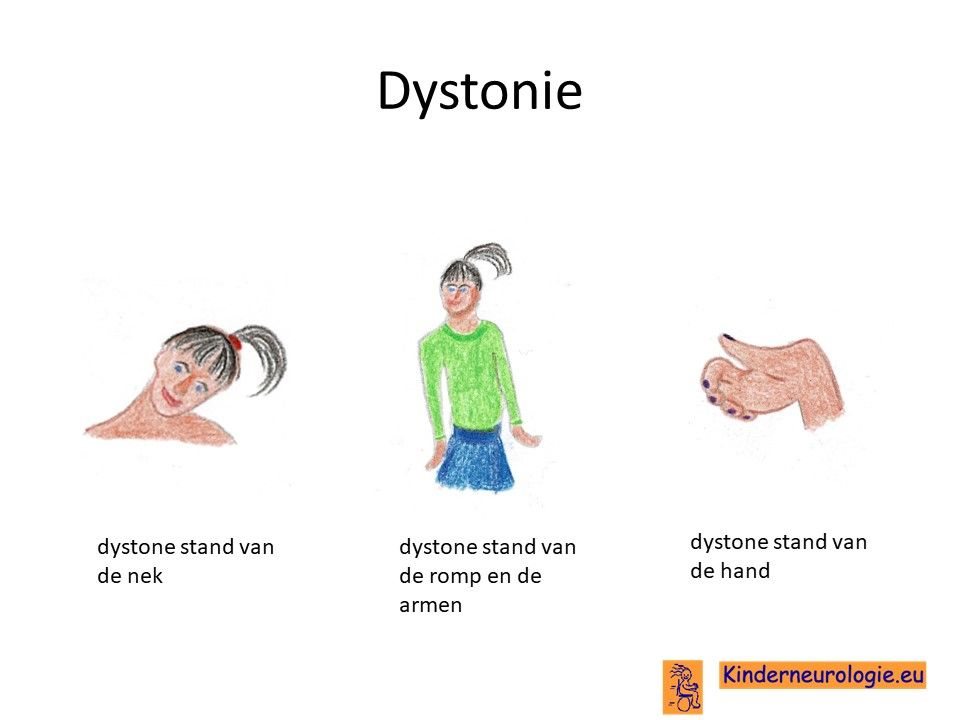
Overtollige bewegingen
Veel kinderen met het syndroom van Pelizaeus-Merzbacher maken overtollige bewegingen met hun armen en benen. Verschillende bewegingen zijn mogelijk, grote langzame bewegingen (atethotische bewegingen), kleine sierlijke bewegingen (chorea) of weggooiende bewegingen (ballistische bewegingen). Ook een vreemde stand van armen, benen, nek en romp kunnen voorkomen (dystonie).Ook kan een parkinsonachtig beeld ontstaan.
Ontwikkelingsachterstand
Kinderen met het syndroom van Pelizaeus-Merzbacher ontwikkelen zich veel trager dan leeftijdsgenoten. Zij gaan pas laat rollen, zitten en staan,als zij deze vaardigheden al gaan beheersen. Dit hangt ook sterk af van de beginleeftijd waarop de eerste klachten ontstaan. Lopen is voor bijna alle vormen van het Pelizaeus-Merzbacher syndroom die in het eerste levensjaar beginnen te moeilijk en niet goed mogelijk. Voor kinderen waarbij de eerste klachten op later leeftijd ontstaan, kan lopen wel haalbaar zijn.
Geleidelijk aan verliezen kunnen kinderen met het syndroom van Pelizaeus-Merzbacher ook vaardigheden die zij reeds geleerd hebben verliezen.

Problemen met praten
Bij kinderen met het syndroom van Pelizaeus-Merzbacher komt de taalontwikkeling meestal laat op gang. Vaak gebruiken kinderen met het Pelizaeus-Merzbacher syndroom weinig woorden en praten zij in een langzaam tempo. Buitenstaanders kunnen moeite hebben om een kind met het Pelizaeus-Merzbacher syndroom te verstaan. De stem kan wisselend van luidheid.
Het begrijpen van gesproken taal gaat meestal beter dan het zelf praten. Ook hier geldt, hoe later de eerste symptomen ontstaan, hoe meer taalontwikkeling er zal zijn.
Problemen met leren
Kinderen met het Pelizaeus-Merzbacher syndroom hebben vaak problemen met leren. Dit komt ook doordat ze de informatie die ze horen, zien en voelen veel trager verwerken dan leeftijdsgenoten.
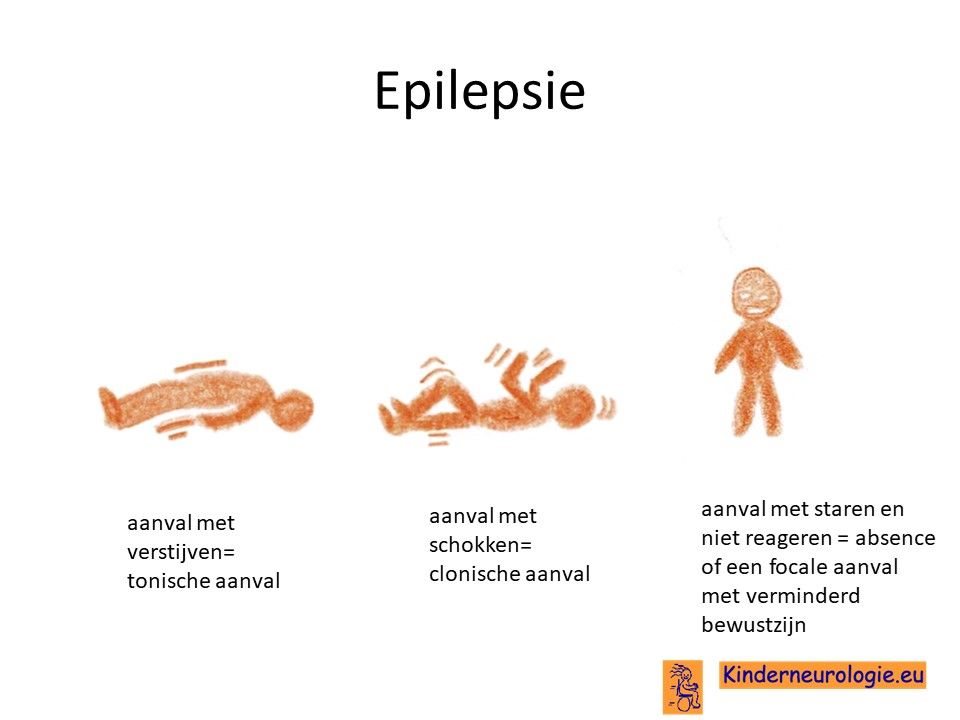
Epilepsie
Met name bij kinderen met een ernstige vorm van het syndroom (de connatale vorm) van Pelizaeus-Merzbacher komen ook vaak epilepsie-aanvallen voor. Het kan om verschillende soorten aanvallen gaan.
Groei
Kinderen met het syndroom van Pelizaeus-Merzbacher groeien meestal maar matig, ze zijn kleiner en lichter dan hun leeftijdsgenoten.
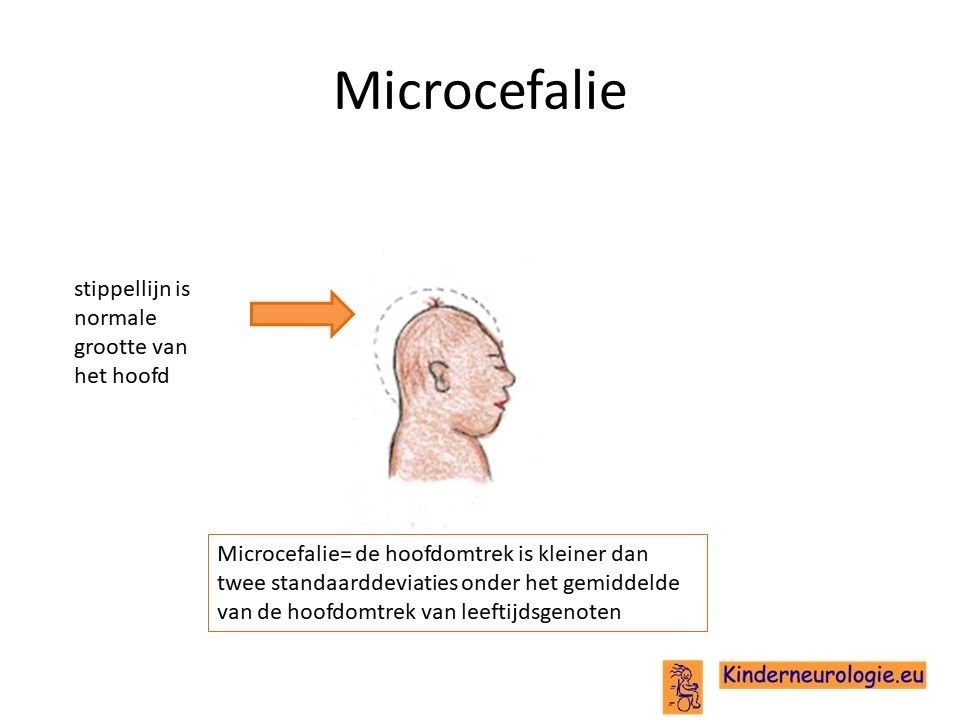
Klein hoofdje
Het hoofdje van kinderen met Pelizaeus-Merzbacher groeit ook niet zo hard als bij leeftijdsgenoten, hierdoor hebben zij een kleiner hoofdje. Een te klein hoofd wordt een microcefalie genoemd.
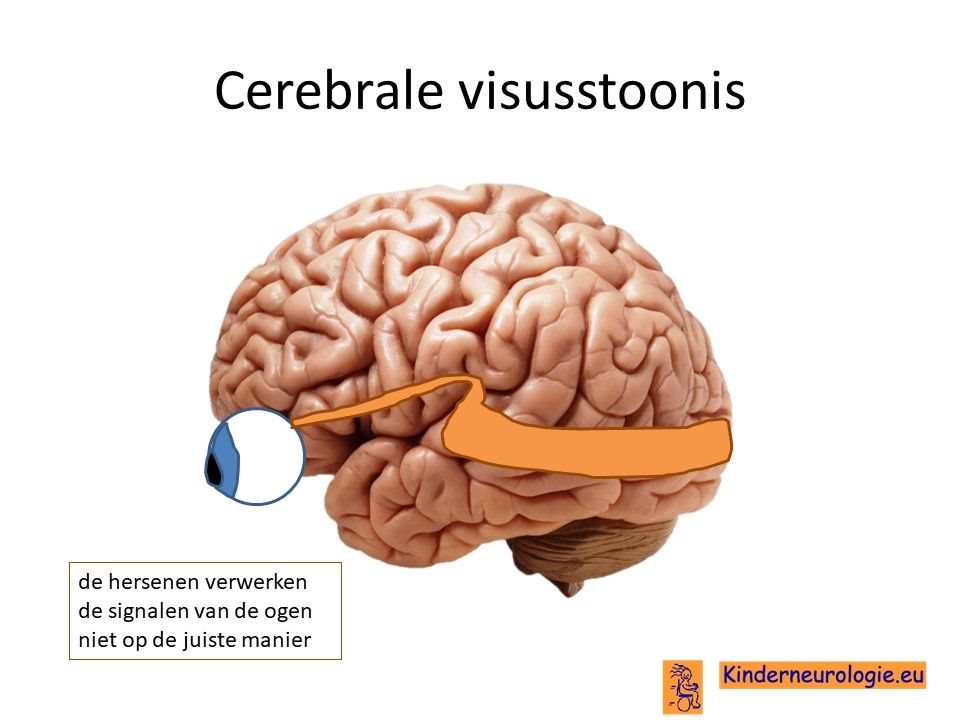
Problemen met zien
Veel kinderen met het syndroom van Pelizaeus-Merzbacher zijn slechtziend. Dit komt omdat de hersenen de signalen van de ogen veel te traag verwerken. Ook is de oogzenuw vaak dun. Deze vorm van slechtziendheid wordt ook wel cerebrale visusstoornis genoemd. De ogen kunnen kleine schokkende of draaiende bewegingen maken. Dit wordt een nystagmus genoemd.
Problemen met horen
Kinderen met het syndroom van Pelizaeus-Merzbacher zijn vaak slechthorend. Met het ouder kan het gehoor geleidelijk aan verbeteren.

Hoorbare ademhaling
Bij kinderen waarbij de eerste symptomen al kort na de geboorte beginnen komt vaak een ademhaling voor waarbij tijdens de inademen een soort gierend geluid wordt gehoord. Dit geluid wordt een stridor genoemd. Een deel van de kinderen heeft ook ademhalingsmoeilijkheden.
Problemen met slikken
Kinderen met het Pelizaeus-Merzbacher syndroom kunnen problemen met slikken hebben. Zij verslikken zich in drinken of eten en moeten dan hoesten tijdens het eten of drinken. Dit kan gevaarlijk zijn, omdat er tijdens verslikken eten of drinken in de longen terecht kan komen, waardoor een longontsteking kan ontstaan. Het kan daarom nodig zijn om kinderen via een sonde voeding te geven.
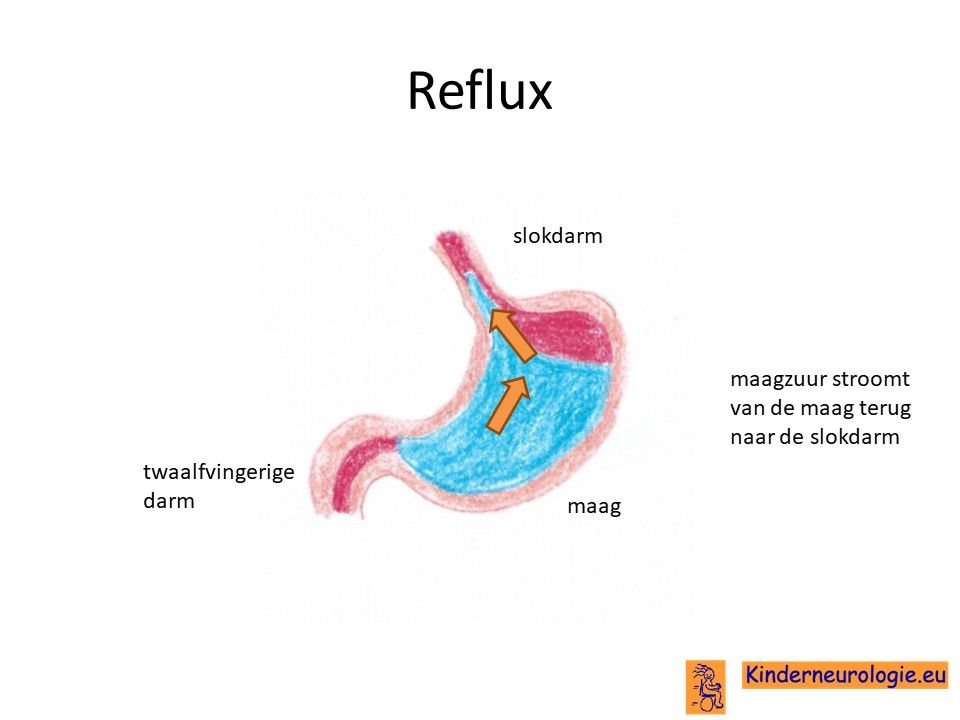
Reflux
Kinderen met het Pelizaeus-Merzbacher syndroom hebben heel vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
Kwijlen
Kinderen met het Pelizaeus-Merzbacher syndroom hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.
Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met dit syndroom. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen. Dit kan buikpijnklachten geven en zorgen voor een bolle buik. Ook kan de eetlust hierdoor minder worden.
Zindelijkheid
De meeste kinderen met het Pelizaeus-Merzbacher syndroom worden op latere leeftijd zindelijk dan gebruikelijk. Voor een deel van de kinderen die al op jonge leeftijd hun eerste klachten krijgen, zal het niet haalbaar zijn om zindelijk te worden.

Vatbaarder voor infecties
Kinderen met het Pelizaeus-Merzbacher syndroom zijn op jonge leeftijd vatbaarder voor het krijgen van infecties. Regelmatig komen luchtweginfecties of oorontstekingen.
Scoliose
Een deel van de kinderen met dit syndroom krijgt een zijwaartse verkromming van de rug. Dit wordt een scoliose genoemd. Van een milde scoliose zullen kinderen zelf geen last hebben. Toename van de scoliose kan zorgen voor het ontstaan van pijnklachten in de rug en problemen met zitten en staan.
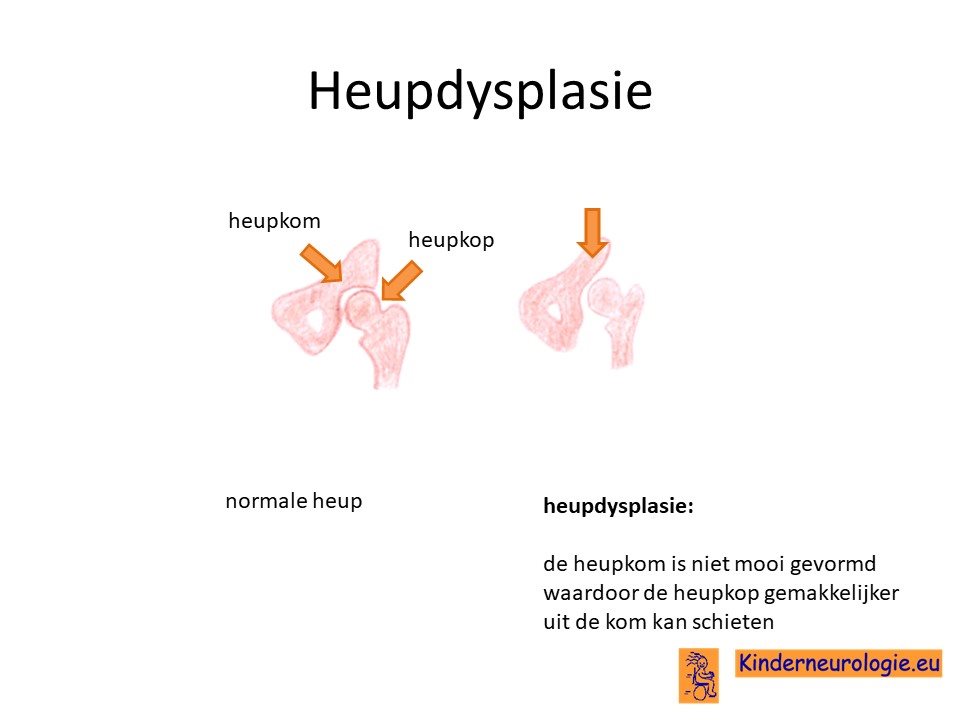
Heupdysplasie
Heupdysplasie komt vaker voor bij kinderen met dit syndroom. Hierbij is de heupkom niet goed ontwikkeld, waardoor de heupkop gemakkelijker uit de heupkom schiet.
Koorts
Tijdens koorts kunnen de symptomen tijdelijke toenemen. Vaak verbetert dit weer wanneer de koorts weer verdwenen is.
Hoe wordt de diagnose syndroom van Pelizaeus-Merzbacher gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met een ontwikkelingsachterstand en enkele opvallende uiterlijke kenmerken (vooral de schokkende oogbewegingen) kan vermoed worden dat er sprake is van een syndroom. Er zijn echter veel verschillende syndromen die allemaal voor deze symptomen kunnen zorgen. Vaak zal aanvullend onderzoek nodig zijn om aan de diagnose Pelizaeus-Merzbacher syndroom te denken.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt, kan door middel van gericht genetisch onderzoek op bloed naar het voorkomen van een foutje op het X-chromosoom in het PLP1-gen
Vaak worden ook alle chromosomen tegelijkertijd onderzocht (zogenaamd Array onderzoek), soms kan op deze manier de diagnose Pelizaeus Merzbacher syndroom worden gesteld doordat ontdekt wordt dat er een stukje van chromosoom X mist. Het lukt bij vier op de vijf kinderen met het Pelizaeus Merzbacher syndroom om het foutje in het PLP1-gen aan te tonen.
In de toekomst zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) mogelijk ook deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht was of naar gezocht is.
Wanneer er geen foutje in het PLP1-gen wordt gevonden, dan kan ook gekeken worden of er wellicht een foutje zit in het GJA-2 gen op chromosoom 1 of het MCT8-gen op het X-chromosoom. Beide kunnen een vergelijkbaar beeld geven wat heel veel lijkt op het Pelizaeus-Merzbacher syndroom.
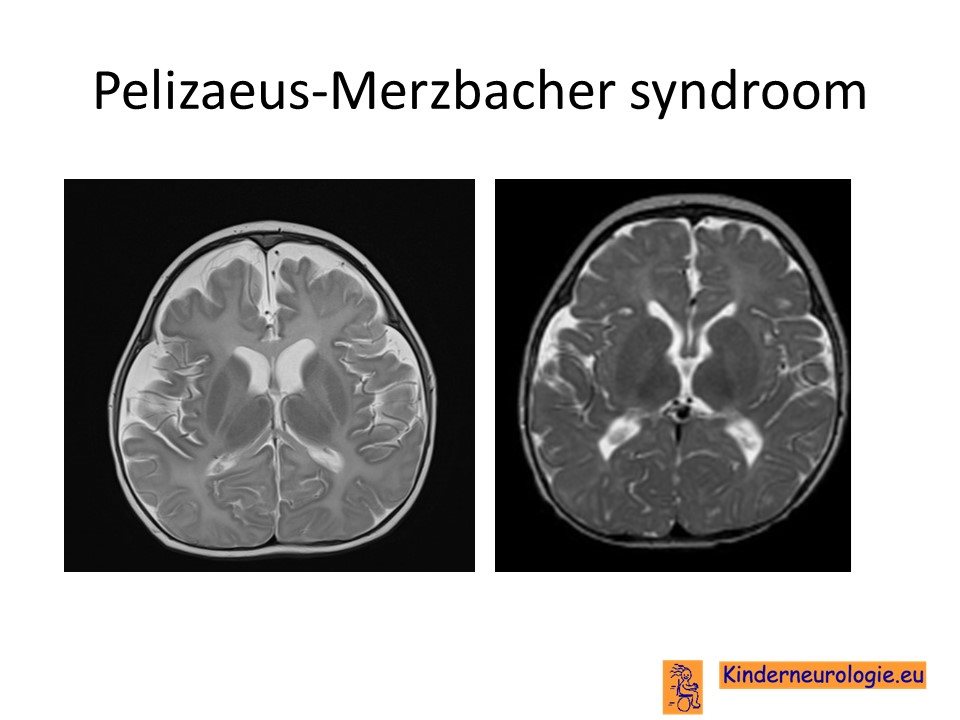
MRI-scan
Bij kinderen met een achterstand in hun ontwikkeling zal vaak een MRI-scan van de hersenen gemaakt worden. Bij kinderen met het syndroom van Pelizaeus-Merzbacher wordt gezien dat het geleidingslaagje rondom de zenuwen er anders van kleur uit ziet dan bij leeftijdsgenoten. Dit beeld wordt hypomyelinisatie genoemd. Vaak is de zogenaamde witte stof in de hersenen ook verminderd en is de hersenbalk dunner dan gebruikelijk.
Tegenwoordig wordt ook vaak speciaal MRS onderzoek verricht. Hiermee kunnen bepaalde stoffen in de hersenen gemeten worden met behulp van de MRI. Bij kinderen met Pelizaeus-Merzbacher syndroom als gevolg van een duplicatie is te zien dat er meer dan gebruikelijk van het stofje NAA in de hersenen aanwezig is, bij kinderen met het Pelizaeus-Merzbacher null syndroom is juist minder dan gebruikelijk NAA in de hersenen aanwezig.
Stofwisselingsonderzoek
Kinderen met een ontwikkelingsachterstand krijgen vaak stofwisselingsonderzoek van bloed en urine om te kijken of er sprake is van een stofwisselingsziekte die verklarend is voor de ontwikkelingsachterstand. Bij kinderen met het Pelizaeus-Merzbacher syndroom worden hierbij geen bijzonderheden gezien.
Oogarts
De oogarts kan door middel van een speciale kijker achter in het oog kijken en daar zien dat de oogzenuw dunner is dan gebruikelijk.

VEP
Met een VEP onderzoek kan aangetoond worden dat de signalen die van de ogen naar de hersenen toe gaan bij kinderen met het syndroom van Pelizaeus-Merzbacher veel te traag verwerkt worden. Hierdoor hebben kinderen problemen met zien.
BAEP
Met een BAEP onderzoek kan aangetoond worden dat de signalen die van de oren naar de hersenen toe gaan bij kinderen met het syndroom van Pelizaeus-Merzbacher veel te traag verwerkt worden. Hierdoor hebben kinderen problemen met horen.
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak epileptiforme afwijkingen gezien. Deze afwijkingen zijn niet kenmerkend voor het Pelizaeus-Merzbacher syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.
EMG
Met een EMG kan de werking van de zenuwen in de armen en benen worden onderzocht. Bij kinderen met het Pelizaeus-Merzbacher syndroom type null is met dit onderzoek aan te tonen dat deze zenuwen in de armen en benen ook te traag functioneren. Dit is bij de andere vorm van Pelizaeus-Merzbacher syndroom niet het geval.
Hoe wordt het syndroom van Pelizaeus-Merzbacher behandeld?
Geen genezing
Er is geen behandeling die het syndroom van Pelizaeus-Merzbacher kan genezen. De behandeling is er op gericht de symptomen van de ziekte zo veel mogelijk te onderdrukken of om het kind er zo goed mogelijk mee te leren om gaan.
Kinderfysiotherapie
Een fysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt.
Kinderlogopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken. Sommige kinderen hebben baat bij een spraakcomputer.

Kinderergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. De ergotherapeut kan ook advies geven over hulpmiddelen.

Kinderrevalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
School
De meeste kinderen met het Pelizaeus-Merzbacher syndroom volgen speciaal onderwijs. In het speciaal onderwijs zijn de klassen kleiner en kan het lesprogramma meer afgestemd worden op de mogelijkheden van het kind. Vanwege de lichamelijke beperkingen gaan veel kinderen naar een school verbonden aan een revalidatiecentrum.Het is heel belangrijk om kinderen met dit syndroom ook niet te onder stimuleren. Door hun lichamelijke beperking en trage manier van reageren wordt vaak gedacht dat kinderen de informatie die ze aangeboden is niet goed begrijpen, maar dit hoeft helemaal niet het geval te zijn.
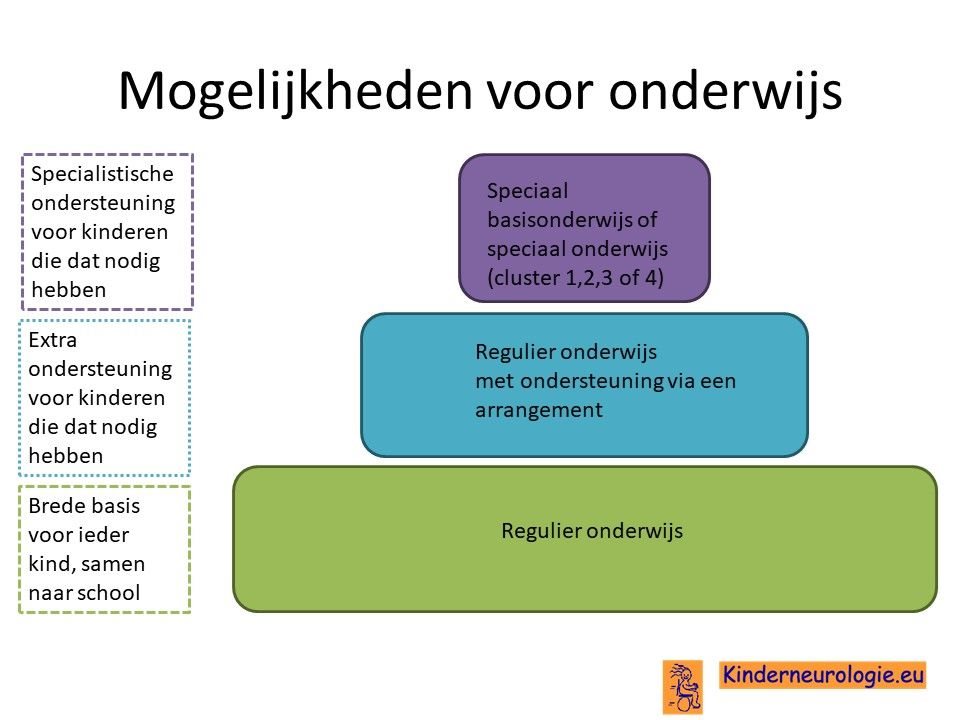
Behandeling spasticiteit
Injecties met botulinetoxine in een spastische spier kan de spasticiteit voor een aantal maanden verminderen. Met behulp van spalken en fysiotherapie kan op deze manier het looppatroon verbeterd worden. Vaak moeten deze injecties na een aantal maanden weer herhaald worden.
Ook kan met behulp van medicijnen geprobeerd worden om de spasticiteit van de benen te verminderen. Nadeel van al deze medicijnen is vaak dat ze de spierzwakte verergeren en in het hele lichaam effect hebben, niet alleen in de benen. Veel gebruikte medicijnen zijn baclofen (Lioresal ®) en trihexyfenidyl (Artane®). Baclofen kan ook in de vorm van een baclofenpomp worden toegediend.
Bij ernstige spasticiteit kan het nodig zijn om met behulp van een operatie te zorgen dat kinderen minder last hebben van hun spasticiteit. Een veelvoorkomende operatie is het doornemen van de pezen van de spieren die er voor zorgen dat de bovenbenen strak tegen elkaar gedrukt worden. Dit belemmerd het lopen en de verzorging vaak ernstig. Na het doornemen van deze pezen verbeteren deze problemen vaak.
Spasticiteit kan ook verminderen door middel van een operatie aan de zenuwen die uit het ruggenmerg komen. Deze operatie wordt selectieve dorsale rhizotomie genoemd. Deze behandeling wordt ook wel afgekort met de letters SDR. Bij deze operatie wordt een deel van de gevoelszenuwen onder het ruggenmerg laag in de rug doorgeknipt. Het effect van deze behandeling houdt levenslang aan. Kinderen moeten tussen de 4 en 10 jaar oud zijn om voor deze behandeling in aanmerking te komen.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 3-5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet en vertonen kinderen juist druk gedrag na geven van deze medicatie.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen.Vaak zijn meerdere medicijnen nodig en dan nog lukt het vaak niet om er voor te zorgen dat kinderen geen epilepsie aanvallen hebben. Het doel is vaak om een goede balans te vinden tussen aanvallen en bijwerkingen van medicijnen: zo min mogelijk aanvallen en ook zo min mogelijk bijwerkingen van de medicatie.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn voor kinderen met deze aandoening.Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagusstimulator, of een behandeling met methylprednisolon. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.

Diëtiste
Een diëtiste kan adviezen geven hoe kinderen voldoende voeding binnen kunnen krijgen om zich goed te voelen en voldoende te kunnen groeien. Soms is het nodig om kinderen (aanvullend) energieverrijkte voeding of sondevoeding te geven om te zorgen dat zij voldoende voedingsstoffen binnen krijgen.
Een deel van de kinderen functioneert beter wanneer zij behandeld worden met een vetrijk dieet: een ketogeen dieet, ook als er geen sprake is van epilepsie.

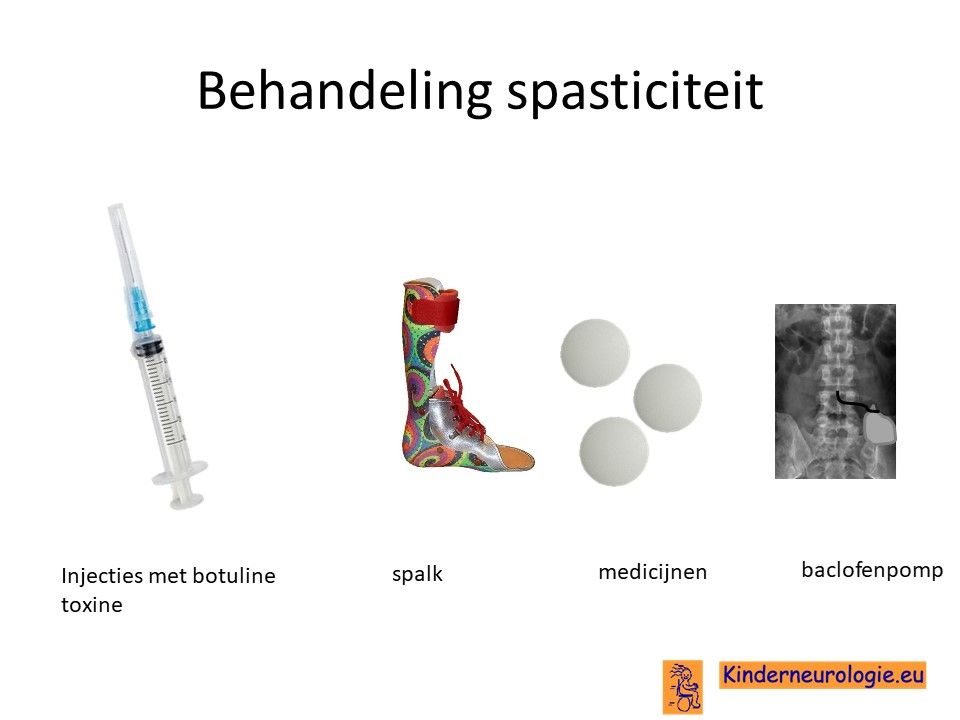
Sondevoeding
Veel kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Daarom is het vaak nodig om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd.
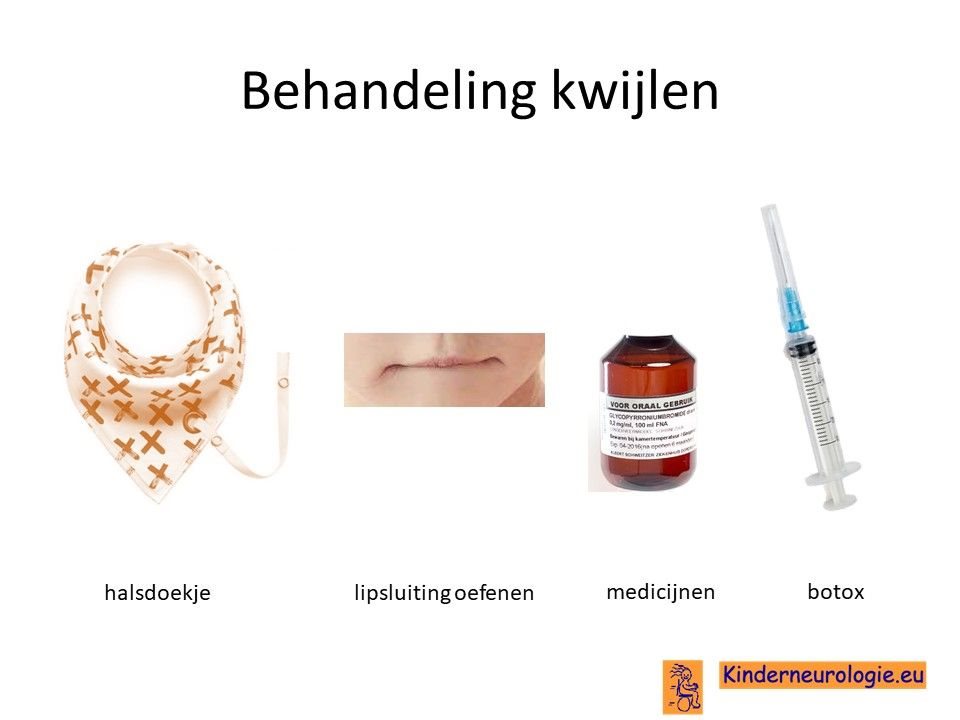
Kwijlen
Kwijlen kan verminderen door kinderen er bewust van te maken dat ze hun speeksel moeten doorslikken. Ook kunnen oefeningen waarbij geoefend wordt om de mond te sluiten helpen. Er bestaan moderne halsdoekjes die kwijl kunnen opvangen, zodat de kleding niet vies en nat wordt.
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie nodig zijn om er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen.
Bij toename van kwijlen is het belangrijk om te beoordelen of het kwijlen veroorzaakt kan worden door een keelinfectie, tandprobleem of door reflux, zodat gerichte behandeling hiervoor kan worden ingezet.
Tandarts
Kinderen met het Pelizaues Merzabacher syndroom worden vaak extra gecontroleerd een speciale tandarts die zich gespecialiseerd hebben in de tandheelkundige zorg van kinderen met een ontwikkelingsachterstand omdat dit vaak speciale aanpak en extra tijd vraagt. De tandarts bekijkt of een fluor behandeling nodig is om gaatjes in de tanden en kiezen te voorkomen. Sommige kinderen hebben een beugel nodig om te zorgen dat de tanden recht in de kaak komen te staan. Een mondhygiëniste kan adviezen geven hoe de mondverzorging het beste kan verlopen.

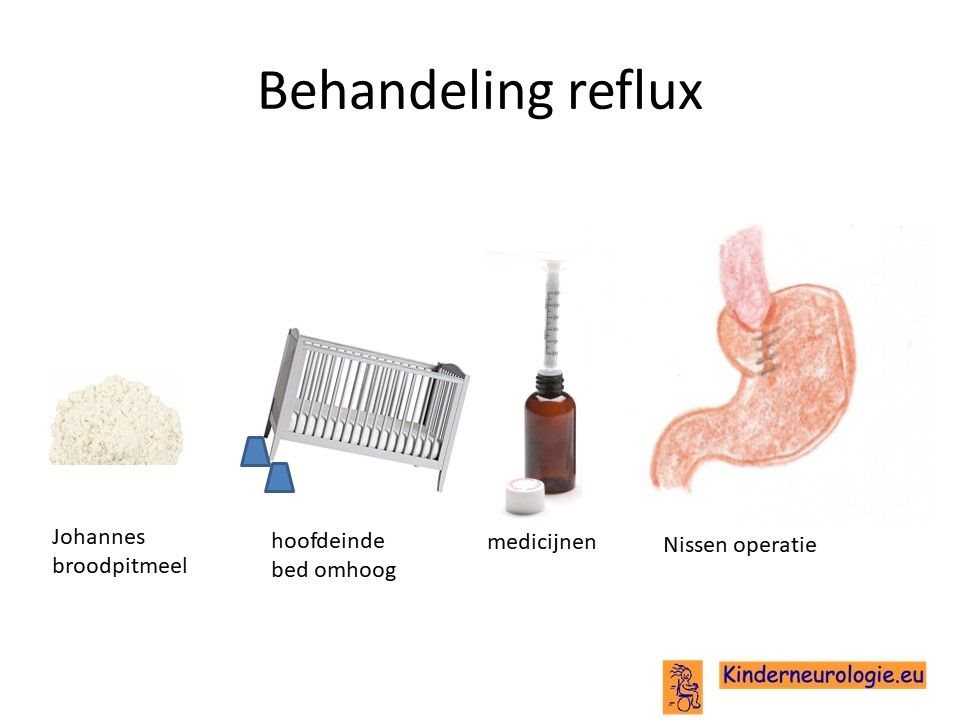
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen.
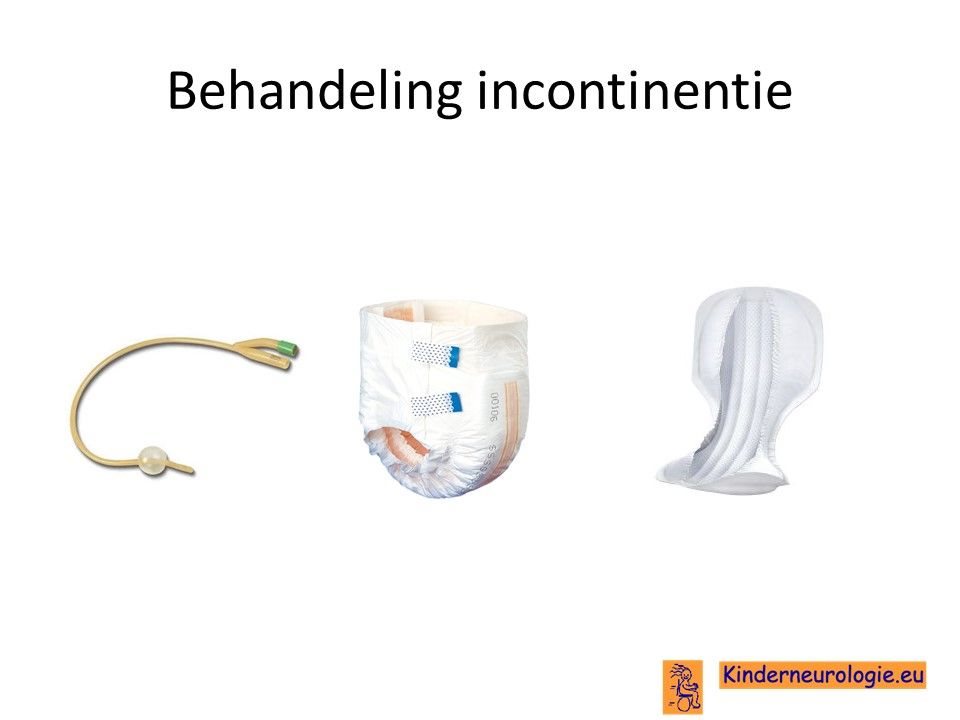
Behandeling incontinentie
Ook voor incontinentie als gevolg van een spastische blaas bestaan medicijnen die er voor zorgen dat de spieren van de blaas minder spastisch reageren. Een veel gebruikt medicijn is oxybutinine (Dridase®). Deze medicijnen worden vaak door een uroloog voorgeschreven. Wanneer leeg plassen niet goed lukt kan het medicijn distigmine (Ubretid®) helpen om beter leeg te kunnen plassen. Een goede houding op het toilet en de tijd nemen om te plassen helpen ook om beter leeg te kunnen plassen. Wanneer de blaas met deze maatregelen niet voldoende leeggeplast kan worden, zal de blaas regelmatig leeg gemaakt worden met behulp van een catheter. Bij kleine kinderen zullen de ouders dit moeten doen, grotere kinderen kunnen leren zich zelf te catheriseren.
Bij kinderen waarbij regelmatig urine achterblijft in de blaas bestaat een vergrote kans op een urineweginfectie. Wanneer dit het geval is, kan dagelijks een lage dosis antibiotica om deze infecties te voorkomen.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Regelmatig zijn zetpillen (bisacodyl) of clysma's nodig om de ontlasting op gang te krijgen. Wanneer dit onvoldoende helpt kan darmspoelen een optie zijn.

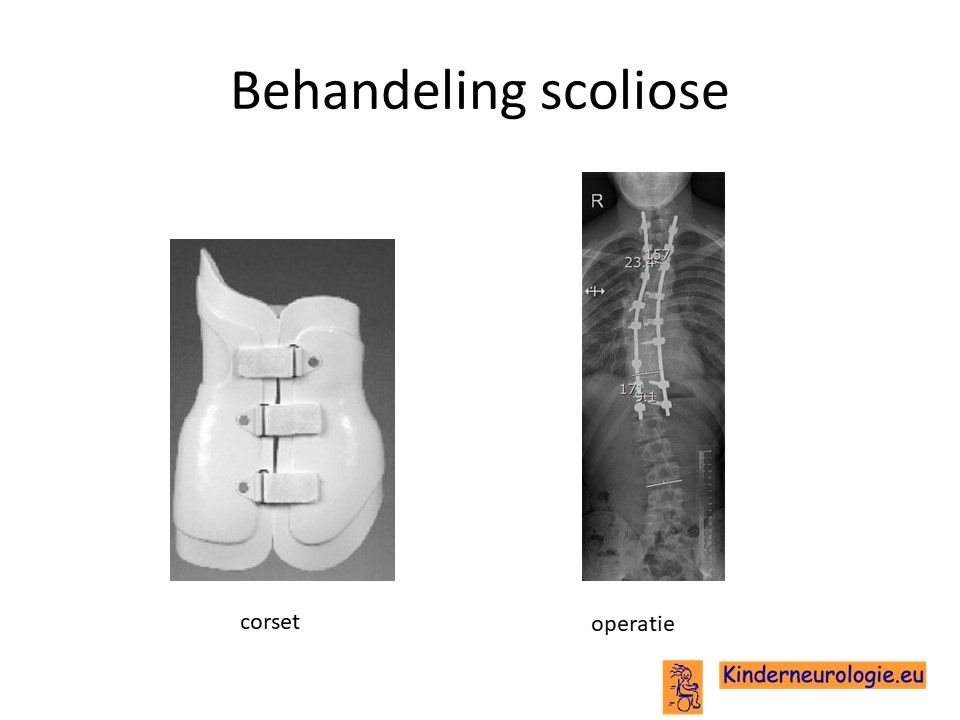
Scoliose
Lichte vormen van verkromming van de wervelkolom hebben meestal geen behandeling nodig en alleen controle om te kijken of de verkromming toeneemt. Bij toename kan een behandeling met een gipscorset nodig zijn om verdergaande verkromming van de wervelkolom te voorkomen. Wanneer een gipscorset onvoldoende effect heeft, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed. Dit is een ingrijpende operatie, waarbij het belangrijk is goed af te wegen of het kind hier voordeel van gaat hebben.
Botontkalking
Om botontkalking te voorkomen wordt geadviseerd om kinderen met dit syndroom dagelijks 400IE vitamine D te geven en 500 mg calcium.

Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Onderzoek
Er wordt onderzoek gedaan naar behandelingen die het beloop van het Pelizaeus Merzbacher syndroom ten gunste kunnen beinvloeden. Zo loopt er een onderzoek naar het effect van de ijzerwegvangende behandeling met met medicijn deferiprone via het Amsterdamumc.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het Pelizaeus-Merzbacher syndroom.
Wat is de prognose van het Syndroom van Pelizaeus-Merzbacher?
Ontwikkelingsachterstand
Het Syndroom van Pelizaeus-Merzbacher is een ziekte waarbij kinderen sterk beperkt zijn in hun ontwikkelingsmogelijkheden. Kinderen waarbij de eerste klachten op de babyleeftijd zijn ontstaan, hebben bijna allemaal een rolstoel nodig om zich te verplaatsen. Sommige kinderen waarbij de eerste klachten pas op latere leeftijd zijn begonnen zijn wel in staat om te lopen.
Communiceren verloopt meestal met behulp van gebaren, bij een deel van de kinderen komt wel enige taalontwikkeling op gang. Het begrijpen van taal gaat meestal gemakkelijker dan het zelf gebruiken van taal.
Achteruitgang van de ontwikkeling
Door toename van de spasticiteit in de benen en in de armen kunnen kinderen vaardigheden die ze al beheersten verleren. Voor kinderen die konden lopen, kan lopen te lastig worden door de spasticiteit.
Kinderen met het Pelizaeus-Merzbacher type null syndroom kunnen rondom de puberteit ook een verslechtering krijgen van hun loopmogelijkheden doordat de zenuwen in de armen en benen steeds trager gaan werken, waardoor lopen ook erg moeilijk wordt.
Levensverwachting
De levensverwachting van kinderen met het syndroom van Pelizaeus-Merzbacher hangt sterk samen met de leeftijd waarop de eerste klachten beginnen. Bij kinderen waarbij de eerste klachten direct of kort na de geboorte aanwezig zijn, is de levensverwachting meestal beperkt. Vroeger bereikte het merendeel van de kinderen met de connatale vorm niet de volwassen leeftijd bereiken, maar tegenwoordig is dit vaker haalbaar dankzij verbetering van de medische zorg.
Ook bij kinderen waarbij de eerste klachten in de eerste levensjaren beginnen is de levensverwachting beperkt, deze kinderen bereiken vaak wel de volwassen leeftijd. De leeftijd die zij kunnen bereiken hangt samen met de ernst van de problemen die zij ondervinden. Meestal kunnen zij wel een leeftijd van 60 jaar bereiken.
Wanneer de klachten pas na de pubertijd beginnen is er meestal een normale levensverwachting.
Kinderen met het syndroom van Pelizaeus-Merzbacher komen vaak te overlijden als gevolg van een niet meer te behandelen complicatie, bijvoorbeeld een longontsteking.
Kinderen krijgen
De meeste mannen die het Pelizaeus-Merzbacher-syndroom hebben, zullen later zelf als volwassene geen kinderen krijgen. Dit vanwege hun lichamelijke beperkingen. Mannen met een mildere vorm van het Pelizaeus-Merzbacher syndroom kunnen wel kinderen krijgen. Alle dochters van een man zullen drager zijn, de zoons zullen geen klachten hebben en ook geen drager zijn.
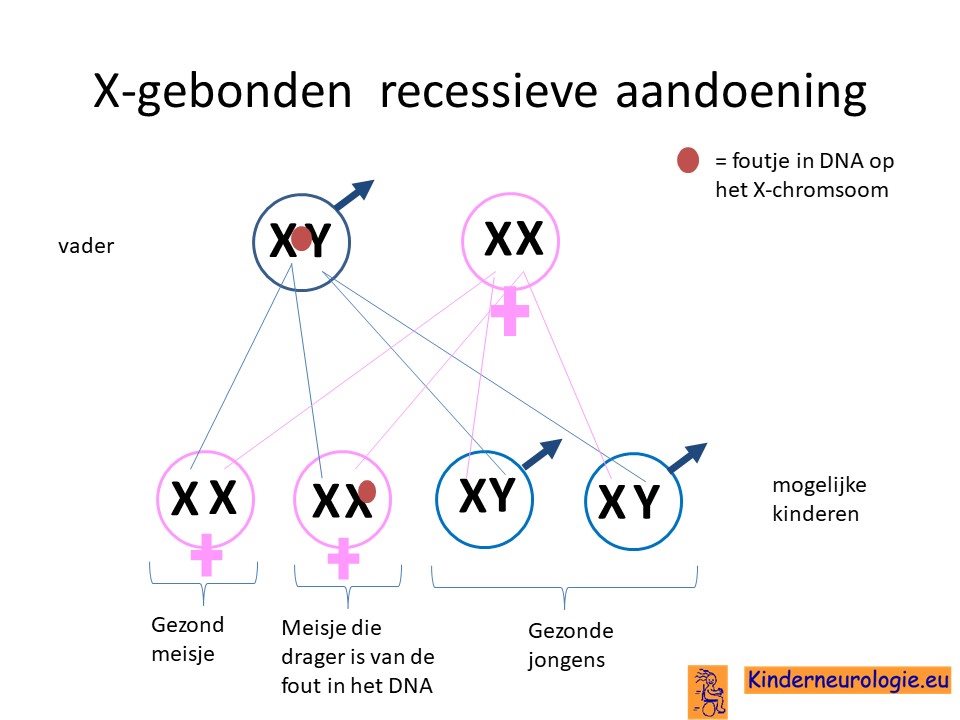
Dragers
Omdat vrouwen twee X-chromosomen hebben, kunnen zij compenseren voor een fout op een X-chromosoom. Een meisje of een vrouw met een afwijkend X-chromosoom wordt een draagster genoemd. Meestal hebben draagsters zelf geen klachten, soms krijgen draagsters op latere leeftijd toch enkele klachten van spasticiteit in de benen. Vrouwen in een familie waar mannen milde klachten hebben (spastische paraplegie type) hebben vaak meer klachten dan vrouwen in een familie waarin mannen het klassieke type Pelizaeus Merzbacher syndroom hebben.
Hebben broertjes en zusjes ook een verhoogde kans om ook het syndroom van Pelizaeus-Merzbacher te krijgen?
Het syndroom van Pelizaeus-Merzbacher wordt veroorzaakt door een fout in het erfelijke materiaal van het X-chromosoom. Moeders die drager zijn van deze ziekte kunnen deze ziekte doorgeven aan haar zoons, meisjes kunnen alleen drager zijn.
Broertjes en zusjes van kinderen met het syndroom van Pelizaeus-Merzbacher hebben daarom een vergrote kans om ook het syndroom van Pelizaeus-Merzbacher te krijgen. Broertjes hebben 50% kans om ook het Pelizaeus-Merzbacher syndroom te krijgen. Zusjes zullen dit syndroom niet krijgen, maar hebben wel 50% kans om drager te zijn.
Een klinisch geneticus kan hier meer informatie over geven.
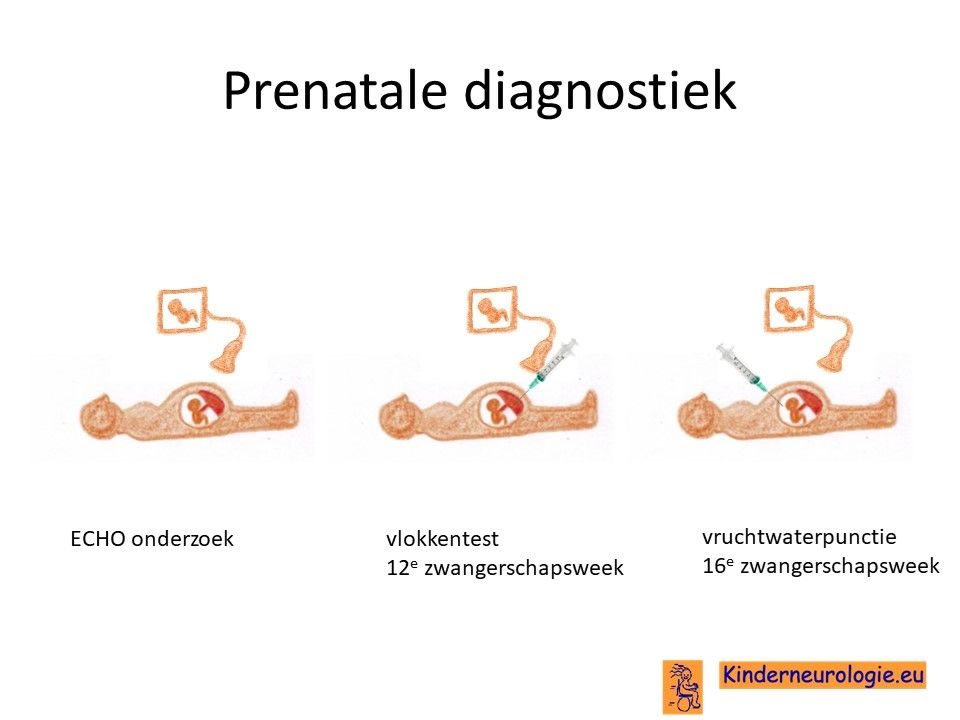
Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
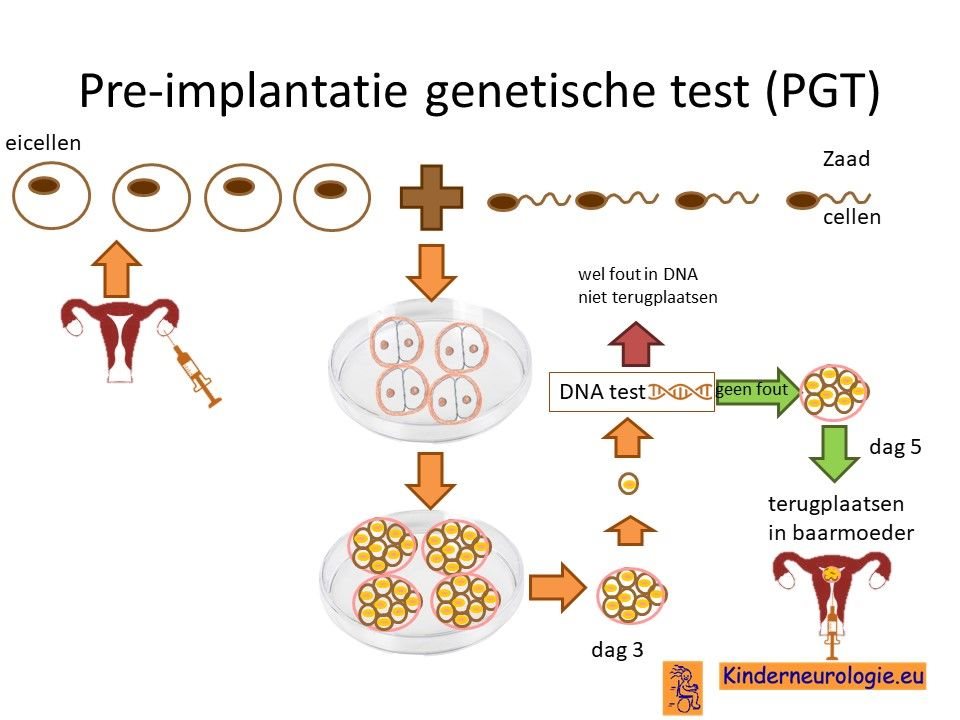
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met het Pelizaeus Merzbacher syndroom kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het Pelizaeus Merzbacher syndroom. Alleen embryo’s zonder de aanleg voor Pelizaeus Merzbacher syndroom, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Links en verwijzingen
www.erfelijkheid.nl
(site met informatie over erfelijke aandoeningen)
www.stofwisselingsziekten.nl.
(Vereniging kinderen en stofwisselingsziekten)
Referenties
- Inoue K. PLP1-related inherited dysmyelinating disorders: Pelizaeus-Merzbacher disease and spastic paraplegia type 2. Neurogenetics. 2005;6:1-16.
- Garbern JY. Pelizaeus-Merzbacher disease: Genetic and cellular pathogenesis. Cell Mol Life Sci. 2007;64:50-65.
- Pelizaeus-Merzbacher Disease: Molecular and Cellular Pathologies and Associated Phenotypes. Inoue K. Adv Exp Med Biol. 2019;1190:201-216
- Recent Advancements in the Diagnosis and Treatment of Leukodystrophies. Bradbury AM, Ream MA. Semin Pediatr Neurol. 2021;37:100876
Laatst bijgewerkt: 22 december 2021 voorheen: 16 december 2015 en 28 september 2007
auteur: JH Schieving
