 kinderneurologie
kinderneurologie
Wat is het Klippel-Trenaunay syndroom?
Het Klippel-Trenaunay syndroom is een aangeboren afwijking waarbij kinderen en volwassenen een grote roze-blauw-paarse vlek op de huid hebben (een zogenaamde wijnvlek) in combinatie met een snellere groei en het voorkomen van spataderen in dat lichaamsdeel (vaak de benen).
Hoe wordt het Klippel-Trenaunay syndroom ook wel genoemd?
Klippel en Trenaunay zijn twee artsen die dit syndroom beschreven hebben. Het syndroom wordt ook wel afgekort met de letters KTS. Soms wordt ook de naam Klippel-Trenaunay-Weber gebruikt. Dit wordt ook wel afgekort tot de letters KTW.
Capillary-lymphatic-venous malformation syndrome
Een andere naam die gebruikt wordt is de Engelse term capillary-lymphatic-venous malformation syndrome, afgekort als CLVM. Deze term benoemt de afwijkingen van de bloedvaten en lymfevaten die kunnen voorkomen bij kinderen met het Klippel-Trenaunay syndroom.
Angioosteohypertrofie syndroom
Soms wordt de term angioosteohypertrofie syndroom gebruikt. Angio betekent bloedvaten, osteo betekent bot en hypertrofie geeft aan dat de bloedvaten en de botten groter zijn dan gebruikelijk.
PIK3CA overgrowth syndroom
Het Klippel-Trenaunay syndroom is een vorm van het PIK3CA-overgrowth syndroom, ook wel afgekort als PROS. Dit is een groep aandoeningen waarbij een bepaalde lichaamsdeel sneller groeit dan andere lichaamsdelen als gevolg van een foutje in een stukje erfelijk materiaal wat PIK3CA wordt genoemd. Andere aandoeningen die ook tot deze groep aandoeningen behoren zijn het macrocefalie-capillaire malformatie syndroom en het CLOVES syndroom.

Hoe vaak komt het Klippel-Trenaunay syndroom voor bij kinderen?
Het Klippel-Trenaunay syndroom is een zeldzame aandoening. Geschat wordt dat deze aandoening ongeveer bij één op de 50.000 tot 100.000 kinderen voorkomt.

Bij wie komt het Klippel-Trenaunay syndroom voor?
Het Klippel-Trenaunay syndroom ontstaat al tijdens de prille aanleg van het kind in de baarmoeder en is dus al voor de geboorte aanwezig. Na de geboorte valt de wijnvlek vaak meteen op. Vanaf de peuterleeftijd gaat vaak opvallen dat het lichaamsdeel met de wijnvlek sneller groeit dan andere lichaamsdelen.
Zowel jongens als meisjes kunnen het Klippel-Trenaunay syndroom krijgen.
Wat is de oorzaak van het ontstaan van het Klippel-Trenaunay syndroom?
Fout in het DNA
Het Klippel-Trenaunay syndroom kan worden veroorzaakt door een fout in het erfelijk materiaal (het DNA) van het 3e chromosoom op een plaats die het PIK3CA-gen wordt genoemd. Niet alle kinderen met het Klippel-Trenaunay syndroom hebben een foutje in het PIK3CA-gen, waarschijnlijk zijn er nog andere fouten die op dit moment niet bekend zijn. De fout zit niet in alle cellen van het lichaam, maar in een deel van de cellen in het lichaam.

Bij het kind ontstaan
Bij vrijwel alle kinderen met het Klippel-Trenaunay syndroom is de fout in het erfelijk materiaal bij het kind zelf ontstaan. Dit wordt de novo genoemd. De fout is dus meestal niet overgeërfd van een van de ouders.
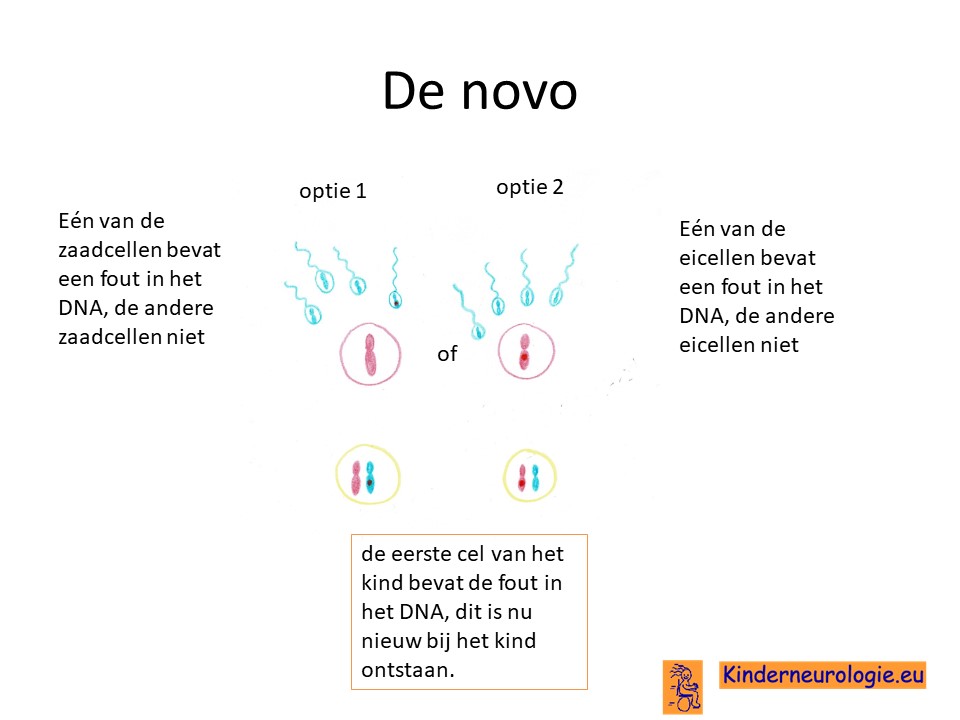
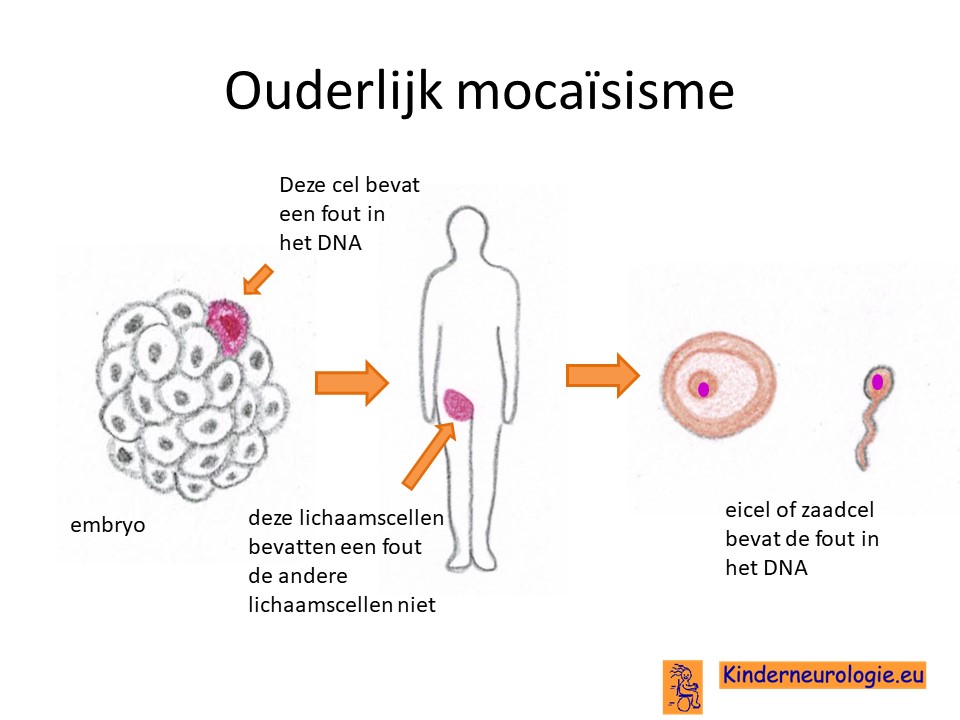
Mocaïsisme
Vaak is er sprake van zogenaamd mocaïsisme. Niet alle lichaamscellen bevatten een foutje in het PIK3CA-gen, maar een deel van de cellen. Het foutje is vaak kort na de bevruchting van de eicel en de zaadcel ontstaat tijdens het overschrijven van het DNA. Alle cellen die ontstaan uit de cel waarin het foutje is ontstaan, zullen het foutje hebben. Alle cellen die uit andere cellen zijn ontstaan zonder het foutje zullen het foutje in het DNA niet hebben.

Afwijkend eiwit
Als gevolg van het foutje in het erfelijk materiaal wordt een bepaald eiwit overmatig aangemaakt. Dit eiwit is een zogenaamde PI3KCA eiwit, wat een afkorting is voor Phosphatidylinositol-3-kinase catalytic alpha. Dit eiwit speelt een belangrijke rol in de regulatie van het delen van cellen in het lichaam. Foutjes in dit eiwit zorgen er voor dat de lichaamscellen te snel en te veel delen.
Bij kinderen met het Klippel-Trenaunay syndroom zorgt dit voor afwijkende aangelegde bloedvaten en lymfevaten en toename van groei van bot en van steunweefsels in het lichaamsdeel waar deze fout aanwezig is.

Wijnvlek
De roze-blauw-paarse kleur van de wijnvlek ontstaat door afwijkend aangelegde haarvaten net onder de huid. De wijnvlek wordt ook wel capillaire malformatie genoemd. De vele afwijkende haarvaten die dicht tegen elkaar aanliggen zorgen voor de roze-blauw-paarse kleur van de wijnvlek.

Snelle groei weefsels
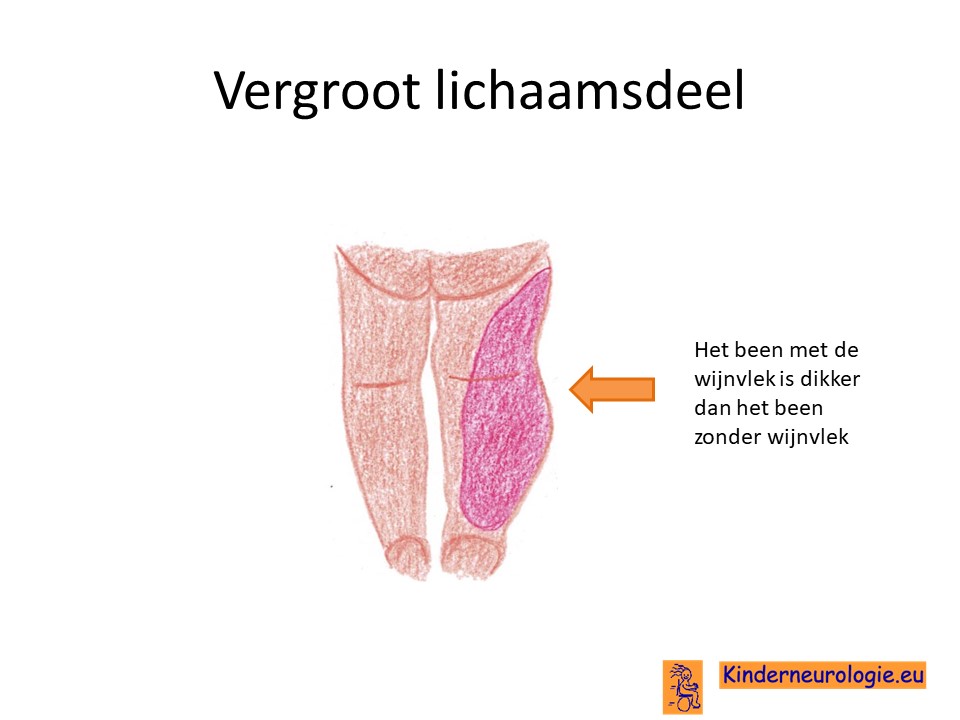
Door de fout in het PIK3CA-gen groeien botten, bind- en steunweefsel in het aangedane lichaamsdeel veel sneller dan gebruikelijk. Het aangedane lichaamsdeel, meestal een been, wordt hierdoor langer en dikker dan gebruikelijk. Soms is het omgekeerde het geval en groeit het lichaamsdeel juist minder goed.
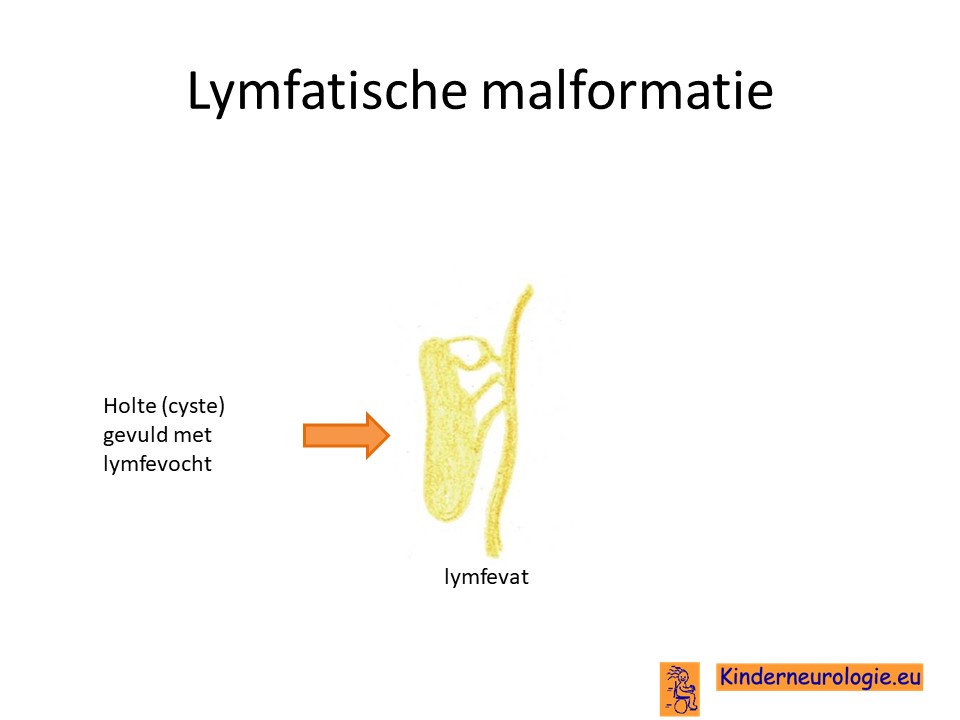
Lymfatische malformaties
Door de fout in het PIK3CA-gen worden de lymfevaten in het aangedane lichaamsdeel ook niet goed aangelegd. De lymfevaten krijgen hierdoor een afwijkende vorm, dit wordt ook wel een lymfatische malformatie genoemd. Deze afwijkende lymfevaten kunnen het lymfevocht in het lichaam niet goed afvoeren. Het lymfevocht gaat zich daardoor ophopen in het aangedane lichaamsdeel, wat hierdoor nog weer groter wordt. Ook kunnen zogenaamde cystes gevuld met lymfevocht ontstaan die druk uitoefenen op de omliggende weefsels en zo pijnklachten kunnen veroorzaken. Deze cystes kunnen gemakkelijk besmet raken met bacteriën die een infectie veroorzaken.
Veneuze malformaties
Naast afwijkingen aan de lymfevaten, komen ook afwijkingen aan aderen in het aangedane lichaamsdeel voor. Deze afwijkend aangelegd aderen worden ook wel veneuze malformaties of veneuze ectasieën genoemd.

Wat zijn de symptomen van het Klippel-Trenaunay syndroom?
Variatie
Er bestaat een grote variatie in de hoeveelheid en in de ernst van de symptomen die verschillende kinderen met het Klippel-Trenaunay syndroom hebben. Het valt van te voren niet te voorspellen van welke symptomen een kind last zal gaan krijgen.

Wijnvlek
Kinderen met het Klippel-Trenaunay syndroom hebben een vlakke roze-rood-paarse vlek op een lichaamsdeel. Deze vlek wordt een wijnvlek genoemd. Vaak zit de wijnvlek op een been, maar het is ook mogelijk dat de wijnvlek op een arm of op de romp voorkomt. Deze vlek is vaak al vanaf de geboorte aanwezig. Met het ouder worden kan de kleur van de wijnvlek veranderen, de vlek kan zowel lichter als donkerder van kleur worden. Ook groeit de vlek vaak mee, wanneer kinderen groter worden. De meeste kinderen hebben geen last van deze wijnvlek. Zelden ontstaat er blaartjes in de wijnvlek die open kunnen springen en kunnen gaan bloeden.

Snelle groei lichaamsdeel
Vanaf de peuterleeftijd gaat het lichaamsdeel waar de wijnvlek te vinden is, vaak sneller groeien dan de andere lichaamsdelen. Hierdoor wordt bijvoorbeeld het been langer en dikker dan het andere been. Zelden komt sneller groei van beide benen, een of beide armen of van de romp voor.
Het snel groeiende lichaamsdeel kan zwaar aanvoelen, sommige kinderen ervaren de snelle groei als pijnlijk. Kinderen vinden het vaak moeilijker om dit zwaardere en grotere lichaamsdeel te bewegen. Een te groot en dik been kan scheef lopen veroorzaken en rugklachten geven.

Kleiner lichaamsdeel
Bij een klein deel van de kinderen met het Klippel-Trenaunay syndroom is er geen sprake van een groter en dikker lichaamsdeel, maar juist van een kleiner en dunner lichaamsdeel.
Spataderen
In het snel groeiende lichaamsdeel kunnen spataderen aanwezig zijn. Deze spataderen kunnen ook zorgen voor een zwaar gevoel en pijnklachten veroorzaken. Soms zijn de spataderen zichtbaar op de huid als uitgezette kronkelende dikke blauwe bloedvaten. De spataderen kunnen ook diep onder de huid liggen en zo van de buitenkant niet zichtbaar zijn.
Zelden ontstaan een bloeding uit een spatader.

Trombosebeen
Kinderen en volwassenen met het Klippel-Trenaunay syndroom hebben een verhoogde kans op het ontwikkelen van een trombosebeen. Een stolsel in een ader zorgt ervoor dat het bloed uit het been niet goed afgevoerd kan worden, waardoor een dik en pijnlijk been ontstaat. Wanneer het propje in de ader los schiet en in de longen terecht komt, kan een zogenaamde longembolie ontstaan, wat kan zorgen voor acute benauwdheidsklachten.
Blaasproblemen
Bij een deel van de kinderen en volwassenen met het Klippel-Trenaunay syndroom zitten afwijkende aderen en haarvaten in de wand van de blaas. Deze afwijkende vaten kunnen zorgen voor een bloeding in de blaas. De urine ziet hierdoor roze of rood.

Darmproblemen
Ook in de darmen, vooral in de dikke darm, kunnen afwijkende bloedvaten voorkomen. Deze kunnen zorgen voor een bloeding in de darmen. Dit kan zorgen voor hevige buikpijnklachten en bloed bij de ontlasting.

Lymfoedeem
Bij een deel van de kinderen (geschat 15-20%) met het Klippel-Trenaunay syndroom werken de lymfevaten die vocht afvoeren niet goed. Hierdoor hoopt zich extra vocht op in het toch al grote lichaamsdeel. Dit kan zorgen voor toename van grootte van het lichaamsdeel en van pijnklachten. Ook kunnen cystes gevuld met lymfevocht ontstaan. Soms zijn deze zichtbaar op de huid, maar deze cystes kunnen ook dieper liggen en van de buitenkant niet zichtbaar zijn.

Infectie
In cystes gevuld met lymfevocht kan gemakkelijker een infectie ontstaan wanneer het bacteriën lukt om in dit vocht te recht te komen. De infectie zorgt voor het ontstaan van koorts en roodheid en zwelling op de plaats van de infectie. Het is belangrijk deze infecties snel te herkennen en te behandelen omdat de infectie anders een bloedvergiftiging (sepsis) kan veroorzaken.
Ook kan er gemakkelijker een ontsteking in een spatader ontstaan, dit wordt tromboflebitis genoemd. Dit kan ook zorgen voor roodheid en pijn rondom een spatader, meestal ontstaat hierbij geen koorts.
Vingers en tenen
Bij een klein deel van de kinderen met het Klippel-Trenaunay syndroom komen afwijkingen aan de vingers en de tenen voor. Soms zijn twee vingers aan elkaar vast gegroeid, dit wordt een syndactyly genoemd. Soms komen extra vingers of tenen voor, dit wordt polydactyly genoemd. De pink kan een kromme stand hebben, dit wordt clinodactylie genoemd.

Onzekerheid
Kinderen en volwassenen met het Klippel-Trenaunay syndroom kunnen zich onzeker voelen of zich schamen omdat zij er anders uit zien dan kinderen en volwassenen zonder dit syndroom.

Duizeligheid
Kinderen en volwassenen met het Klippel-Trenaunay syndroom kunnen last hebben van duizeligheid tijdens het opstaan. Dit wordt vooral gezien bij kinderen en volwassenen waarbij het been dikker en groter is dan gebruikelijk. Bij het opstaan, zakt er dan heel veel bloed naar het afwijkende been, waardoor de bloeddruk lager wordt en duizeligheid ontstaat.

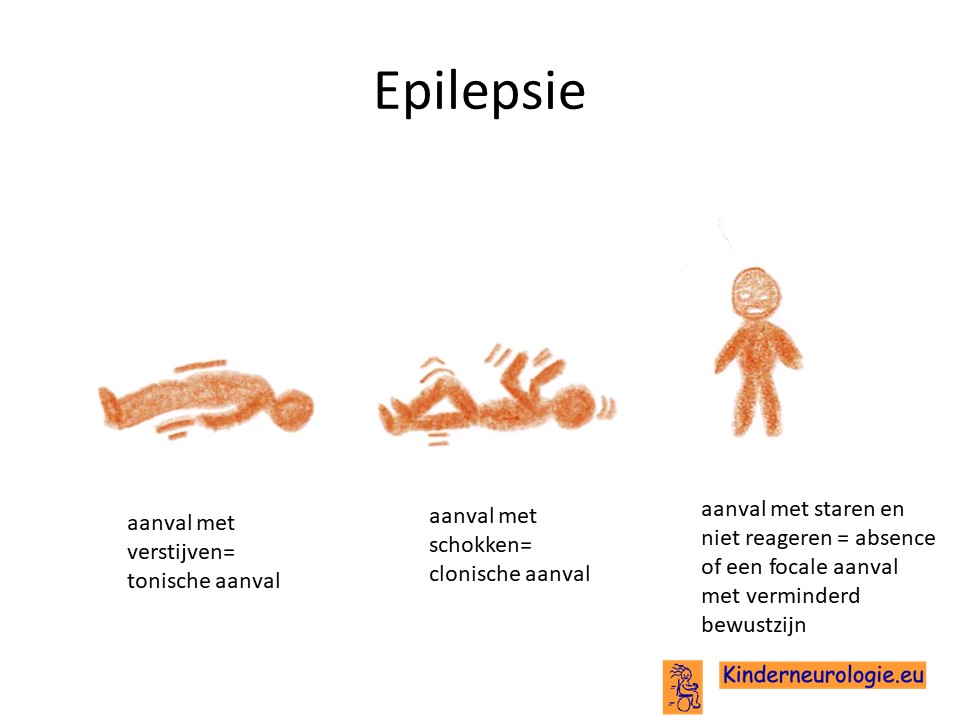
Epilepsie
Een heel klein deel van de kinderen heeft epilepsieaanvallen. Verschillende soorten aanvallen kunnen voorkomen, zoals aanvallen met schokken (clonische aanvallen), aanvallen met verstijven (tonische aanvallen) of aanvallen met staren (focale aanvallen met verminderd bewustzijn).
Bloedarmoede
Ongemerkt bloedverlies uit een spatader ergens in het lichaam kan zorgen voor het ontstaan van bloedarmoede. Bloedarmoede geeft klachten zoals vermoeidheid, een bleke huidskleur, kortademigheid en duizeligheid.
Wilms tumor
Bij kinderen met het Klippel-Trenaunay syndroom bestaat een licht verhoogde kans (ongeveer 1% kans ) om een tumor in de nieren te ontwikkelen. Deze tumor wordt een Wilms tumor of nefroblastoom genoemd.
Hoe wordt de diagnose Klippel-Trenaunay syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met een wijnvlek op een lichaamsdeel in combinatie met een snellere groei van dat lichaamsdeel kan de diagnose Klippel-Trenaunay syndroom worden gesteld. Andere aandoening die op het Klippel-Trenaunay syndroom kunnen lijken zijn CLOVES en het Sturge-Weber syndroom.
DNA-onderzoek
Door middel van bloedonderzoek kan gekeken worden of er een fout gevonden kan worden in het PIK3CA-gen. Deze fout wordt niet bij alle kinderen met het Klippel-Trenaunay syndroom gevonden. Dit kan komen door het mocaïsisme, de fout kan dan wel in het aangedane lichaamsdeel, maar niet in de bloedcellen voorkomen. Ook kan er sprake zijn van een ander fout in het erfelijke materiaal die op dit moment nog niet ontdekt is.
Soms is het mogelijk om DNA diagnostiek uit te voeren op een huidbiopt afgenomen uit het grotere en dikker lichaamsdeel.
MRI scan
Door middel van een MRI scan van het aangedane lichaamsdeel en de direct omringende lichaamsdelen kan beoordeeld worden of er ook sprake is van diepe gelegen afwijkingen aan de bloedvaten en of de lymfevaten die aan de buitenkant niet zichtbaar zijn. In geval van een afwijkende groei van het been, wordt ook geadviseerd om een MRI scan van het bekken te maken. Wanneer de wijnvlek ook in de hals of het gezicht zit, kan een MRI scan van de hersenen gemaakt worden. Een klein deel van de kinderen heeft een Chiari malformatie.
ECHO-Doppler onderzoek
Wanneer er aanwijzingen zijn dat er sprake is van trombose in een spatader, kan door middel van ECHO-Doppler onderzoek gekeken worden of hier sprake van is.
(Kinder)uroloog
De uroloog kan door middel van een kijkbuis (scopie) in geval van bloedverlies in de blaas kijken of er aanwijzingen zijn voor spataderen in de blaaswand als oorzaak van dit bloedverlies.
(Kinder) gastro-enteroloog
De gastro-enteroloog kan door middel van een kijkbuis (coloscopie) in de dikke darm kijken of er aanwijzingen zijn voor spataderen in de darmwand als oorzaak voor bloed bij de ontlasting.
Bloedonderzoek
Door middel van bloedonderzoek kan er gekeken worden of er sprake is van het ontstaan van bloedarmoede. Stollingsonderzoek kan aanwijzingen geven of er een verhoogde kans bestaat op het krijgen van een trombose. Vaak is er dan sprake van laag fibrinogeen, hoge D-dimeren en een verlengde PT en APTT.

EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak epileptiforme afwijkingen gezien. Deze afwijkingen zijn niet kenmerkend voor dit syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden.
Hoe wordt het Klippel-Trenaunay syndroom behandeld?
Geen genezing
Er bestaan geen behandeling die het Klippel-Trenaunay syndroom kan genezen. De behandeling is er op gericht om de symptomen te verminderen en om problemen te voorkomen.
Multidisciplinair team
In een multidisciplinair team die ervaring hebben met het behandelen van vaatafwijkingen kan advies gegeven worden welke behandelvormen mogelijk zijn en wat de te verwachten effecten en risico’s zijn. In het Radboudumc in Nijmegen zit zo’n multidisciplinair team: het Hecovan team.
Camouflage
Door middel van camouflage technieken kan er voor gezorgd worden dat een wijnvlek minder zichtbaar en opvallend wordt.

Laserbehandeling
Door middel van laserbehandeling kan de wijnvlek minder duidelijk zichtbaar gemaakt worden. Voor kinderen is een laserbehandeling een ingrijpende behandeling. Daarom wordt deze behandeling bij kinderen onder narcose uitgevoerd. Vaak zijn meerdere behandelingen nodig. Kinderen moeten minstens 3 jaar oud zijn om voor deze behandeling in aanmerking te komen.

Beenlengteverschil
Kinderen die last hebben van beenlengteverschil als gevolg van het Klippel-Trenaunay syndroom hebben vaak baat bij een hakverhoging onder de schoen om zo recht te kunnen lopen. Op deze manier kunnen rugklachten voorkomen worden. Wanneer er een te groot beenlengteverschil ontstaat, dan kan een operatie door een orthopeed nodig zijn om te zorgen dat beide benen weer even lang worden. Deze operatie wordt een epifsiodese genoemd.

Aangepaste schoenen
Een orthopedisch instrumentmaker kan aangepaste schoenen op maat maken die passend zijn in geval van voetafwijkingen.
Fysiotherapie
Een fysiotherapeut kan adviezen geven hoe kinderen en volwassenen met het grotere lichaamsdeel toch zo goed mogelijk kunnen bewegen.
Steunkous
Spataderen worden in eerste instantie behandeld met een elastische steunkous. De mate van steun van deze kous moet aangepast worden op de klachten van het kind of de volwassene.
Een steunkous helpt ook tegen lymfoedeem. Er bestaan ook andere kledingstukken zoals hemdjes en broeken die op andere plaatsen helpen om klachten als gevolg van spataderen en lymfoedeem te voorkomen.

Oedemfysiotherapeut
Een oedeemfysiotherapeut kan door middel van behandelingen en oefeningen zorgen dat het lymfoedeem zo veel mogelijk verminderd. Het kan helpen tijdens zitten en slapen de benen omhoog te leggen.

Pijnstillers
Kortdurend gebruik van pijnstillers kan helpen om minder last van pijnklachten te hebben. Het is wel belangrijk om in tussentijd te kijken naar andere behandelingen om pijnklachten te verminderen zodat de pijnstillers ook weer kunnen worden afgebouwd. Het medicijnen gabapentine kan ook helpen om minder last te hebben van pijnklachten.

Sclerotherapie
Sclerotherapie is een behandeling waarbij door inspuiten van een bepaalde stof (bijvoorbeeld alcohol of bleomycine) er voor gezorgd wordt dat afwijkende bloedvaten of lymfevaten dicht gaan zitten waardoor er geen bloed of lymfevocht meer door heen kan stromen. Deze behandeling wordt alleen gedaan wanneer kinderen of volwassenen klachten hebben van de afwijkende bloedvaten of lymfevaten.
Embolisatie
Het is ook mogelijk om door middel van embolisatie afwijkende bloedvaten dicht te maken. Bij embolisatie wordt een katheter ingebracht in het afwijkende bloedvat. Op de plaats van behandeling wordt dan metaaldraad en/of een soort lijm aangebracht om het afwijkende bloedvat af te sluiten.
Operatie
Wanneer met sclerotherapie niet het gewenste effect bereikt kan worden, dan kan het nodig zijn een operatie te verrichten om op deze manier afwijkende bloedvaten of lymfevaten te verwijderen. Met een operatie kan ook overtollig weefsels worden weggehaald uit het groter gegroeid lichaamsdeel. Soms wordt er voor gekozen om een te groot deel lichaamsdeel te verwijderen door middel van een operatie. Dit is een ingrijpende behandeling die alleen gedaan wordt bij veel klachten, waar geen andere oplossing voor bestaat.
Goede hygiëne
Goede hygiënemaatregelen kunnen helpen om infecties van de huid te voorkomen. Het gaat om algemene hygiëne maatregelen zoals handen wassen na toiletgang, het kort houden van nagels en het niet krabben aan afwijkende huid.

Infectie
Een infectie van een afwijkende lymfevaten wordt behandeld met behulp van antibiotica via het infuus, soms ook in tabletvorm. Vaak is het nodig deze antibiotica gedurende 3 weken of nog langer te geven. Bij steeds terugkerende infecties kan dagelijks een lage dosering antibiotica helpen om nieuwe infecties te voorkomen. In geval van onvoldoende effect kan het medicijn sirolimus gegeven worden.
Specifieke medicijnen
Er wordt onderzoek gedaan naar medicijnen die het overactieve PIK3CA-eiwit kunnen afremmen. De eerste resultaten met deze medicijnen (PI3K-remmers en mTOR-remmers: Sirolimus/rapamycine) zijn veel belovend. Het medicijn Sirolimus/rapamycine wordt al ingezet voor de behandeling van moeilijk behandelbare afwijkende lymfevaten, terugkerende infecties of in geval van maagdarmbloedingen. Ook blijkt het medicijn alpelisib (een PIK3CA-remmer) te kunnen helpen om klachten als gevolg van het hebben van dit syndroom te verminderen.

Antistollingsbehandeling
Rondom een operatie bestaat er een vergroot risico op het ontstaan van trombose in afwijkende bloedvaten. Daarom wordt rondom een operatie vaak antistollingsbehandeling gegeven om de kans op het ontstaan van trombose te verminderen. Een veel gebruikt medicijn is fraxiparine dat door middel van een prik onder de huid wordt toegediend.
Antistollingsbehandeling wordt ook gegeven wanneer er sprake is van een diep veneuze trombose of een longembolie.
Pas op met de anticonceptiepil
Het gebruik van de anticonceptiepil kan een verhoogd risico geven op het ontstaan van trombose. Het is daarom goed om te overwegen of er een alternatief is voor de anticonceptiepil (zoals bijvoorbeeld een mirena spiraal).
![]()
Diëtiste
De snelle groei van een lichaamsdeel kost veel energie. Soms lukt het kinderen niet om voldoende te eten. Een diëtiste kan adviezen geven hoe kinderen er voor kunnen zorgen dat zij voldoende calorieën binnen krijgen.

Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Soms lukt dit vrij gemakkelijk met een medicijn, maar bij een deel van de kinderen is het niet zo eenvoudig en zijn combinaties van medicijnen nodig om de epilepsie aanvallen zo veel mogelijk of helemaal niet meer te laten voorkomen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen. Er bestaat geen duidelijk voorkeursmedicijn. Medicijnen die vaak gebruikt worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), clobazam (Frisium ®) en zonisamide (Zonegran®).

Zelfvertrouwen
Het hebben van het Klippel Trenaunay syndroom kan kinderen onzeker maken, waardoor kinderen minder zelfvertrouwen hebben. Het helpt om kinderen te ondersteunen bij het krijgen van zelfvertrouwen. Je mag zijn wie jij bent, bent mooi zoals je bent, de wijnvlek hoort bij jou, daar hoe je je niet voor te schamen.

Hoe vertel ik mijn kind over zijn of haar aandoening
Ouders kunnen het lastig vinden hoe en wanneer ze met hun kind over de aandoening van het kind moeten en kunnen praten. In deze informatiefolder vindt u tips die u hierbij kunnen helpen om dit gesprek te doen op de manier die bij uw kind en uw gezin past.
Begeleiding
Een maatschappelijk werkende of psycholoog kunnen begeleiding geven in het een plaats geven van het hebben van deze aandoening in het dagelijks leven. Zij kunnen kinderen ook helpen en ondersteunen bij het vergroten van het zelfvertrouwen.

Contact met andere ouders
Door het plaatsen van een oproep op het forum van deze site kunt u proberen in contact te komen met andere ouders die een kind hebben met het Klippel-Trenaunay syndroom. Het is ook mogelijk om via de patiëntenvereniging in contact te komen met andere kinderen en hun ouders.
Wat betekent het hebben van het Klippel-Trenaunay syndroom voor de toekomst?
Langzame toename van afwijkingen
Ook op volwassen leeftijd kunnen de grootte van spataderen en lymfatische malformaties nog verder toenemen.
Veranderingen van de huid
Een klein deel van de volwassenen met het Klippel-Trenaunay syndroom is een huidtumor ontdekt (een basaalcelcarcinoom of een plaveiselcelcarcinoom) in het deel van de huid waar de wijnvlek aanwezig. Het is onduidelijk of dit samenhangt met het Klippel-Trenaunay syndroom of een toevallige samenhang is omdat een basaalcelcarcinoom bij een op de 6 Nederlanders voorkomt. Wanneer er een zweer op de huid ontstaat, is het wel belangrijk een arts te laten beoordelen of er aanwijzingen zijn voor de aanwezigheid van een huidtumor.
Levensverwachting
Kinderen met het Klippel-Trenaunay syndroom hebben een normale levensverwachting.
In geval van ernstige complicaties kan de levensverwachting verkort zijn.
Kinderen krijgen
Volwassenen met het Klippel-Trenaunay syndroom kunnen kinderen krijgen. Het is best lastig aan te geven of deze kinderen een verhoogde kans hebben om het Klippel-Trenaunay syndroom te krijgen. Dit komt omdat de fout in PIK3CA-gen maar in een deel van de cellen in het lichaam aanwezig is en niet in alle cellen. Het zal er dus vanaf hangen of de fout in het PIK3CA-gen ook in de eicel of in de zaadcel aanwezig is. Wanneer dit het geval is, kunnen kinderen van een volwassene met het Klippel-Trenaunay syndroom zelf ook een PIK3CA overgrowth syndroom krijgen. Wanneer de fout in het PIK3CA-gen niet in de eicel of zaadcel aanwezig is, zullen kinderen zelf geen verhoogde kans hebben om een PIK3CA overgrowth syndroom te krijgen. Een klinisch geneticus kan hier meer informatie over geven.
Het is belangrijk dat de zwangerschap van een vrouw met het Klippel-Trenaunay syndroom wordt begeleid door een gynaecoloog. Er bestaat namelijk een verhoogd risico op het krijgen van trombose. Vaak wordt geadviseerd om medicijnen te gebruiken die de kans op trombose verkleinen.

Hebben broertjes en zusjes een verhoogde kans om ook het Klippel-Trenaunay syndroom te krijgen?
Vaak is de fout in het DNA die de oorzaak is van het ontstaan van het Klippel-Trenaunay syndroom bij het kind zelf ontstaan. Broertjes en zusjes hebben dan geen hogere kans dan een ander willekeurig kind om ook het Klippel-Trenaunay syndroom te krijgen.
Heel zelden (minder dan 1%) blijkt een ouder ook een PIK3CA overgrowth syndroom te hebben. Dan bestaat er wel een verhoogd risico voor broertjes en zusjes om zelf ook een PIK3CA-overgrowth syndroom te krijgen. Een klinisch geneticus kan hier meer informatie over geven.
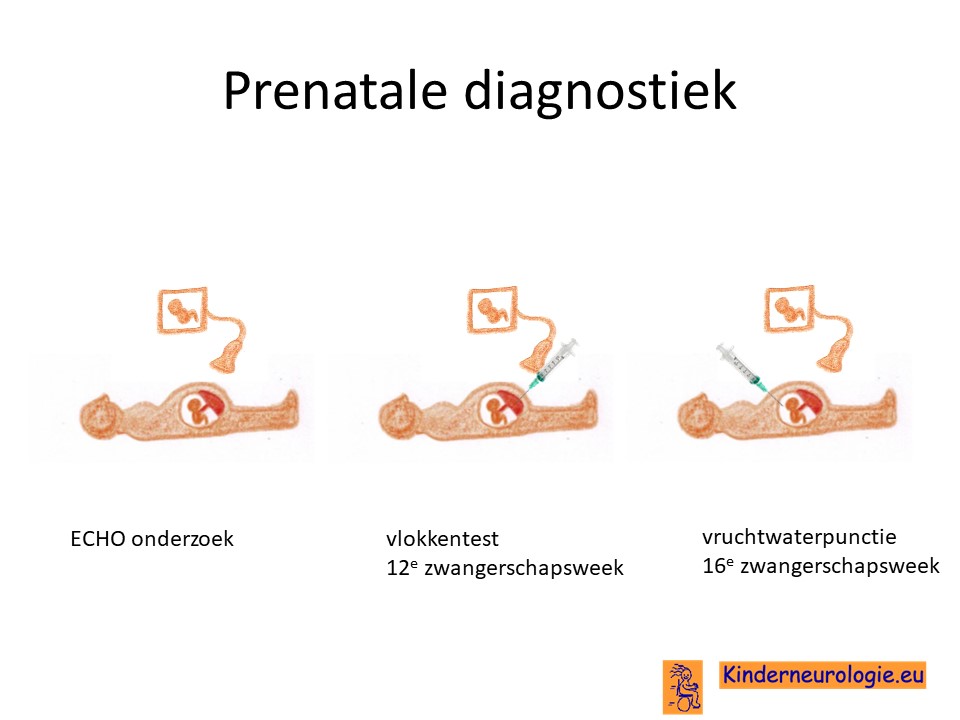
Prenatale diagnostiek
Wanneer een van de ouders zelf een PIK3CA-overgrowth syndroom heeft, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
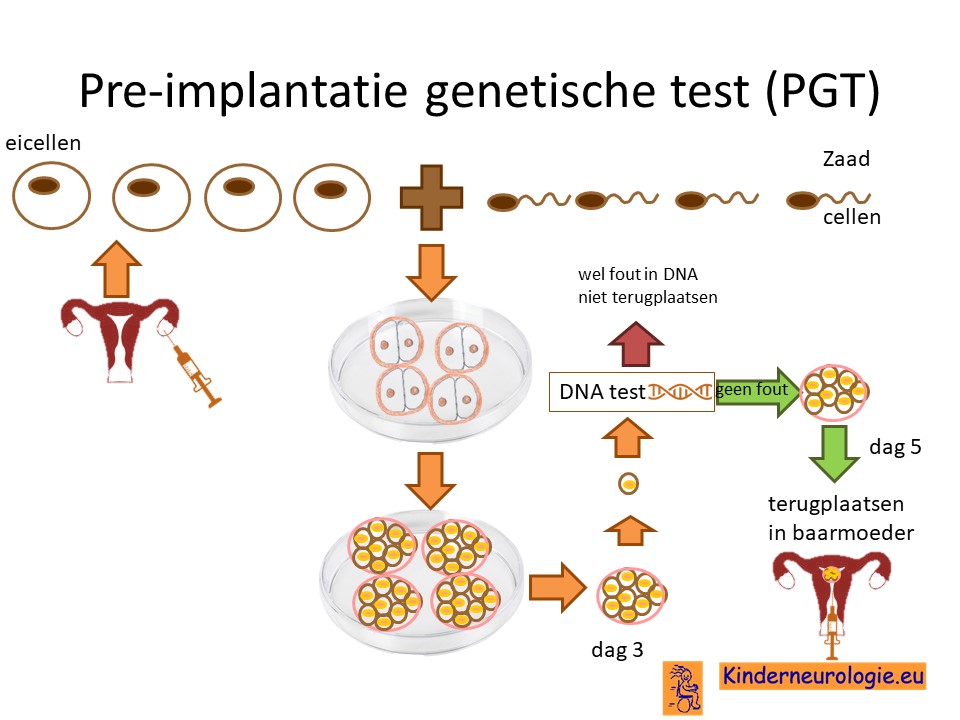
Preïmplantatie Genetische Test (PGT))
Wanneer een van de ouders zelf een PIK3CA overgrowth syndroom heeft dan is het ook mogelijk om in aanmerking te komen voor preïmplantatie genetische test PGT. Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het PIK3CA overgrowth syndroom. Alleen embryo’s zonder de aanleg voor het PIK3CA overgrowth syndroom, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Links
www.hevas.eu
(Nederlandse patientenvereniging voor mensen met een hemagioom, een vasculaire malformatie, een zelzame vaattumor of een overgroeisyndroom)
www.sktn.eu
(stichting Klippel Trenaunay)
www.hecovan.nl
(Expertisecentrum voor hemangiomen en vaatmalformaties)
www.erfelijkheid.nl
(site met informatie over erfelijke aandoeningen)
Referenties
Laatst bijgewerkt: 5 oktober 2022 voorheen: 29 juni 2022, 3 oktober 2021, 7 juli 2021, 29 september 2020 en 17 juni 2018
Auteur: JH Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.