Wat is PMIS?
PMIS is een aandoening waarbij het immuunsysteem bij kinderen onbedoeld overactief wordt, waardoor diverse organen in het lichaam niet goed hun werk kunnen doen.
Hoe wordt PMIS ook wel genoemd?
PMIS is een afkorting en staat voor paediatric multisystem inflammatory syndrome. Pediatric geeft aan dat het gaat om een aandoening die op de kinderleeftijd voorkomt. Inflammatory geeft aan dat er sprake is van een overactief immuunsysteem. Multisystem geeft aan dat meerdere organen in het lichaam niet goed hun werk kunnen doen. Een syndroom is een combinatie van problemen met een gemeenschappelijke oorzaak.
PMIS-TS
In 2020 is er een toename van het aantal kinderen met PMIS. Er wordt gedacht dat er mogelijk een verband is met de corona-pandemie. Deze vorm wordt dan ook PMIS-TS genoemd. De letters TS staan voor temporally associated with SARS-CoV2. Dit betekent dat deze aandoening in de in het zelfde tijdvak toenam in voorkomen als het de toename van het aantal SARS-CoV2 infecties. Dit betekent niet automatisch dat er een verband is tussen beide aandoeningen, dit moet nog verder onderzocht worden.
MIS-C
Een andere naam die gebruikt wordt is MIS-C. MIS staat opnieuw voor multisystem inflammatory syndrome. De C staat voor children, wat kinderen betekent.
Ziekte van Kawasaki
PMIS lijkt veel op de ziekte van Kawasaki, afgekort tot de letters KD. Een ziekte die al meerdere jaren bekend is. Deze ziekte komt vooral voor bij kinderen die jonger zijn dan 5 jaar. Er bestaat overlap tussen de ziekte van Kawaski en MIS-C, al zijn er ook verschillen. PMIS-TS komt juist bij wat oudere kinderen (rond de 8-10 jaar) voor. Ook komen bij PMIS vaker darmklachten voor en is er vaker sprake van een ontsteking van het hart.
Er bestaat een ernstige vorm van de ziekte van Kawasaki die het Kawasaki Disease Shock Syndrome wordt genoemd, afgekort tot de letters KDSS.
Hoe vaak komt PMIS voor bij kinderen?
PMIS is een zeldzaam voorkomende aandoening. Het is niet goed bekend hoe vaak deze aandoening voorkomt bij kinderen. Ten tijde van de pandemie met het SARS-CoV-2 virus komt PMIS iets vaker voor dan gebruikelijk, maar het blijft nog steeds een zeldzame ziekte. Van alle kinderen tussen de 5 en 12 jaar die een COVID-19 infectie oplopen krijgt één op de 3000-4500 kinderen MIS-C. Kinderen met een aangeboren hartaandoening, een longziekte of met bepaalde syndromen hebben een 5 keer hogere kans om PMIS of MIS-C te krijgen.

Bij wie komt PMIS voor?
PMIS komt voor op de kinderleeftijd en kan zowel bij jonge kinderen als oudere kinderen voorkomen. Gemiddeld zijn de kinderen tussen de leeftijd van 8 en 10 jaar oud, maar ook jongere kinderen (vanaf 0 jaar) en oudere kinderen (tot 19 jaar) kunnen PMIS krijgen. PMIS ontstaat meestal 2-6 weken na het doormaken van een infectie (bijvoorbeeld COVID-19) maar kan ook nog na enkele maanden pas ontstaan. Soms komt MIS ook voor bij volwassenen, de letter P wordt dan weg gelaten.
Zowel jongens als meisjes kunnen PMIS krijgen.
Wat is de oorzaak van het ontstaan van PMIS?
Overactief afweersysteem
Het afweersysteem van het lichaam is belangrijk voor het bestrijden van infecties door bacteriën of door virussen. Het afweersysteem moet actief worden wanneer er een ongewenste bacterie of virus in het lichaam is gekomen en weer minder actief worden wanneer deze bacterie of virus. Bij kinderen met PMIS blijft het afweersysteem actief nadat de bacterie of een virus is opgeruimd. Het overactieve afweersysteem gaat onderdelen van het eigen lichaam aanvallen en opruimen, alsof dit ook een bacterie of virus is die opgeruimd moet worden. Zo’n reactie wordt een auto-immuunreactie genoemd. Ook wordt de term hyperinflammatoir syndroom gebruikt.
Bacterie of virus
Verschillende bacteriën of virussen zijn in staat om de aanleiding te zijn voor het overactief worden en blijven van het afweersysteem van het lichaam.
COVID-19
Tijdens de pandemie met het SARS-CoV-2 virus is er bij meer kinderen dan gebruikelijk PMIS vastgesteld, hoewel PMIS nog steeds zeldzaam voorkomt. Hierdoor is de vraag gerezen of er een verband zou kunnen bestaan tussen een besmetting met SARS-CoV-2 virus en het ontstaan van PMIS. Of dit daadwerkelijk het geval is, is nog niet geheel duidelijk, maar er komen wel steeds meer aanwijzingen dat er een verband is.
Erfelijke factoren
Het afweersysteem van mensen heeft unieke kenmerken die erfelijk bepaald zijn. Bepaalde kenmerken op het immuunsysteem maken kinderen gevoeliger voor het ontwikkelen van PMIS, terwijl andere kenmerken juist beschermend lijken te zijn. Welke kenmerken de gevoeligheid verhogen en welke juist beschermend zijn, is niet bekend. Dit maakt dat het ene kind gevoeliger is voor het krijgen van PMIS dan andere kinderen. Dit maakt ook dat broertjes en zusjes een licht verhoogde kans hebben om zelf ook PMIS te krijgen.
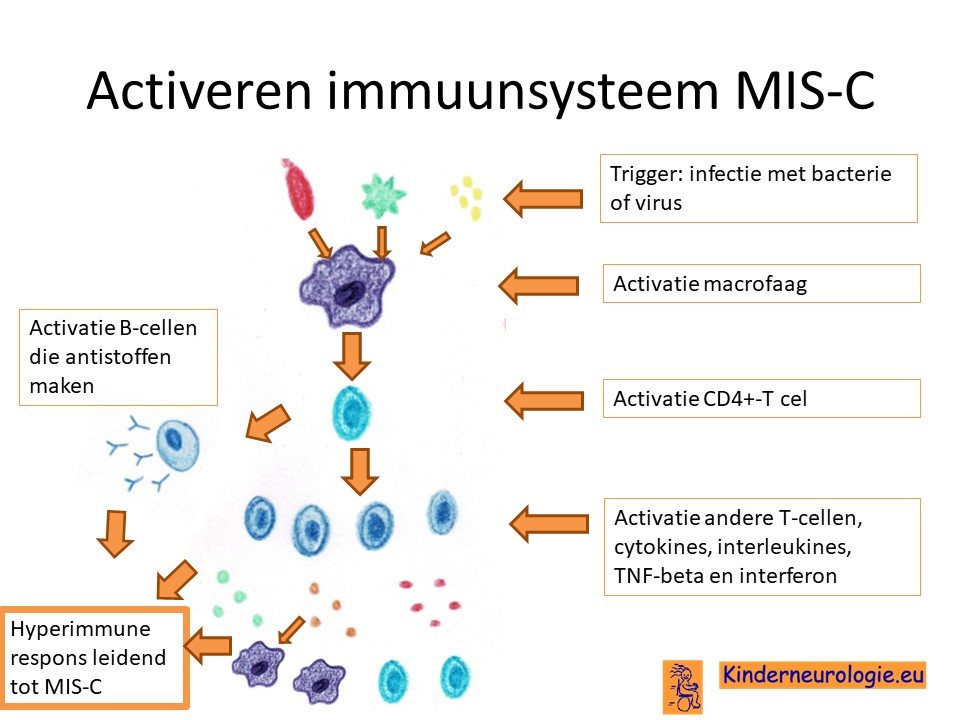
Onstekingsproces
Op welke manier het ontstekingsproces precies ontstaat, is nog niet bekend. Waarschijnlijk spelen afweerstoffen die aangemaakt worden door een bepaald type witte bloedcellen (de B-lymfocyten) daarbij een rol. Daarnaast spelen ook andere ontstekingsstoffen zoals cytokines een rol, zij zetten allerlei processen die horen bij ontsteking aan in verschillende cellen. Het overmatig vrijkomen van deze cytokines wordt een cytokinestorm genoemd en kan in korte tijd voor het ontstaan van toename van klachten zorgen.
Er zijn aanwijzingen dat de aanmaak van interferonen bij kinderen die MIS-C ontwikkelen trager gaat. Dit draagt mogelijk bij aan de overactieve afweerreactie die ontstaat bij kinderen met MIS-C.
Ontsteking van de kleine bloedvaten
Het overactieve afweersysteem gaat kleine bloedvaten in het lichaam aanvallen alsof dit een bacterie of virus is die opgeruimd moet worden. Door deze afweerreactie raken deze bloedvaten ontstoken. Dit wordt een vasculitis genoemd. Door de ontsteking verandert de wand van de bloedvaten, waardoor er minder gemakkelijk bloed naar allerlei organen toe kan gaan. Deze organen kunnen hierdoor minder goed hun werk doen en beschadigd raken.

Verschillende organen
Organen die vaker in de problemen kunnen komen als gevolg van ontsteking van de kleine bloedvaten zijn het hart, de ogen, de huid, de darmen en in mindere mate de longen, de nieren en de hersenen. Ook kan een ontsteking van deze organen zelf ontstaan, waardoor deze organen nog meer in de problemen komen.
Hart
Een van de organen waarin bij PMIS vaak een ontsteking ontstaat, is in het hart. Verschillende onderdelen van het hart kunnen ontstoken raken zoals de hartspier (myocarditis genoemd), het vlies rondom het hart (pericarditis), de hartkleppen (valvulitis) of de kransslagaderen die het hart voorzien van bloed. Ontsteking van het hart, kan er voor zorgen dat het hart niet meer goed in staat is om voldoende bloed rond te pompen. Hierdoor daalt de bloeddruk en kunnen allerlei organen problemen krijgen met de bloedvoorziening.
Gestoorde bloedstolling
Door PMIS kan er ook een verstoorde werking van het bloedstollingssysteem ontstaan. Hierdoor stolt het bloed gemakkelijker en kunnen bloedpropjes ontstaan.
Wat zijn de symptomen van PMIS?
Variatie
Er bestaat variatie in de hoeveelheid en in de ernst van de symptomen die verschillende kinderen met PMIS hebben.

COVID-19 infectie
Kinderen die PMIS krijgen hebben meestal 2-6 weken voordat zij PMIS krijgen,een COVID-19 infectie gehad. De meeste kinderen hebben weinig klachten gehad van de COVID-19 infectie en hebben ook in de tijd tot het ontstaan van de eerste klachten van PMIS geen klachten.
Koorts
Kinderen met PMIS hebben gedurende vele dagen (minstens 3) achter elkaar koorts, dat wil zeggen een lichaamstemperatuur boven de 38 graden. Vaak is er sprake van hoge koorts (39 graden of hoger).
Buikklachten
Vaak begint de aandoening met buikpijnklachten in combinatie met diarree en/of spugen.
Vergrote lymfeklieren
De lymfeklieren in de hals en in de liezen zijn vergroot en te zien en te voelen als gladde verdikkingen in de hals of in de liezen. Aanraken van deze lymfeklieren kan pijnlijk zijn.
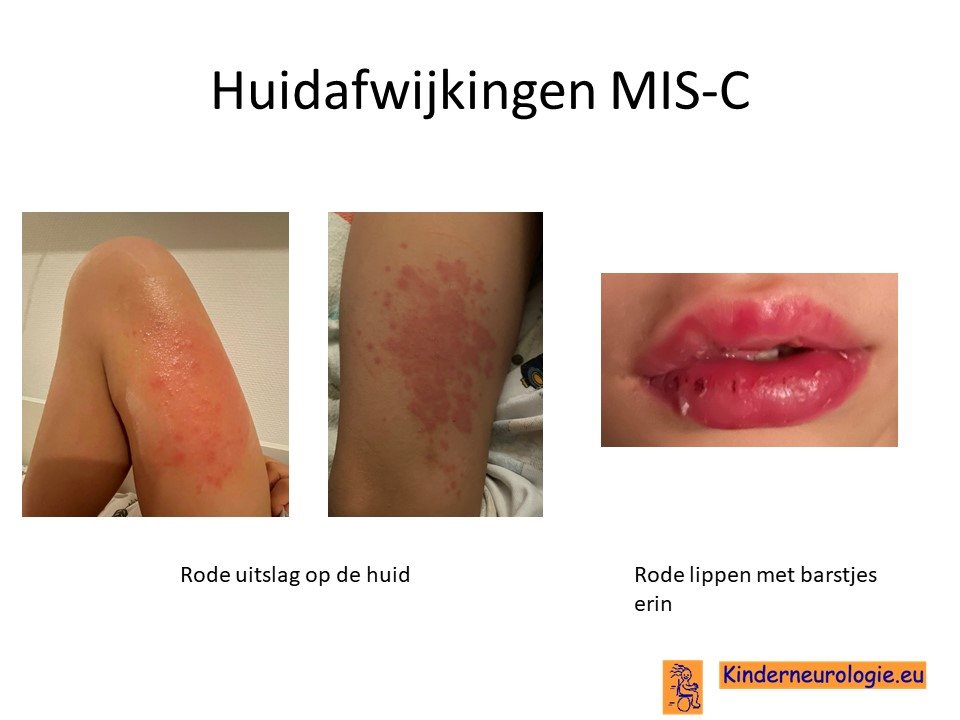
Huiduitslag
Kinderen met PMIS hebben vaak een rode uitslag over de huid. De handpalmen en voetzolen kunnen er rood uit zien. Ook de slijmvliezen van de lippen, mondholte en keel zien er vaak roder uit dan gebruikelijk. Op de lippen kunnen barstjes zichtbaar zijn. Enige tijd na het ontstaan van de roodheid, kan de huid gaan vervellen.
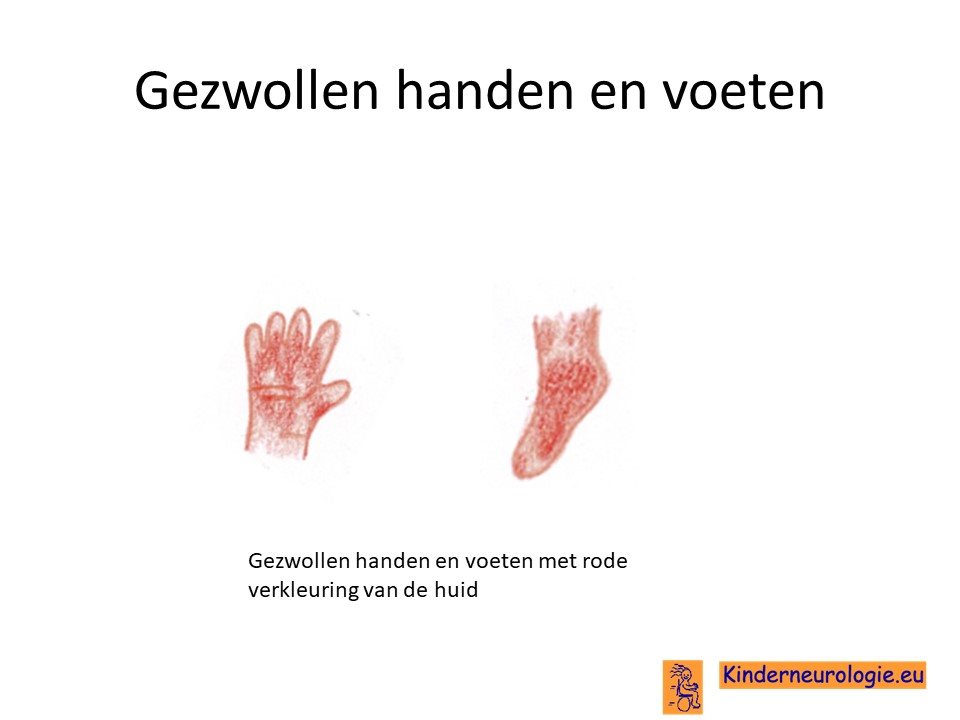
Zwelling handen en voeten
De handen en voeten kunnen er gezwollen uit zien. Dit kan pijnlijk aanvoelen voor kinderen. Ook de tong kan gezwollen zijn waardoor eten en drinken lastiger wordt.
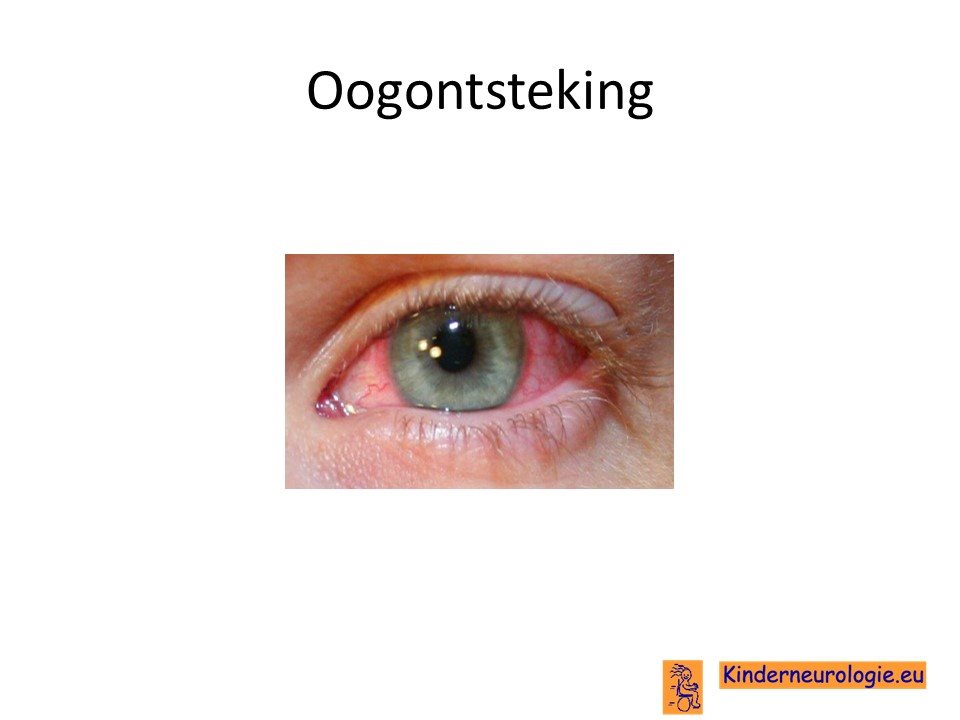
Ontsteking oogwit
Een deel van de kinderen heeft een ontsteking van het oogwit van beide ogen. Hierdoor zien de ogen er rood uit. Het oog kan pijnlijk aan voelen en extra tranen. Deze ontsteking wordt een conjunctivitis genoemd. Er is geen sprake van pusuitvloed uit de ogen.
Keelpijn en hoesten
Een deel van de kinderen heeft last van keelpijn en een droge hoest. Kinderen kunnen last krijgen van benauwdheidsklachten.
Pijn op de borst
Ontsteking van het hart kan zorgen voor het ontstaan van een zwaar pijnlijk gevoel op de borst.
Nekpijn en hoofdpijn
Een deel van de kinderen heeft hevige pijn in de nek en/of in het hoofd als gevolg van deze aandoening. Bij een deel van de kinderen komt dit door een verhoogde druk in het hersenvocht systeem.
Veranderd gedrag
Kinderen met PMIS voelen zich niet lekker. Vaak zijn kinderen hangerig en hebben ze weinig energie om iets te ondernemen. Kinderen kunnen prikkelbaar zijn en gemakkelijk moeten huilen. Er zijn ook kinderen die juist heel stil worden. Ook kunnen kinderen verward raken en niet meer goed weten waar ze zijn.
Flauw vallen
Als gevolg van een lage bloeddruk die vaak voorkomt bij kinderen met PMIS kunnen kinderen flauw vallen. Vaak voelen kinderen zich duizelig, zien zij wazig en krijgen kinderen een bleke kleur, met zweet op het voorhoofd voordat kinderen flauw vallen. Kinderen zijn kortdurend buiten bewustzijn en komen daarna vanzelf weer bij bewustzijn.

Shock
Een ernstige langaanhoudende lage bloeddruk kan zorgen voor problemen met de doorbloeding van allerlei organen. Deze toestand wordt shock genoemd en is een levensbedreigende toestand.
Hoe wordt de diagnose PMIS gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met aanhoudende koorts zonder goed verklaring in combinatie met vergrote lymfeklieren, rode huidskleur en gezwollen handen en voeten kan aan de diagnose PMIS worden gedacht. Er zijn echter ook andere aandoeningen die deze symptomen kunnen geven, zoals een bloedvergiftiging door een bacterie (sepsis), een ernstige virusinfectie (zoals enterovirus), het macrofagen activatie syndroom, systemische jeugdreuma, SLE, leukemie of het toxisch shock syndroom. Aanvullend onderzoek zal dus nodig zijn om de diagnose PMIS te stellen.
Criteria
Er zijn speciale criteria gemaakt op grond waarvan de diagnose PMIS/MIS-C gesteld mag worden na doormaken van een COVID-19 infectie.

Bloedonderzoek
Bloedonderzoek kan aanwijzingen laten zien voor een ontsteking, BSE en CRP zijn vaak verhoogd, net als de waarde van (pro)calcitonine en ferritine. Het aantal witte bloedcellen kan verhoogd of verlaagd zijn, de zogenaamde neutrofiele witte bloedcellen zijn vaak verhoudingsgewijs verhoogd. De cytokine interleukine-6 is vaak verhoogd. Il-18 is normaal (dit is verhoogd bij kinderen met systemisch jeugdreuma)
Verhoging van troponine of NT-proBNP kunnen wijzen op ontsteking van het hart. De waardes voor de bloedstolling (PT, APTT, fibrinogeen en d-dimeren) kunnen verstoord zijn. Het albumine is vaak verlaagd.
Anno 2020 zal ook gekeken worden of er antistoffen tegen SARS-CoV-2 virus kunnen worden aangetoond in het bloed. Dit is bij een deel van de kinderen wel het geval, maar bij een ander deel van de kinderen ook niet. Ook kan een RT-PCR test gebruikt worden om een COVID-19 infectie aan te tonen.
Bloedkweek
Door middel van een kweek van het bloed wordt gekeken of er geen sprake is van een infectie met een bacterie (sepsis) als oorzaak van de klachten. Bij kinderen met PMIS worden in het begin van de ziekte geen bacteriën aangetoond in de bloedkweek.
ECHO hart
Door middel van een ECHO van het hart kan gekeken worden of er sprake is van een ontsteking van het hartvlies (pericarditis), de hartspier (myocarditis) of de hartkleppen (valvulitis), problemen die vaker kunnen voorkomen bij kinderen met PMIS. Ook kan gekeken worden of er sprake is van afwijkingen aan de kransslagaderen. Vaak zijn de kransslagaderen op bepaalde plaatsen verwijd. Het is ook mogelijk om een MRI scan van het hart te maken.
ECG
Door middel van een ECG onderzoek kan snel worden gekeken of de hartspier voldoende zuurstof krijgt.
Oogarts
De oogarts kan beoordelen of er sprake is van een ontsteking van het oogwit of van een andere aandoening.

ECHO buik
Door middel van ECHO onderzoek van de buik kan gekeken worden of er aanwijzingen zijn voor een ontsteking van organen in de buik (darmen, nieren). Ook kunnen in de buik opgezette klieren worden gezien.
Urine onderzoek
Door middel van urine onderzoek kan gekeken worden of er aanwijzingen zijn voor ontsteking van de nieren.
MRI hersenen
In geval van ernstige hoofdpijn- en/of verwardheidsklachten kan een MRI scan van de hersenen gemaakt worden om te kijken of daar aanwijzingen te zien zijn voor ontsteking van de kleine bloedvaten.
Hoe wordt PMIS behandeld?
Opname in ziekenhuis
Kinderen met PMIS worden meestal opgenomen in het ziekenhuis om het verloop van de ziekte goed in de gaten te houden. Zo kan tijdig worden ingegrepen wanneer bepaalde lichaamsfuncties onvoldoende door het lichaam uitgevoerd kunnen worden. Afhankelijk van de ernst van de aandoening, zal het kind worden opgenomen op de kinderafdeling of op de intensive care afdeling.
Ondersteuning lichaamsfuncties
Met behulp van behandeling kunnen bepaalde lichaamsfuncties ondersteund worden wanneer dit nodig is. Zo kan het nodig zijn om zuurstof te geven via een neusslangetje of via een kapje, kan via een infuus extra vocht gegeven worden. Wanneer kinderen onvoldoende kunnen eten kan het nodig zijn om voeding via een sonde te geven. In geval van lage bloeddruk kunnen medicijnen nodig zijn om de bloeddruk te verhogen. Soms is het nodig om de ademhaling te ondersteuning met een beademingsapparaat. Zelden is het nodig om de functie van hart en longen over te nemen door een hartlongmachine (ECMO). Een deel van de kinderen wordt gedurende een aantal dagen opgenomen op de intensive care afdeling. Bij MIS-C blijkt twee op de vijf kinderen tijdelijk een opname op de intensive care afdeling nodig te hebben.
Afweer onderdrukkende medicijnen
Met behulp van medicijnen wordt geprobeerd het overactieve immuunsysteem weer tot rust te brengen. Medicijnen die hiervoor gebruikt worden zijn immuunglobulines en (methyl) prednisolon. Vaak worden deze medicijnen via het infuus gegeven. Soms wordt er voor gekozen eerst het ene medicijn te geven en bij onvoldoende effect dan het andere medicijn. Soms wordt er ook voor gekozen om beide medicijnen tegelijkertijd te geven. Onderzoek heeft nog niet kunnen aantonen welke behandelvorm het beste is. Wel is bekend dat het belangrijk is om zo snel mogelijk na het stellen van de diagnose te starten met deze afweeronderdrukkende medicijnen. Bij een deel van de kinderen worden ook andere afweeronderdrukken medicijnen ingezet zoals medicijnen die de interleukine 1 (anakinra) of interleukine 6 (tocilizumab)receptor onderdrukken of een anti-TNFalfa blokker (infliximab).

Aspirine
Om verstopping van kleine bloedvaten te voorkomen worden kinderen behandeld met een aspirine. De eerste dagen wordt dit vier keer per dag gegeven (30-50 mg/kg/dag), wanneer de koorts 48 uur verdwenen is, wordt een lagere dosering gegeven (3-5 mg/kg/dag) voor de duur van 6 tot 8 weken.

Vaccinatie
Vaccinatie tegen COVID-19 bij kinderen blijkt de kans op het ontwikkelen van PMIS vele malen kleiner te maken.
Begeleiding
Het hebben van PMIS en de onzekerheid die daarbij komt kijken is vaak een heftige ervaring voor het kind en voor de ouders en andere gezinsleden. Een maatschappelijk werkende of psycholoog kunnen kind en ouders ondersteunen hoe zij hier mee om kunnen gaan.

Door het plaatsen van een oproep op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders die PMIS hebben (gehad).
Wat betekent het hebben van PMIS voor de toekomst?
Genezen
De meeste kinderen genezen met goede behandeling van PMIS.
Restklachten
Een deel van de kinderen die PMIS heeft doorgemaakt houdt restklachten, zoals snellere vermoeibaarheid en prikkelbaarheid. Er zal meer onderzoek nodig zijn om te weten of kinderen ook nog andere restklachten houden.
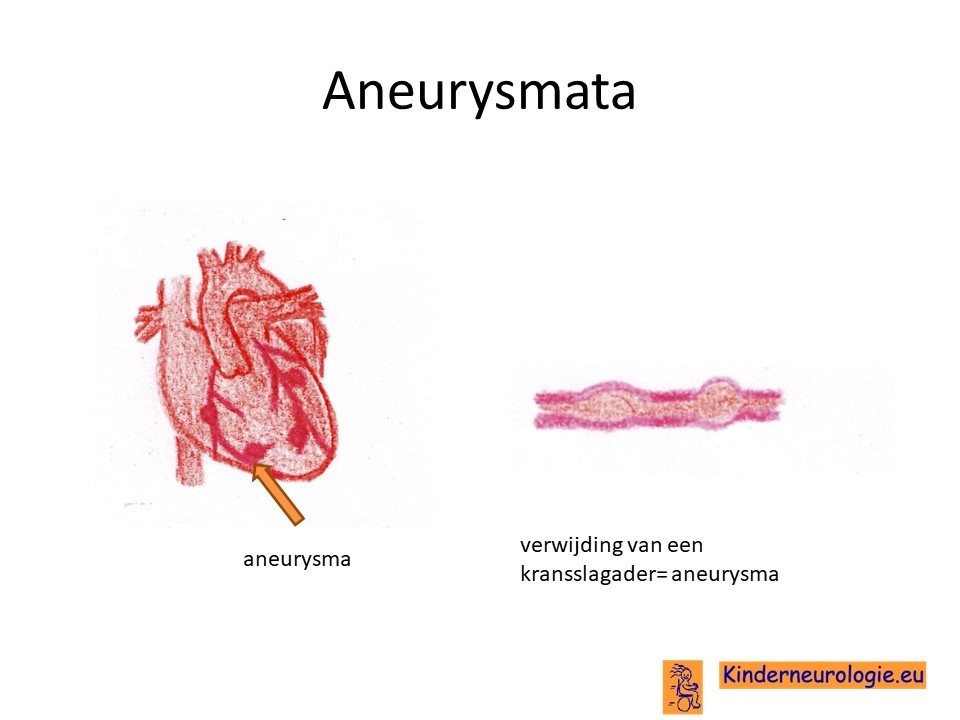
Verwijding van de kransslagaderen
Wanneer er sprake is geweest van een ontsteking van de kransslagaderen van het hart, dan bestaat er een kans dat nadat kinderen genezen zijn van PMIS er alsnog opnieuw verwijdingen van de kransslagaderen ontstaan. Dit wordt een coronair aneurysma genoemd. Het is daarom belangrijk om ook na herstel met regelmaat een ECHO van het hart te maken om te kijken of er aanwijzingen zijn voor het ontstaan van deze coronair aneurysmata. Dit geldt met name voor kinderen met de ziekte van Kawasaki. Of dit ook geldt voor kinderen met PMIS-TS is nog onvoldoende bekend.
Levensverwachting
Een ernstig verlopende vorm van PMIS kan helaas zorgen dat kinderen komen te overlijden aan deze aandoening. De kans om te overlijden is bij adequate behandeling echter klein (kleiner dan 1%).
Kinderen krijgen
Er zijn tot nu toe geen aanwijzingen dat het doormaken van PMIS van invloed is op de vruchtbaarheid.
Hebben broertjes en zusjes een vergrote kans om PMIS te krijgen?
PMIS is een geen erfelijke aandoening. Bepaalde kenmerken van het afweersysteem kunnen kinderen wel gevoeliger maken voor het ontwikkelen van PMIS. Bij deze kenmerken spelen erfelijke factoren wel een rol. Broertjes en zusjes hebben een licht verhoogde kans om PMIS te krijgen.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Lees het verhaal van een moeder van een zoon die PMIS/MIS-C heeft gehad.
Lees ook dit verhaal van een moeder van een zoon die MIS-C heeft gehad.
Referenties
- Clinical Characteristics of 58 Children With a Pediatric Inflammatory Multisystem Syndrome Temporally Associated With SARS-CoV-2. Whittaker E, Bamford A, Kenny J, Kaforou M, Jones CE, Shah P, Ramnarayan P, Fraisse A, Miller O, Davies P, Kucera F, Brierley J, McDougall M, Carter M, Tremoulet A, Shimizu C, Herberg J, Burns JC, Lyall H, Levin M; PIMS-TS Study Group and EUCLIDS and PERFORM Consortia. JAMA. 2020:e2010369.
- Kawasaki-like multisystem inflammatory syndrome in children during the covid-19 pandemic in Paris, France: prospective observational study. Toubiana J, Poirault C, Corsia A, Bajolle F, Fourgeaud J, Angoulvant F, Debray A, Basmaci R, Salvador E, Biscardi S, Frange P, Chalumeau M, Casanova JL, Cohen JF, Allali S. BMJ. 2020;369:m2094.
- Paediatric multisystem inflammatory syndrome temporally associated with SARS-CoV-2 mimicking Kawasaki disease (Kawa-COVID-19): a multicentre cohort. Pouletty M, Borocco C, Ouldali N, Caseris M, Basmaci R, Lachaume N, Bensaid P, Pichard S, Kouider H, Morelle G, Craiu I, Pondarre C, Deho A, Maroni A, Oualha M, Amoura Z, Haroche J, Chommeloux J, Bajolle F, Beyler C, Bonacorsi S, Carcelain G, Koné-Paut I, Bader-Meunier B, Faye A, Meinzer U, Galeotti C, Melki I. Ann Rheum Dis. 2020:annrheumdis-2020-217960.
- Understanding SARS-CoV-2-related multisystem inflammatory syndrome in children. Rowley AH. Nat Rev Immunol. 2020;20:453-454
- Multi-system inflammatory syndrome in children & adolescents (MIS-C): A systematic review of clinical features and presentation. Radia T, Williams N, Agrawal P, Harman K, Weale J, Cook J, Gupta A. Paediatr Respir Rev. 2021;38:51-57
- Incidence rate of MIS-C in paediatrics: A good reason to vaccinate children against SARS-CoV-2. Castagnola E, Mariani M, Sticchi C, Sticchi L, Spiazzi R, Caorsi R, Gattorno M, Ravelli A. Acta Paediatr. 2022;111:123-124
Laatst bijgewerkt: 22 juli 2023 voorheen: 16 oktober 2022, 9 januari 2022, 1 december 2021, 16 november 2021, 30 oktober 2021, 6 augustus 2021, 26 juni 2021, 14 april 2021, 10 januari 2021, 18 augustus 2020 en 21 juni 2020
Auteur: JH Schieving
