Wat is plexustumor?
Plexustumor is een hersentumor die ontstaat uit cellen die in de wand van de hersenholtes liggen.
Hoe wordt plexustumor ook wel genoemd?
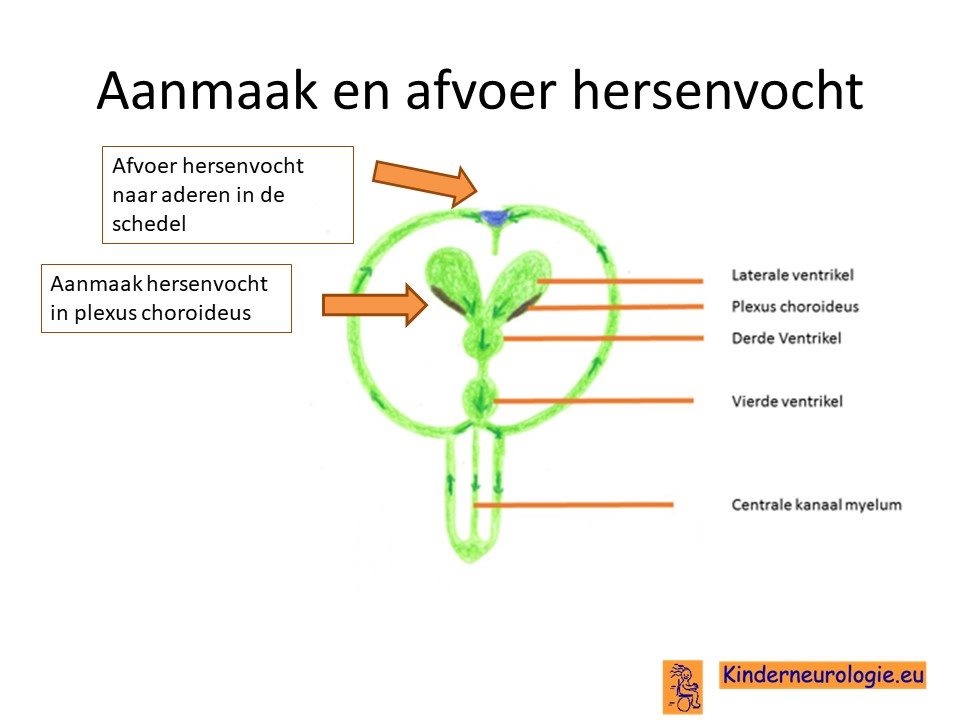
Plexus choroideus is een groepjes cellen die in de wand van de hersenholtes liggen. De plexus choroideus zorgt dat er uit bloed hersenvocht wordt gemaakt. Dit hersenvocht stroomt langs de hersenen en het ruggenmerg. De term plexus in plexustumor verwijst naar deze plexus choroideus.
Typen
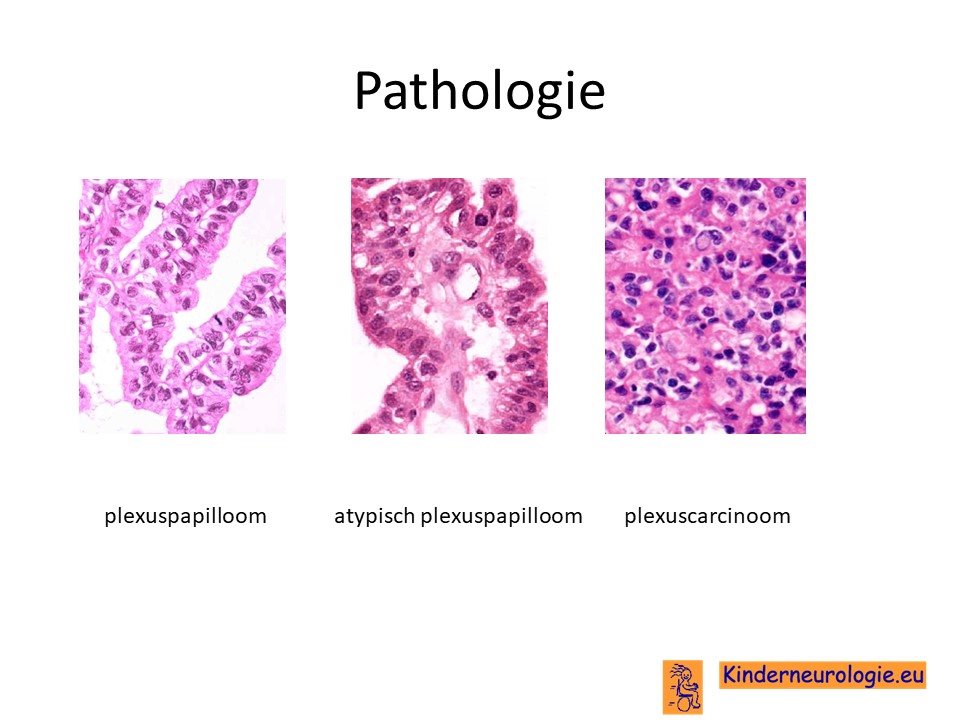
Er bestaan 2 typen plexustumoren: het zogenaamde plexuspapilloom en het plexuscarcinoom. Het plexuspapilloom is relatief goedaardig, het plexuscarcinoom is kwaadaardiger.
Sommige plexuspapillomen vertonen wat meer kwaadaardige kenmerken, maar onvoldoende om te spreken van een plexuscarcinoom. Deze groep tumoren wordt ook wel atypische plexus papillomen genoemd.
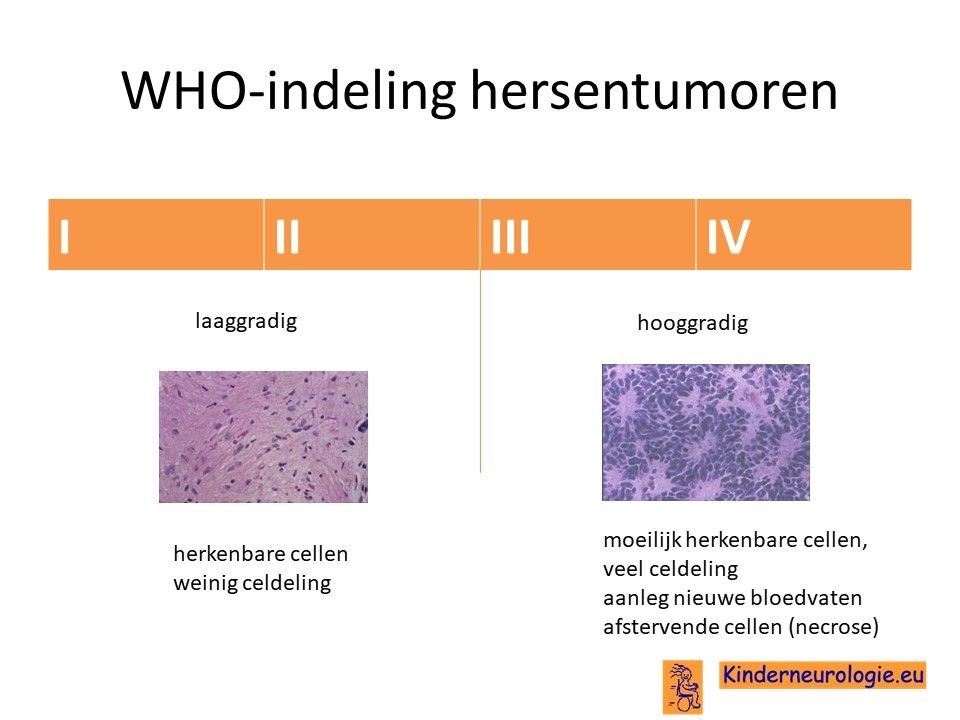
WHO-indeling
De WHO (Wereld Gezondheidsorganisatie) heeft alle hersentumoren in vier groepen onderverdeeld: groep 1 t/m 4. Groep 1 zijn de minst kwaadaardige tumoren en groep 4 de meest kwaadaardige tumoren. Het plexuspapilloom valt in groep 1, de groep van de minst kwaadaardige hersentumoren. Het atypische plexuspapilloom valt in groep 2, een groep met iets meer kwaadaardige kenmerken. Het plexuscarcinoom valt in groep 3, een kwaadaardige, maar niet de allerkwaadaardigste groep hersentumoren.
Hoe vaak komt plexustumor voor?
Plexustumor is een zeldzame hersentumor op de kinderleeftijd. Het is niet goed bekend hoe vaak plexustumor bij kinderen voorkomt. Geschat wordt dat een plexustumor bij minder dan één op de 150.000 kinderen per jaar voorkomt. Het plexuspapilloom komt veel vaker voor dan het plexuscarcinoom.

Bij wie komt plexustumor voor?
Plexustumor ontstaat met name op de kinderleeftijd, vooral bij jonge kinderen in de eerste 2 levensjaren. Heel zelden ontstaat een plexustumor al terwijl de baby nog ongeboren bij de moeder in de buik zit.
Een plexustumor komt iets vaker voor jongens dan bij meisjes.
Een plexustumor komt vaker voor bij kinderen met het LiFraumeni syndroom, een syndroom met erfelijk aanleg om bepaalde tumoren te krijgen.
Wat is de oorzaak van plexustumor?
Niet bekend
De oorzaak van een plexustumor is niet bekend. Een plexustumor ontstaat uit cellen in de plexus choroideus. Het is normaal dat cellen zich vermenigvuldigen, maar normaal is er ook een rem die zorgt dat de cellen zich niet meer gaan vermenigvuldigen. Bij een plexustumor valt die rem op de vermenigvuldiging van deze ondersteunende cellen weg en blijven deze cellen zich delen en gedragen zij zich als tumorcellen.
Plaats in de hersenen
Een plexustumor komt met name voor in holtes die in zich normaal in de hersenen bevinden. In de hersenen zitten vier holtes, 2 zogenaamde zij-holtes met daaronder de 3e holte en de 4e holte. De medische naam voor deze holtes is ventrikels. De holtes worden daarom respectievelijk ook wel de laterale ventrikels, de 3e ventrikel en de 4e ventrikel genoemd. De helft van de plexustumoren bevindt zich in de zij-holtes ook wel laterale ventrikels genoemd. Iets minder dan de helft in de 4e holte ook wel 4e ventrikel genoemd. Bij een klein deel van de plexustumoren bevindt de tumor zich in meerdere holtes.
Uitzaaiingen
Het plexuspapilloom zaait zich vrijwel nooit uit. Bij een atypisch plexuspapilloom is de kans op uitzaaiingen wel aanwezig. Het plexuscarcinoom zaait regelmatig uit. Deze tumoren zaaien uit naar de hersenvliezen. Ook kan het plexuscarcinoom ingroeien in de hersenen die rondom de hersenholtes liggen. Een plexuspapilloom doet dit meestal niet.
Wat zijn de verschijnselen van een plexustumor?
Waterhoofd
Wanneer de plexustumor nog klein is, zal het geen klachten veroorzaken. Het hersenvocht in de holtes stoomt dan gewoon om de tumor heen. Wanneer het plexustumor groter wordt, kan het doorstroming van het hersenvocht belemmeren. Hierdoor hoopt het vocht zich op en wordt het vocht niet meer goed afgevoerd. Zo ontstaat een waterhoofd. Dit extra water neemt het steeds meer ruimte en zal het hersenenstructuren in de omgeving aan de kant duwen. De hersenen die aan de kant gedrukt worden kunnen niet meer goed functioneren en daardoor ontstaan klachten. De meest voorkomende klachten zijn hoofdpijn, misselijkheid, braken en problemen met zien.
Hoofdpijn
De schedel is een afgesloten ruimte, te vergelijken met een afgesloten doos. Bij alles wat extra ruimte inneemt in de schedel, of dat nu de tumor of extra water is als gevolg van het waterhoofd , worden de hersenen samengedrukt en gaat de druk in de schedel omhoog. Dit geeft hoofdpijn klachten, vaak in combinatie met misselijkheid en braken. Hoofdpijn is meestal nooit het enige symptoom van een hersentumor, daarnaast zijn er meestal andere symptomen.
Te snel groeiend hoofd
Bij jonge kinderen bestaat het schedelbot nog niet uit een geheel, maar uit een aantal losse delen. In de loop van de eerste 2 levensjaren groeien de verschillende delen van het schedelbot aan elkaar. Wanneer de druk in het hoofd omhoog gaat bij kinderen waarbij het schedelbot nog niet aan elkaar gegroeid is, dan zal de druk zorgen dat de verschillende delen van het schedelbot juist uit elkaar gaan groeien. Hierdoor zal het hoofdje snel veel groter worden. Ook kon de fontanel, de ruimte tussen de verschillende delen van het schedelbot boven op het hoofd bol kunnen gaan staan.
Problemen met zien
Door de verhoogde druk in het hoofd, ontstaar er druk op de oogzenuwen wat tot problemen met zien kan leiden. Meestal gaat het om problemen van wazig zien of om problemen met het zien van de juiste kleuren. Jonge kinderen kunnen dit nog niet goed aangeven. Bij jonge kinderen valt dan op dat ze grote wijde pupillen hebben en dat ze niet meer goed iemand of iets volgen met de ogen. Sommige kinderen hebben last van dubbelzien. Bij anderen bewegen de ogen erg schokkerig.
Problemen met lopen en bewegen
De hersenen hebben een belangrijke functie in het aansturen van verschillende bewegingen van het lichaam. Wanneer een tumor de functie van de hersenen verstoort, kunnen er problemen met bewegen ontstaan. Er kan een verlamming ontstaan van een arm of een been, er kunnen problemen zijn met lopen of problemen met het bewaren van het evenwicht.
Gedragsveranderingen
De hersenen spelen ook een belangrijke rol in het gedrag dat kinderen laten zien. Kinderen met een hersentumor kunnen zich anders gaan gedragen dan zij voorheen deden. Ze worden bijvoorbeeld erg sloom, hebben weinig interesse mee of ze worden juist druk of gaan klagelijk huilen. Sommige kinderen worden angstig of zien mensen en voorwerpen die in werkelijkheid niet aanwezig zijn.
Epilepsie
Als gevolg van prikkeling van de hersenen kan een epilepsieaanval ontstaan. Verschillende soorten epilepsie aanvallen kunnen voorkomen. Vaak gaat het om schokken aan een kant van het lichaam, die schokken kunnen zich uitbreiden naar beide kanten van het lichaam.
Hoe wordt de diagnose plexustumor gesteld?
Verhaal en onderzoek
Op grond van het verhaal van het kind en de ouders en het onderzoek bij het kind, kan de kinderneuroloog vermoeden dat er sprake is van een tumor in de hersenen.
Scan
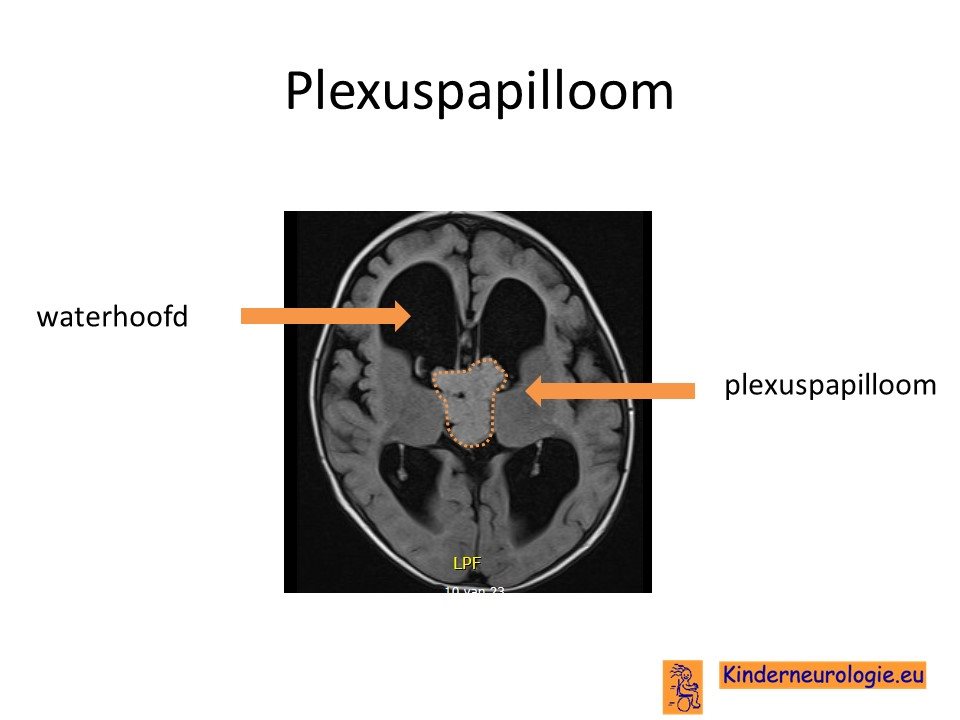
Wanneer op grond van het verhaal en het onderzoek van een kind gedacht wordt aan een tumor zal zo snel mogelijk een scan van het hoofd gemaakt worden. Vaak is dit een CT-scan omdat die sneller en gemakkelijker te maken is, maar later zal vaak als nog een gedetailleerde MRI scan gemaakt moeten worden. Op de CT-scan of de MRI scan is dan vaak een grote bol te zien in de holtes van de hersenen. Wanneer kinderen contrastvloeistof krijgen toegediend, kleurt deze bol vaak helemaal fel aan. Soms worden bloedinkjes in de tumor gezien.
Omdat een plexuscarcinoom uitzaaiingen kan veroorzaken langs de hersenvliezen, zal ook een scan van de rug gemaakt worden om te kijken of er zichtbare uitzaaiingen zijn van de hersenvliezen.
Ruggenprik
Wanneer er op de scan geen uitzaaiingen in de rug te zien zijn, betekent dit niet dat er geen uitzaaiingen zijn. Kleine uitzaaiingen kunnen gemist worden op de scan van de rug. Daarom zal nog een ruggenprik gedaan worden om zo vocht wat rondom de hersenen en het ruggenmerg stroomt op te sporen. Dit vocht kan onder de microscoop onderzocht worden om te kijken of er aanwijzingen zijn voor kwaadaardige cellen van een plexuscarcinoom in het vocht.
Bloedonderzoek
Indien er aanwijzingen zijn dat de plexustumor groeit in de buurt van de hormoonklieren de hypofyse of de hypothalamus zal vaak door middel van bloedonderzoek gecontroleerd worden of er een tekort is aan bepaalde hormonen.
Oogarts
Een plexustumor kan problemen met zien geven. Daarom zal vaak aan de oogarts gevraagd worden om goed vast te leggen wat een kind nog kan zien en hoe groot zijn gezichtsveld is.
Weefsel
Op grond van de afwijkingen op de MRI scan kan vermoed worden dat het om een plexustumor gaat, maar de diagnose kan pas met zekerheid gesteld worden door onderzoek van het tumorweefsel. Daarom zal geprobeerd worden tumorweefsel te verkrijgen. Dit gebeurt door middel van een operatie door de neurochirurg. Vaak wordt meteen geprobeerd om zo veel mogelijk van deze tumor weg te halen. Het is niet altijd mogelijk om de hele tumor weg te halen. Dit tumorweefsel wordt door de patholoog onder de microscoop bekeken. Voor dit onderzoek zijn verschillende kleuringen nodig zodat de uitslag meestal pas na een aantal dagen komt.
Hoe wordt een plexustumor behandeld?
Multidisciplinair team
In een multidisciplinair team waar alle behandelaars betrokken bij een kind met een hersentumor in zitten, wordt besproken voor welke behandeling of combinatie van behandelingen gekozen gaat worden bij een kind met een plexustumor. In het multidisciplinaire team zitten een kinderneuroloog, een neurochirurg, een kinderoncoloog (kankerspecialist), een radiotherapeut (bestralingsspecialist), een oogarts, een kinderartsendocrinoloog, een patholoog, een psycholoog en een maatschappelijk werkende en zo nodig nog meer specialisten indien dit nodig is. In Nederland wordt deze zorg verleend in het Prinses Maxima Centrum in Utrecht, het ErasmusMC in Rotterdam en het UMCG in Groningen.
Behandelmogelijkheden
Voor de behandeling van het plexuspapilloom is meestal alleen een operatie voldoende. Voor de behandeling van het plexuscarcinoom wordt meestal gebruikt van een combinatie van operatie met chemotherapie en/of bestraling. In het multidisciplinaire team zal afhankelijk van de grootte en de plaats van de tumor, de uitgebreidheid van de tumor en de conditie van het kind, besloten worden welke behandeling voor een kind de beste behandeling is.
Operatie
De neurochirurg zal proberen met een operatie zo veel mogelijk dan de tumor weghalen. Een plexustumor bevat vaak veel bloedvaatjes, zodat de neurochirurg voorzichtig moet operen om geen belangrijke bloedvaatje te raken. Door beschadiging van een belangrijke bloedvaten bestaat er een risico dat er gezonde delen van de hersenen beschadigd raken. Een operatie zal dan zorgen voor grote problemen met bewegen, praten, zien en denken. De neurochirurg zal proberen dit met uiterste zorgvuldigheid te voorkomen. Het kan hierdoor niet altijd mogelijk zijn om de hele tumor te verwijderen. Soms kiest de neurochirurg er voor om twee keer te opereren in plaats van om een keer te proberen alle tumor te verwijderen.
Het blijkt namelijk dat het voor zowel de prognose van het plexuspapilloom als het plexuscarcinoom heel belangrijk is om de tumor helemaal te verwijderen.
Een plexuspapilloom heeft meestal geen nabehandeling nodig, een plexuscarcinoom wel.
Bestraling
Aan kinderen ouder dan drie jaar wordt vaak aanvullend aan de operatie gekozen voor bestraling van de tumor. Hierbij krijgt het kind gedurende een aantal dagen per week gedurende enkele weken stralen toegediend via een bestralingsapparaat. De frequentie van bestraling en de hoeveelheid bestraling die nodig is wordt bepaalde door de bestralingsarts of radiotherapeut. Deze bestraling wordt vaak meteen gecombineerd met een chemotherapie behandeling. Bij kinderen onder de vier jaar is men terughoudender met bestraling omdat bestraling bij hen erg negatieve gevolgen voor de ontwikkeling heeft.
Chemotherapie
Vaak krijgen kinderen met een plexuscarcinoom naast behandeling met bestraling ook nog chemotherapie. De chemotherapie bestaat uit verschillende kuren die via een infuus worden gegeven. Vaak gebruikte medicijnen zijn etoposide, vincristine, carboplatin en cyclofosfoamide.
Bij kinderen waarbij de tumor terugkeert na behandeling, kan het ook het medicijn temozolamide, een chemotherapie in tabletvorm, gebruikt worden.
Regelmatig controles
Na afloop van de behandeling zal een kind wat behandeld is voor een plexustumor regelmatig gecontroleerd worden door de kinderneuroloog, kinderoncoloog en de oogarts.
Deze doen regelmatig een neurologisch en lichamelijk onderzoek in combinatie met MRI-scans wordt gekeken of er aanwijzingen zijn dat de plexustumor weer gaat groeien of om bijwerkingen van de behandeling op het spoor te komen.
Controle scans
Door middel van scans, zal gekeken worden of de tumor weg blijft of eventueel toch weer gaat groeien. Bij terugkeer van de tumor zal opnieuw gekeken moeten worden welke behandelmogelijkheden er mogelijk zijn.
Waterhoofd
Wanneer er als gevolg van een hersentumor sprake is van een waterhoofdje (hydrocefalus) zal eerst geprobeerd worden of het weghalen van de tumor zorgt voor vermindering van het waterhoofd. Ook kunnen extra verbinding tussen de hersenholtes en de ruimte rondom de hersenen worden gemaakt, waardoor het overtollige vocht weg kan lopen. Wanneer dit onvoldoende effect kan gekozen worden voor een behandeling met een drain. Hierbij wordt door middel van een operatie een slangetje aangebracht in een van de grote hersenkamers. Dit slangetje wordt onder de huid van de schedel naar de buikholte gebracht. In dit slangetje zit een klep die er voorzorgt dat er pas vocht door het slangetje gaat lopen wanneer er een bepaalde druk in hersenkamers bereikt wordt. Het overtollige vocht kan nu via de drain naar de buikholte worden vervoerd. In de buikholte wordt het door het lichaam opgeruimd.
Behandeling epilepsie
Kinderen die last hebben van epileptische aanvallen als gevolg van de plexustumor hebben vaak medicijnen nodig om te voorkomen dat ze nieuwe epilepsie aanvallen gaan krijgen. Verschillende medicijnen kunnen hiervoor gebruikt worden.
Begeleiding
Hoewel het hier het laatste kopje is, is het een heel belangrijk onderdeel van de behandeling. Het is heel ingrijpend om te horen dat een kind een hersentumor heeft. Er volgt een periode van onzekerheid, spanning en mogelijk ook zware behandelingen. Dit heeft vaak een grote weerslag op het kind met de hersentumor maar ook voor de ouders, eventuele broertjes en zusjes en andere familieleden. Het is heel belangrijk voor alle betrokkenen om hun verhaal kwijt te kunnen en steun te krijgen. Naast steun door mensen uit de omgeving is ook begeleiding door maatschappelijk werk, psycholoog of oncologieverpleegkundige van belang. Zij weten wat behandelingen inhouden en wat de gevolgen hiervan zijn. Daarom maken zij standaard uit van het behandelingsteam. Via het kopje contact met andere ouders van dit forum kunt u ook een oproepje plaatsen om in contact te komen met andere ouders van een kind wat ook plexustumor heeft (gehad).
_1.jpg)
Wat is de prognose van een plexustumor?
Genezing
Met behulp van een operatie kan bij het merendeel van de kinderen met een plexuspapilloom er voor gezorgd worden, dat de tumor niet meer gaat groeien. De prognose van deze kinderen is erg goed, zeker wanneer het gelukt is om de tumor helemaal te verwijderen.
Een plexuscarcinoom is kwaadaardiger dan een plexuspapilloom. Ook hiervoor geldt dat het heel belangrijk is om de tumor helemaal te verwijderen. Kinderen waarbij het plexuscarcinoom helemaal verwijderd is, hebben een veel betere prognose dan kinderen waarbij dat niet lukt.
Wanneer het in eerste instantie niet lukt om de tumor helemaal te verwijderen, kan na een aantal behandelingen een tweede operatie volgen om alsnog te proberen de tumor helemaal te verwijderen. Plexuscarcinomen kunnen na de behandeling weer geen groeien en dat maakt de prognose voor kinderen met ene plexuscarcinoom somberder.
Het is lastig om hier een algemene prognose te geven van plexustumor. Die is namelijk voor elk kind verschillend en hangt af van de leeftijd van het kind, de grootte van de tumor, de plaats van het plexustumor, de mogelijkheid van de neurochirurg om de tumor helemaal te verwijderen, de bevindingen bij het onderzoek van de patholoog en de reactie op behandeling en het eventueel terug keren van de tumor na behandeling en het tijdstip van deze terugkeer.
Terugkeer van de tumor
Na het doormaken en de behandeling van een plexustumor zullen kinderen onder regelmatige controle blijven bestaan om te kijken of de plexustumor terugkomt.
Wanneer de tumor terugkomt, is dit een somber teken. Er bestaan nog wel behandelmogelijkheden, maar deze zijn wel beperkt.
Restverschijnselen
Ook wanneer het plexustumor na de behandeling niet meer gaat groeien kunnen er wel blijvende gevolgen voor de rest van het leven als gevolg van de tumor en de behandeling. Dit hangt vooral af van het soort behandeling, dat nodig was, bij chemotherapie en radiotherapie zijn er meer restverschijnselen dan bij alleen een operatie.
Ook een deel van de uitvalsverschijnselen kan blijvend zijn.
Problemen met leren
Als gevolg van de tumor en de behandeling hebben kinderen na de behandeling meer moeite met leren dan zij voor de behandeling hadden. Soms is het nodig om van het reguliere onderwijs naar het speciaal onderwijs te gaan. Aandacht-, concentratie- en geheugenstoornissen komen vaak voor na behandeling van een hersentumor. Een deel van de problemen verdwijnt in de eerste twee jaren na de behandeling, een ander deel zal blijvend zijn voor de rest van het leven. Ook gedragsproblemen komen vaker voor na behandeling van een plexustumor.
Problemen met zien
Problemen met zien als gevolg van het plexustumor kunnen blijvend zijn. Met behulp van hulpmiddelen kunnen de problemen wat verminderd worden.
Emotionele gevolgen
Het hebben van kinderkanker en het ondergaan van een zware behandeling hiervoor is een grote belasting voor ouders en kind. Zowel tijdens de behandeling, maar ook zeker in de periode na de intensieve behandeling waarin het gewone leven weer opgepakt moet worden en waarin duidelijk is wat de restverschijnselen zullen zijn. Iedereen die betrokken is geweest bij een kind met een plexustumor verwerkt dat op zijn eigen manier en in eigen tempo. Regelmatige controles en scans zijn vaak spannende tijden die veel onzekerheid geven of de plexustumor nog onder controle is of eventueel weer is gaan groeien.
Hebben broertjes en zusjes een vergrote kans om ook plexustumor te krijgen?
De precieze oorzaak voor het ontstaan van plexustumor is niet bekend. Tot nu toe is er een foutje in het erfelijk materiaal ontdekt die er voor kan zorgen dat kinderen een plexustumor ontwikkelen. Het gaat dan om het zogenaamde LiFraumeni syndroom. Bij dit syndroom komen meerdere soorten tumoren voor in de familie vaak op jonge volwassen leeftijd. Meestal is er bij kinderen met ene plexustumor geen sprake van dit syndroom. Dan gebeurt het maar zeer zelden dat er in een familie meerdere kinderen zijn met plexustumor. Broertjes en zusjes hebben dus eigenlijk geen verhoogde kans om ook plexustumor te krijgen.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links en verwijzingen
www.hersentumor.nl
(informatiesite over verschillende hersentumoren)
www.skion.nl
(Stichting kinderoncologie Nederland)
www.kinderkankernederland.nl
(Vereniging voor kinderen en jongeren met kanker en hun ouders en familieleden)
Referenties
- Choroid plexus carcinoma. Gopal P, Parker JR, Debski R, Parker JC Jr. Arch Pathol Lab Med. 2008;132:1350-4
- Choroid plexus tumors in children. Gupta N. Neurosurg Clin N Am. 2003;14:621-31.
- Variations of disseminated choroid plexus papilloma: 2 case reports and a review of the literature. McCall T, Binning M, Blumenthal DT, Jensen RL. Surg Neurol. 2006;66:62-7
- Second surgery and the prognosis of choroid plexus carcinomaresults of a meta-analysis of individual cases. Wrede B, Liu P, Ater J, Wolff JE. Anticancer Res. 2005;25:4429-33
- Current treatment approaches for infants with malignant central nervous system tumors. Lafay-Cousin L, Strother D. Oncologist. 2009;14:433-44
- A French retrospective study on clinical outcome in 102 choroid plexus tumors in children. Siegfried A, Morin S, Munzer C, Delisle MB, Gambart M, Puget S, Maurage CA, Miquel C, Dufour C, Leblond P, André N, Branger DF, Kanold J, Kemeny JL, Icher C, Vital A, Coste EU, Bertozzi AI. J Neurooncol. 2017;135:151-160.
Laatst bijgewerkt 5 juni 2019 voorheen: 6 december 2015 en 27 mei 2009
Auteur: JH Schieving
