Wat is STXBP1-encefalopathie?
STXBP1-encefalopathie is een aangeboren aandoening waarbij kinderen vanaf jonge leeftijd last hebben van een zeer moeilijk behandelbare vorm van epilepsie in combinatie met een vertraagde ontwikkeling als gevolg van een foutje in het erfelijk materiaal dat STXBP1 wordt genoemd.
Hoe wordt STXBP1-encefalopathie ook wel genoemd?
Encefalopathie is het medische woord voor hersenen die hun functie minder goed uitoefenen als gebruikelijk is. De hersenen (encefalo) zijn ziek (pathie). In het geval van een STXBP1-encefalopathie komt dit door een foutje in het erfelijk materiaal: in het zogenaamde STXBP1-gen.
SNARE-o-pathie
Het STXBP1-syndroom behoort tot een groep aandoeningen waarbij het SNARE-eiwit niet goed aangemaakt wordt. Er bestaan 8 verschillende fouten in het DNA die er allemaal voor kunnen zorgen dat het SNARE-eiwit niet goed wordt aangemaakt. Deze groep aandoeningen wordt samen SNARE-o-pathie. Het STXBP1-syndroom is van alle SNARE-o-pathieen de meest voorkomende.
Developmental epileptic encefalopathie type 4 (DEE-4)
Developemental epileptic encefalopathie of Otahara syndroom is de verzamelnaam voor verschillende vormen van epilepsie die op jonge leeftijd ontstaan en die grote gevolgen hebben voor de ontwikkeling. STXBP1-encefalopthie behoort tot deze groep aandoeningen. Het wordt ook wel DEE type 4 genoemd.

Parkinsonisme
Een fout in het zelfde stukje materiaal kan ook zorgen dat jong volwassenen last krijgen van bewegingsproblemen die parkinsonisme worden genoemd, zonder dat ze op kinderleeftijd last hebben gehad van epilepsie.
Ataxie-tremor type
Er is ook een groep kinderen die met name last heeft van problemen met het bewaren van het evenwicht en last heeft van trillen van de handen, zonder dat deze kinderen last hebben van epilepsie. Dit wordt het ataxie-tremor type van het STXBP1-syndroom genoemd. Vaak hebben deze kinderen ook stereotypieen en myoclonieen.
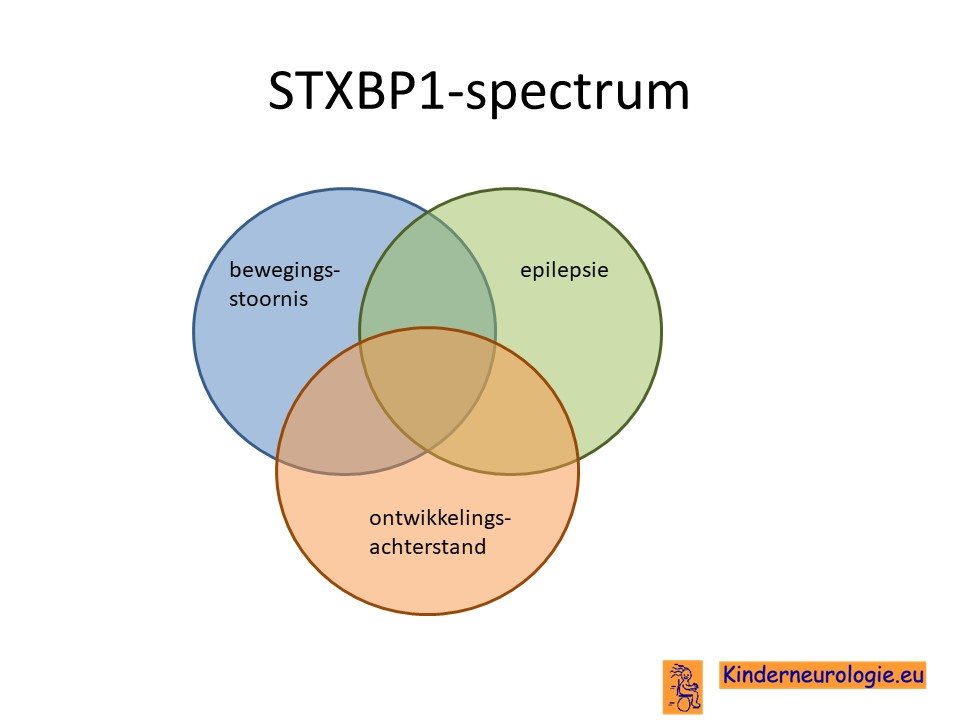
Spectrum
Tegenwoordig wordt ook wel gesproken van het STXBP1-spectrum aandoening, om aan te geven dat er allerlei verschillende soorten problemen en combinaties van kunnen ontstaan als gevolg van een fout in het STXBP1-gen.
Hoe vaak komt STXBP1-encefalopathie voor bij kinderen?
STXBP1-encefalopathie is een zeldzame aandoening. Het is niet goed bekend hoe vaak deze aandoening bij kinderen voorkomt. Waarschijnlijk is ook bij lang niet alle kinderen met deze aandoening de juiste diagnose gesteld.
Door nieuwe genetische technieken zoals exome sequencing zal deze diagnose waarschijnlijk vaker gesteld gaan worden bij kinderen en volwassenen met dit syndroom. Dan zal ook pas duidelijk worden hoe vaak dit syndroom nu werkelijk voorkomt.
Van alle kinderen die voor de leeftijd van drie maanden een moeilijk behandelbare vorm van epilepsie krijgen, is STXBP1-encefalopathie een van de meest voorkomende oorzaken.

Bij wie komt STXBP1-encefalopathie voor?
STXBP1-encefalopathie is al vanaf de geboorte aanwezig. De eerste klachten ontstaan vaak in de eerste levensweken (soms al in de eerste levensweek) of levensmaanden. Gemiddeld krijgen kinderen rond de leeftijd van zes weken hun eerste epilepsieaanvallen. Dit is een gemiddelde, dus sommige kinderen krijgen de aanvallen op jongere leeftijd en andere kinderen pas op oudere leeftijd.
Zowel jongens als meisjes kunnen STXBP1-encefalopathie krijgen.
Wat is de oorzaak van een STXBP1-encefalopathie?
Fout in erfelijk materiaal
STXBP1-encefalopahtie wordt veroorzaakt door een fout in het erfelijk materiaal van chromosoom 9 (om nog preciezer te zijn op 9q34.11) op een plaats die het STXBP1-gen wordt genoemd.
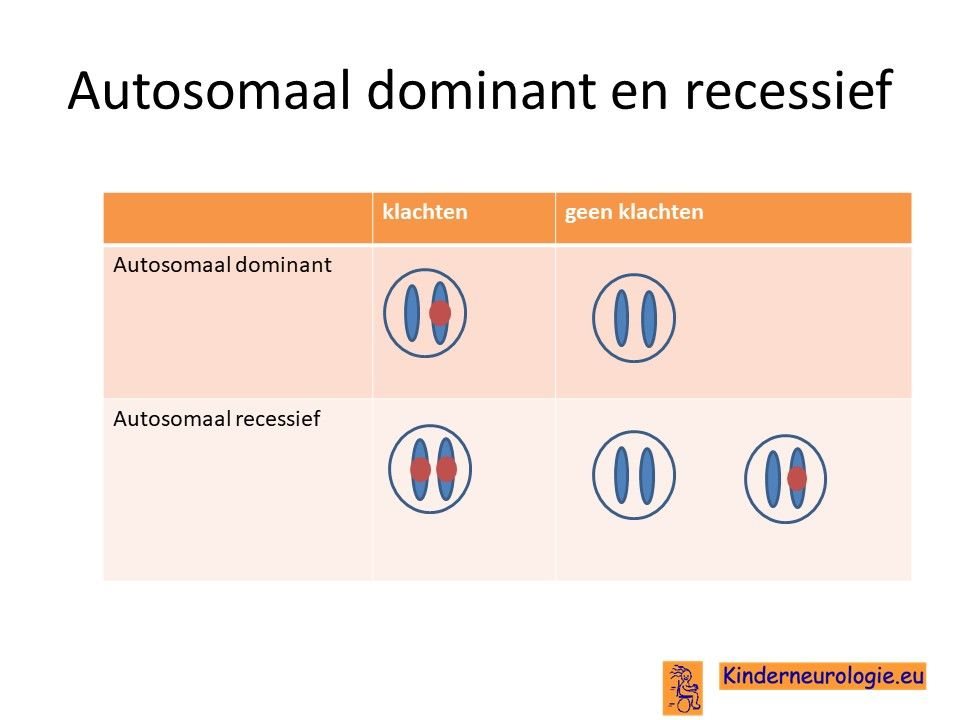
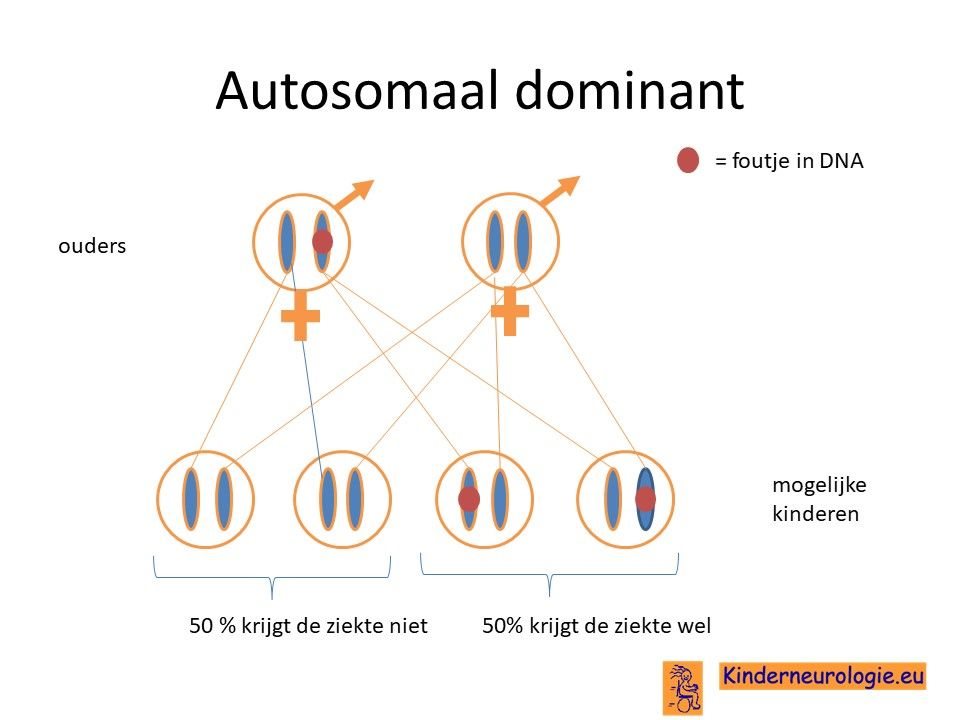
Autosomaal dominantHet gaat om een zogenaamde autosomaal dominant foutje, dat wil zeggen dat een foutje op een van de twee chromosomen 9 die een kind heeft in het STXBP1-gen al voldoende is om de aandoening te krijgen. Dit in tegenstelling tot een autosomaal recessief foutje waarbij kinderen pas klachten krijgen wanneer beide chromosomen een foutje bevatten.
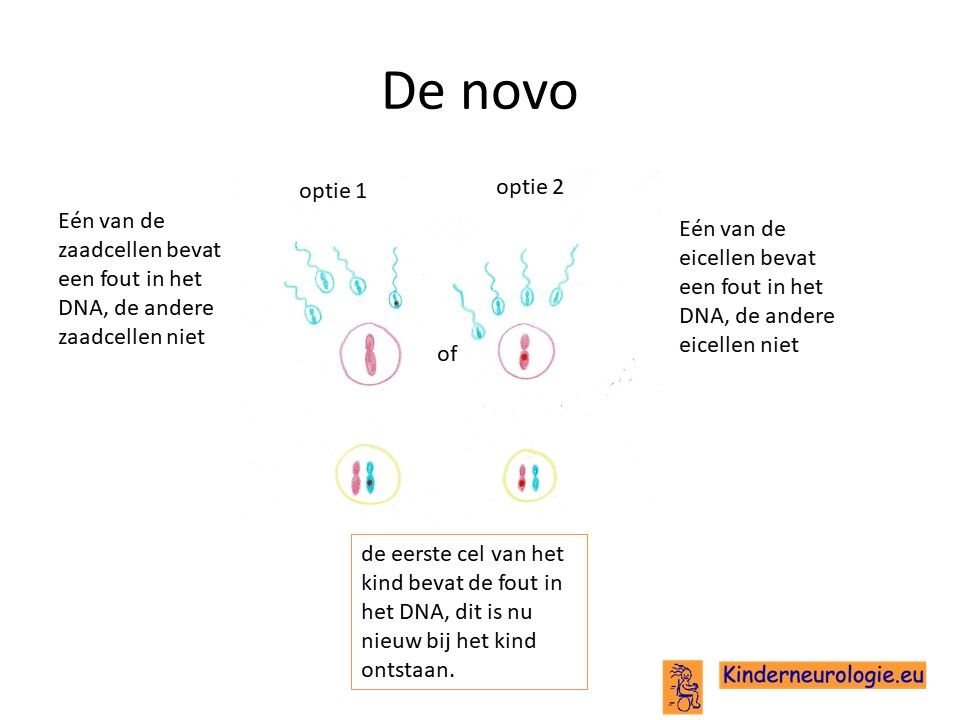
Bij het kind zelf ontstaanBij vrijwel alle kinderen met een STXBP1-encefalopathie is het foutje bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel. Dit wordt de novo genoemd.
Type fout in het DNA
Het type fout in het DNA bepaalt hoeveel werkend STXBP1-eiwit er wordt gemaakt. Vaak is er sprake van een zogenaamde missense fout in het STXBP1-gen. In deze database kan gekeken worden wat het effect van een bepaald type fout in het STXBP1-gen zal zijn op de aanmaak van het STXBP1-eiwit: https://russellab.shinyapps.io/preser

Autosomaal recessief
In 2019 zijn ook kinderen bekend geworden die een fout hebben in het STXBP1-gen in beide chromosomen 9. Er lijkt dus ook een autosomaal recsessieve vorm van dit syndroom bestaan.
Afwijkend eiwit
Het STXBP1-gen bevat informatie voor de bouw van het eiwit syntaxine-binding proteïn1, afgekort als STXBP1. Dit eiwit speelt een belangrijke rol bij het verpakken en vervoeren van boodschapperstofjes (neurotransmitters) in de hersenen in blaasjes. Hersencellen “praten” met elkaar door het uitscheiden van deze neurotransmitters. Bij kinderen met deze aandoening verloopt dit proces niet goed, waardoor de hersencellen niet goed met elkaar kunnen samenwerken.
Het STXBP1-eiwit is een belangrijk onderdeel van het SNARE-eiwit.
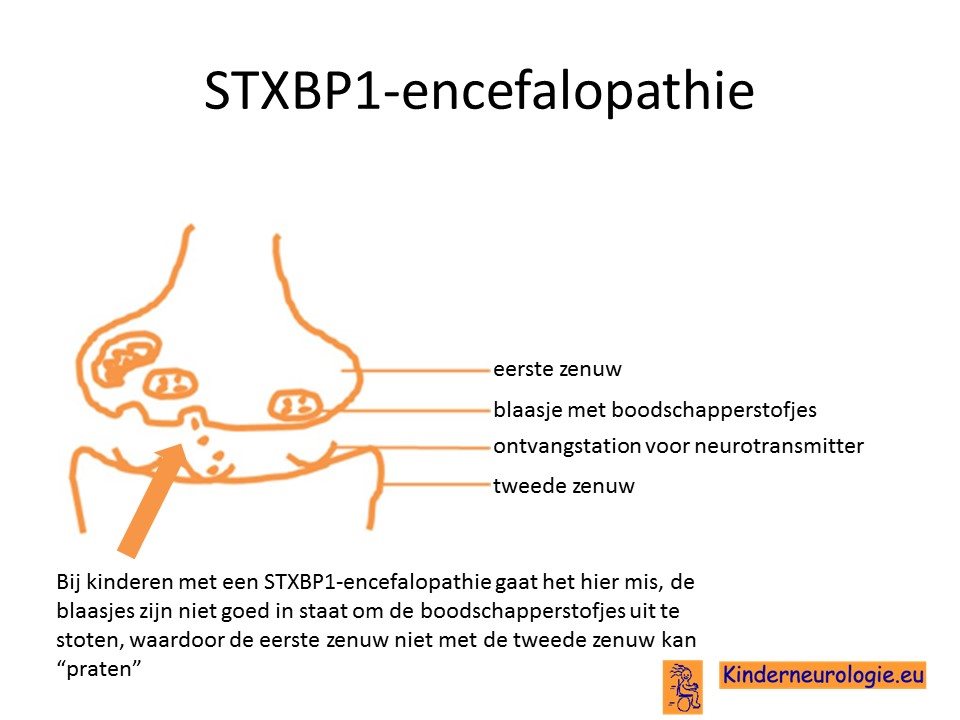
GABA
Vooral hersencellen die gebruik maken van de boodschapperstof GABA functioneren bij kinderen met deze aandoening niet goed. GABA is een rustgevende stof voor de hersencellen. GABA is de tegenhanger van de boodschapperstof glutamaat. Zenuwcellen die glutamaat maken hebben veel minder last van het missen van het STXBP1-eiwit. Kinderen met deze aandoening hebben in verhouding veel meer glutamaat dan GABA, waardoor ze gevoelig zijn voor het krijgen van epilepsieaanvallen.

Samenklonteren STXP1-eiwit
Het afwijkende STXBP1-eiwit heeft de neiging om samen te klonteren tot klompjes eiwit. Deze klompjes worden ook wel Lewy bodies genoemd. Deze lewi bodies kunnen bijdragen aan het ontstaan van bewegingsproblemen die parkinsonisme worden genoemd.
Wat zijn de symptomen van een STXBP1-encefalopathie?
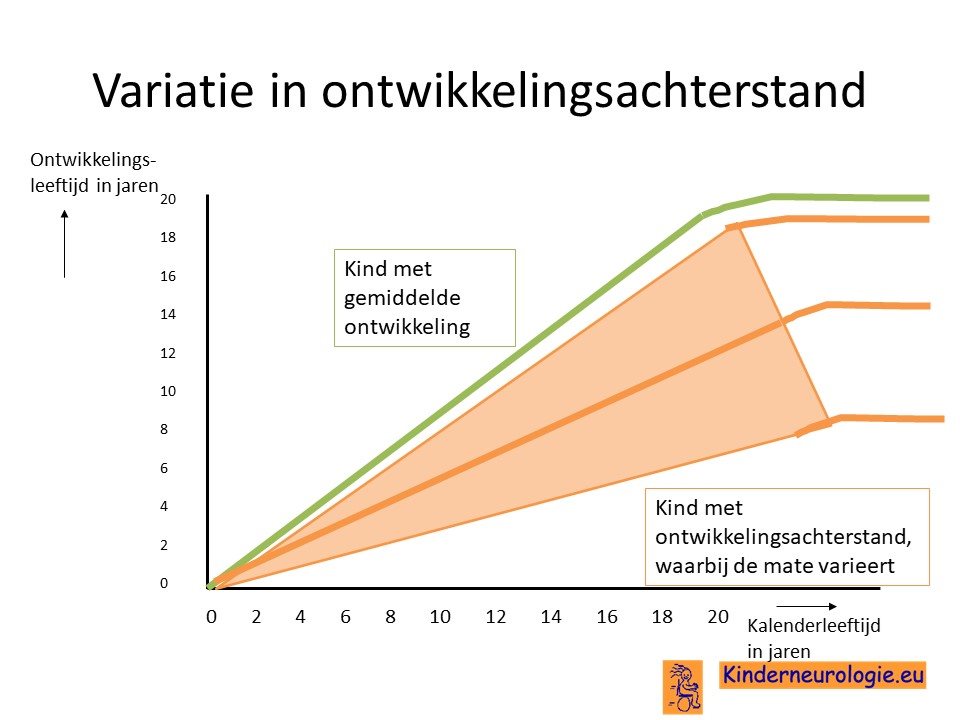
Variatie
Er bestaat een variatie in hoeveelheid en in ernst van de symptomen die verschillende kinderen met een STXBP1-encefalopathie hebben. Dit valt van te voren niet goed te voorspellen.

Jouw kind is uniekBedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.

Epilepsie
De meeste kinderen (> 90%) krijgen last van epilepsieaanvallen in de eerste levensweken of in de eerste levensmaanden. Vaak gaat het om aanvallen waarbij kinderen algeheel of in een deel van hun lichaam verstijven, hun adem inhouden en blauw verkleuren gedurende enkele seconden-minuten. Hoofd en ogen kunnen hierbij naar een kant gedraaid worden. Bij baby’s van een aantal maanden oud kunnen ook aanvallen met schokken voorkomen. Series van aanvallen achter elkaar kunnen voorkomen. Jonge baby’s hebben vaak één type aanval. Oudere kinderen hebben vaak meerdere type aanvallen hebben.
Een deel van de kinderen krijgt zogenaamde salaamkrampen passend bij een epilepsie syndroom wat het syndroom van West wordt genoemd.
Oudere kinderen kunnen ook aanvallen hebben die bestaan uit staren (atypische absences), eerst verstijven met het hele lichaam gevolgd door schokken met de armen en benen (tonisch clonische aanvallen), kleine schokjes in het lichaam (myoclonieen) of een algehele verslapping van de spieren (atone aanval). Een op de tien kinderen met een STXBP1-encelfalopathie krijgt pas na de leeftijd van 1 jaar last van epilepsieaanvallen. Niet alle kinderen met dit syndroom hebben last van epilepsie.
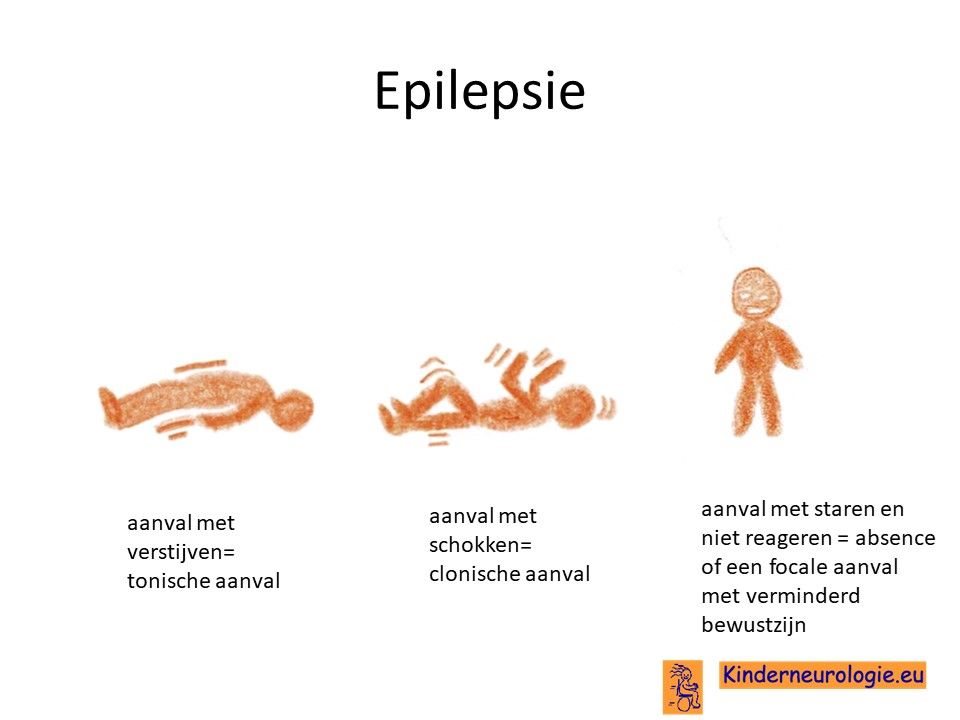
Epilepsiesyndroom
Soms krijgt de epilepsie een speciale naam van een epilepsiesyndroom. Epilepsiesyndromen die kunnen passen bij een STXBP1- encefalopathie zijn het syndroom van Otahara, het syndroom van West of het Lennox-Gastaut syndroom.
Aanvallen uitgelokt door koorts
Koorts kan aanleiding zijn voor het ontstaan van epilepsieaanvallen.
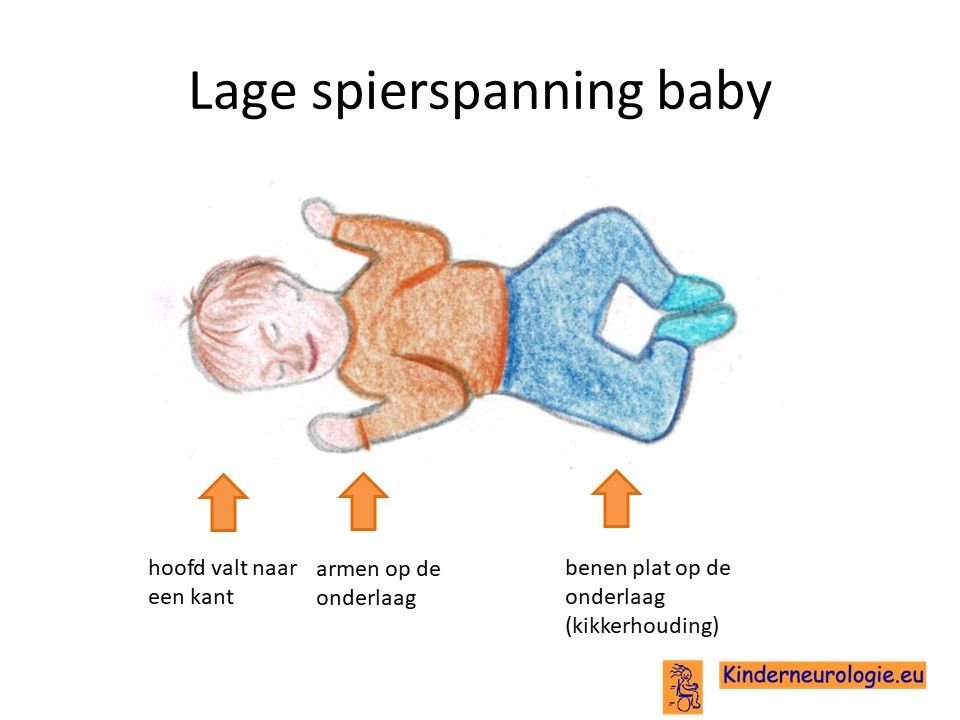
Lage spierspanning
Kinderen met een STXBP1-encefalopathie hebben vaak een lage spierspanning. Ze voelen slapper aan wanneer ze opgetild worden en moeten goed ondersteund worden. Door de lagere spierspanning is het voor kinderen lastig om hun hoofd op te tillen, te gaan zitten en te gaan staan. De meeste kinderen leren deze vaardigheden daarom pas op latere leeftijd dan kinderen zonder een STXBP1-encefalopathie.
Ontwikkelingsachterstand
Kinderen met een STXBP1-encefalopathie hebben een vertraagde ontwikkeling. Kinderen met een vertraagde ontwikkeling gaan later rollen, zitten, staan, lopen en praten dan hun leeftijdsgenoten.De helft van de kinderen leert om zelfstandig te kunnen lopen, gemiddeld is dit tussen de leeftijd van 14 maanden en 6 jaar. Voor de andere helft van de kinderen is dit te moeilijk om te leren. Een op de tien kinderen die heeft leren lopen, verliest deze functie weer met het ouder worden.
Spraaktaalontwikkeling
Ook leren praten is vaak moeilijk voor kinderen met een STXBP1-encefalopathie. Een op de zeven kinderen is in staat om losse woorden te zeggen, voor de meeste kinderen is leren praten te moeilijk. Het begrijpen wat andere mensen zeggen gaat kinderen met deze aandoening beter af dan het zelf praten.
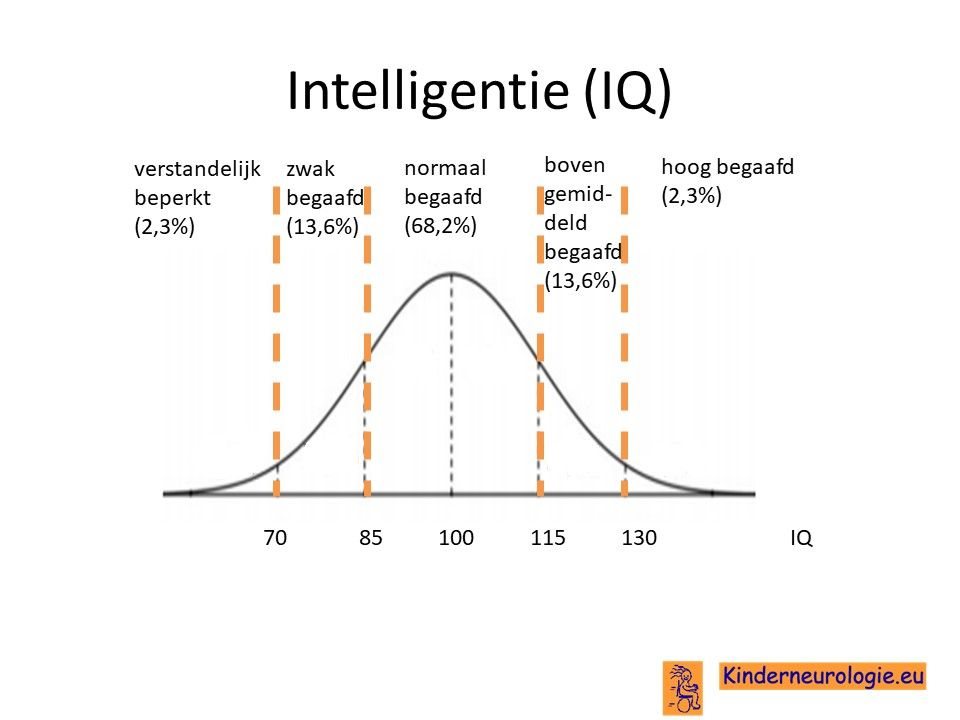
Problemen met leren
Kinderen met een STXBP1-encefalopathie hebben allemaal problemen met leren. De meeste kinderen volgen onderwijs voor zeer moeilijk lerende kinderen, ZMLK-onderwijs. Een deel van de kinderen is ook niet leerbaar.
Problemen met drinken
Een deel van de baby’s met een STXBP1-encefalopathie heeft problemen met drinken. Ze drinken langzaam en laten de borst of speen vaak los. Het kost vaak veel tijd om baby’s met dit syndroom de borst of de fles te geven. Vaak is het nodig om kinderen tijdelijk sondevoeding te geven omdat zij anders niet genoeg voeding binnen krijgen. Met het ouder worden, verloopt het drinken bij de meeste kinderen wel beter.
Problemen met eten
Kinderen met dit syndroom hebben vaker problemen met eten. De meeste kinderen hebben het liefst hun eten gepureerd en houden niet van stukjes in hun eten. Sommige volwassenen willen nog steeds graag gepureerd eten hebben.

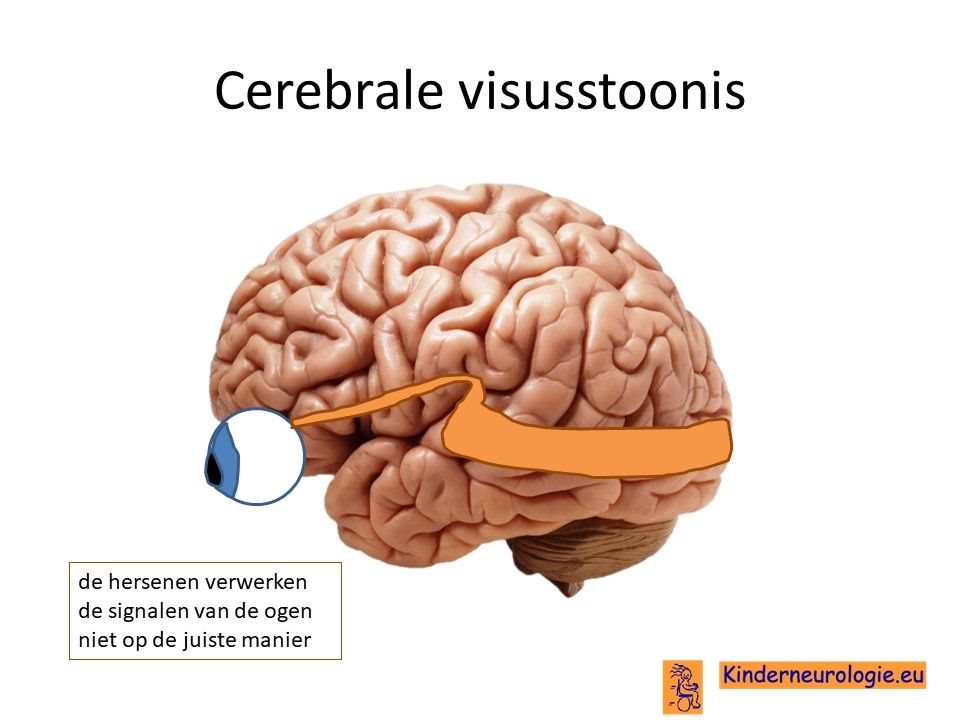
Problemen met zien
Een deel van de kinderen met het STXBP1-syndroom is slechtziend, zij zien wazig. Dit komt meestal niet door een probleem van de ogen zelf, maar door het niet goed functioneren van de hersenen. De hersenen verwerken de prikkel die de ogen doorgeven niet of niet goed, waardoor kinderen slecht kunnen zien. Kinderen zijn daardoor slechtziend of soms zelfs blind, terwijl er met hun ogen niets aan de hand is. Dit wordt daarom een cerebrale visusstoornis genoemd, het probleem zit in de hersenen (cerebrum), het wordt ook wel afgekort als CVI ( naar de Engelse termen cerebral visual impairment, impairment is beperking). Scheelzien komt ook vaker voor bij kinderen met het STXBP1-syndroom. Bij een deel van de kinderen maken de ogen schokkende oogbewegingen. Hier hebben kinderen zelf geen last van.
Verhoogde spierspanning
Een op de vijf kinderen ontwikkelt na enkele maanden tot een jaar geleidelijk aan een hogere spierspanning en spasticiteit. Deze hoge spierspanning komt zowel in de armen als in de benen voor. Deze spierstijfheid maakt het bewegen en verzorgen moeilijker.

Contracturen
Door de spasticiteit en de dystonie kunnen kinderen hun gewrichten niet meer goed strekken of buigen. Hierdoor kunnen de gewrichten vast gaan groeien in een bepaalde stand, waardoor ze ook niet meer goed te buigen of te strekken zijn. Dit vastgroeien van de gewrichten wordt een contractuur genoemd. Vaak ontstaat bijvoorbeeld een contractuur in de enkels waardoor kinderen hun voeten in spitsvoetstand hebben staan.
Autistiforme kenmerken
Kinderen met een STXBP1-encefalopathie hebben vaker autistiforme kenmerken. Kinderen hebben niet zo’n behoefte aan contact met mensen in hun omgeving. Ook houden kinderen vaak van een vast en voorspelbaar ritme en vinden ze het erg lastig wanneer hier vanaf geweken wordt. Sommige kinderen hebben hele specifieke voorkeuren en spelen het liefst altijd met het zelfde speeltje.

GedragKinderen met een STXBP1-encefalopathie hebben meestal een vrolijk en vriendelijk karakter. Ze zijn gemakkelijk tevreden en kunnen zich zelf goed vermaken.
Oudere kinderen kunnen ineens boos of angstig worden zonder dat precies duidelijk is wat hier voor de aanleiding is. Kinderen kunnen zichzelf verwonden uit boosheid of uit angst (bijten, haren uittrekken, plukken aan de huid)
Stereotypieën
Stereotypieën zoals fladderen of wapperen of het maken van bepaalde herhalende geluiden komen vaker voor bij kinderen met een STXBP1-encefalopathie. Ook maakt een groep kinderen een beweging in de vorm van een 8 met hoofd en/of romp.

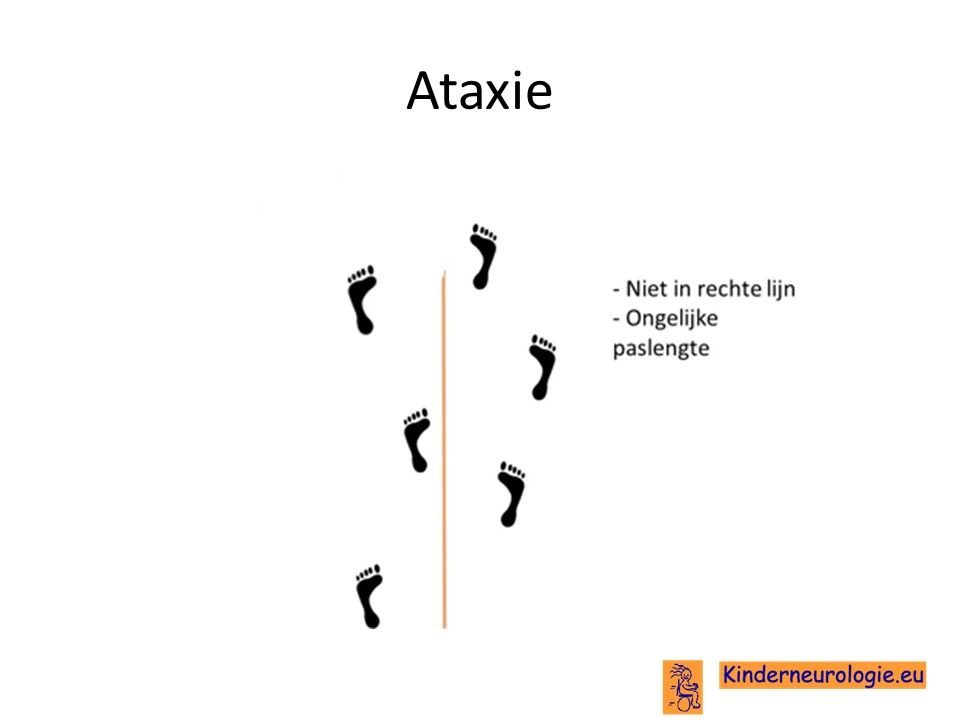
Ataxie
Een deel van de kinderen (geschat 25%) met een STXBP1-syndroom heeft een ataxie. Deze kinderen hebben een lage spierspanning in hun lichaam in combinatie met problemen met het bewaren van de balans. Wanneer kinderen in staat zijn on te lopen, dan zetten kinderen hun voeten verder uit elkaar om de balans te bewaren. Het pakken van een voorwerp is lastig, vaak grijpen kinderen naast een voorwerp.
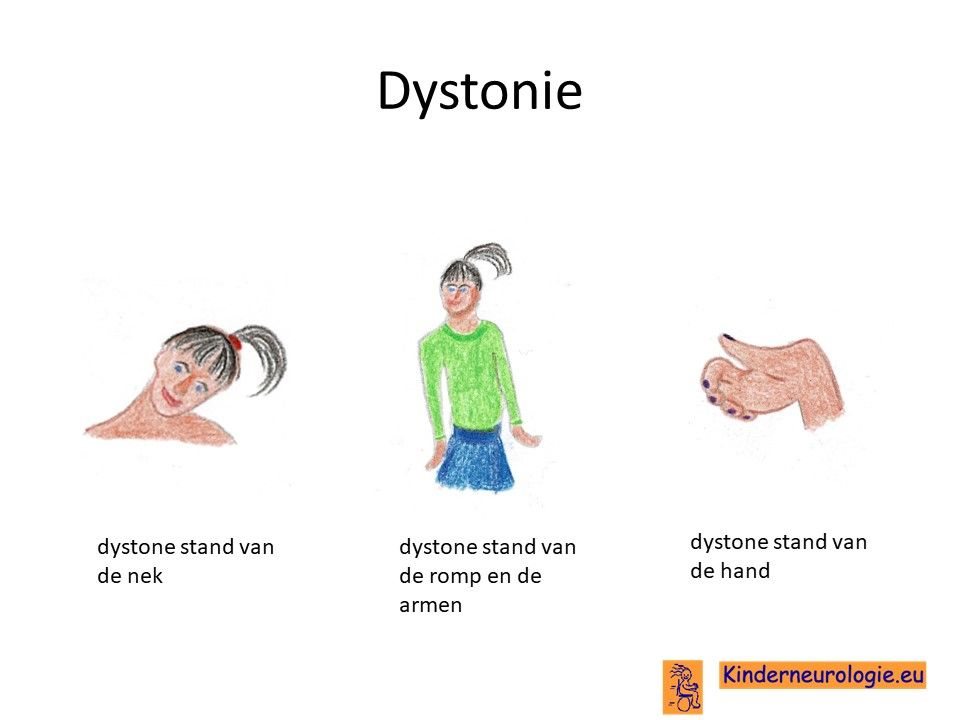
Dystonie
Bij een deel van de kinderen komt dystonie voor. Dystonie is een onbedoeld afwijkende stand van een lichaamsdeel. Het hoofd staat bijvoorbeeld naar een kant gedraaid of een arm staat in gestrekte stand. Sommige kinderen hebben de neiging hun hoofd achterover gebogen te houden. Dit kan ook berusten op een dystonie.
TremorEen deel van de kinderen (geschat 25%) heeft last van trillende handen zonder dat dit berust op het hebben van een epilepsieaanval. Wanneer er heel goed gekeken wordt naar deze trillingen, dan zijn de trillingen net niet helemaal ritmisch, waardoor de term pseudoritmische subcorticale myoclonus eigenlijk juister is. Het trillen van de handen valt vooral op wanneer kinderen met hun handen aan het werk zijn en niet wanneer de handen rustig ontspannen zijn.

Onwillekeurige bewegingen
Veel kinderen maken ook onwillekeurige bewegingen met hun armen en benen. Verschillende bewegingen zijn mogelijk, grote langzame bewegingen (atethotische bewegingen), kleine sierlijke bewegingen (chorea) of weggooiende bewegingen (ballistische bewegingen).
Parkinsonisme
Ook kunnen de spieren van de armen, de benen en het gezicht stijver worden. Kinderen kunnen deze spieren minder goed bewegen en vallen gemakkelijker. Alle bewegingen worden trager. Dit lijkt op het beeld wat volwassenen met de ziekte van Parkinson laten zien en wordt daarom ook wel parkinsonisme genoemd.

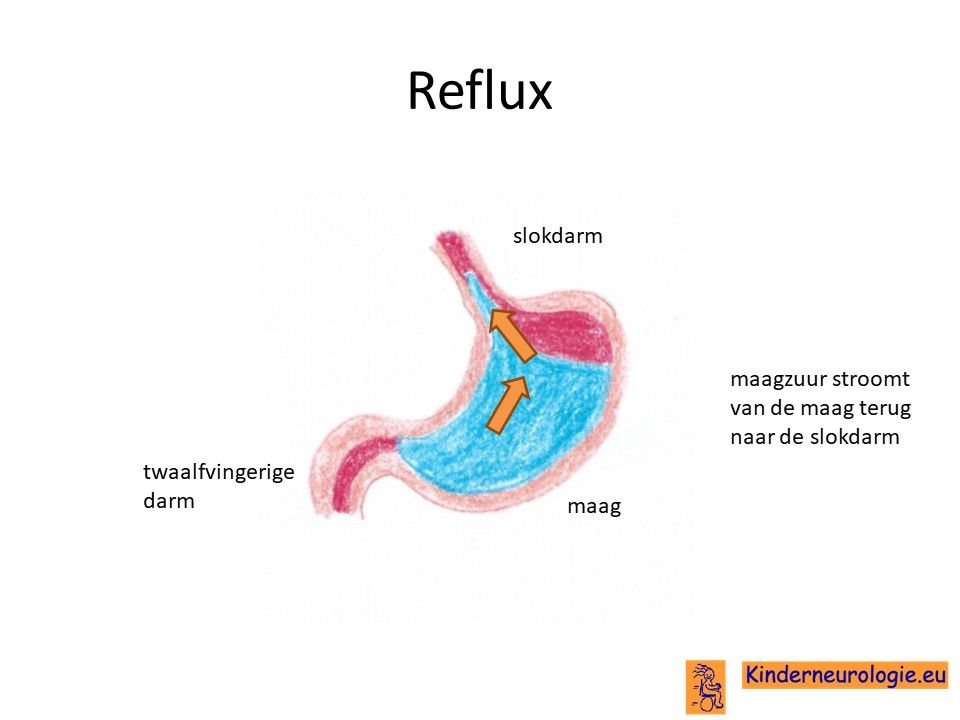
Reflux
Kinderen met STXBP1-encefalopthie hebben heel vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
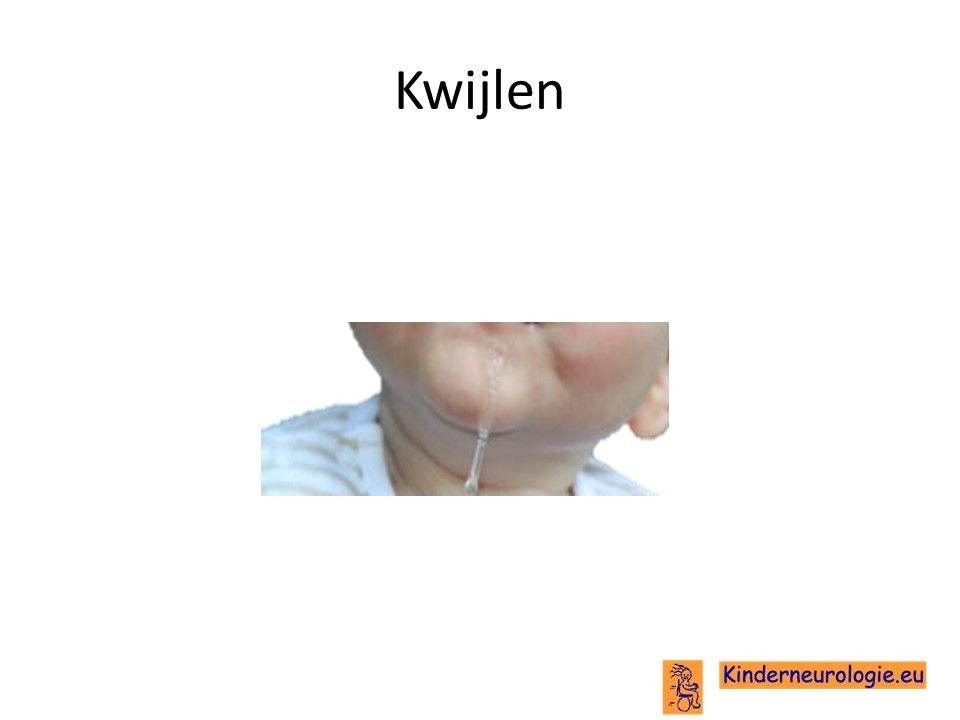
Kwijlen
Kinderen met het STXBP1-encefalopthie hebben gemakkelijk last van kwijlen. Dit komt door slapheid van de spieren in het gezicht en rondom de mond, waardoor het speeksel gemakkelijk uit de mond loopt.
Tandenknarsen
Vier op de vijf kinderen met het STXBP1-syndroom knarst met de tanden over elkaar heen. Kinderen lijken hier zelf geen last van te hebben. Tandenknarsen kan wel zorgen voor schade aan het gebit.
Verstopping
Verstopping van de darmen komt vaak voor bij kinderen met STXBP1-encefalopthie. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen.
Zindelijkheid
De meeste kinderen met STXBP1-encefalopthie worden op latere leeftijd zindelijk dan gebruikelijk.

Slaapproblemen
Slaapproblemen komen vaak voor bij kinderen met een STXBP1-encefalopthie. Sommige kinderen hebben moeite met het inslapen. Een groot deel van de kinderen wordt ’s nachts regelmatig wakker en komt dan maar moeilijk weer in slaap. Ontroostbaar huilen tijdens de nacht komt regelmatig voor. Ook zijn kinderen vaak vroeg in de ochtend wakker. Sommige kinderen draaien hun slaapwaakritme om, ze slapen overdag en zijn ’s nachts wakker.
Bij een deel van de kinderen worden deze slaapproblemen veroorzaakt door epilepsie gedurende de nacht.
Botontkalking
Kinderen met een STXBP1-encefalopthie een grotere kans op het krijgen van botontkalking. Dit kan maken dat zij gemakkelijker een botbreuk oplopen wanneer ze vallen.
Hoe wordt de diagnose STXBP1-encefalopathie gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van een baby die last krijgt van epilepsie aanvallen vrij snel na de geboorte in combinatie met een lage spierspanning kan aan een STXBP1-encefalopathie worden gedacht. Er bestaan echter nog veel andere verschillende aandoeningen die allemaal soortgelijke klachten kunnen geven. Er zal dus aanvullend onderzoek nodig zijn om de diagnose te stellen.
Bloedonderzoek
Bij routine bloedonderzoek worden bij kinderen met een STXBP1-encefalopthie geen bijzonderheden gevonden.
Erfelijk materiaal
Door middel van bloedonderzoek kan gekeken worden naar een foutje in het erfelijk materiaal van het STXBP1-gen. Dit kan gericht gebeuren wanneer er aan gedacht wordt.
Vaak worden ook alle chromosomen tegelijkertijd onderzocht (zogenaamd Array onderzoek), soms kan op deze manier de diagnose STXBP1-encefalopathie worden gesteld wanneer een stuk van chromosoom 9 mist waarop het STXBP1-gen ligt.
Tegenwoordig bestaan er ook zogenaamde gecombineerde DNA testen met daarin alle bekende veranderingen in het DNA waarvan bekend is dat ze epilepsie kunnen veroorzaken, dit wordt een epilepsie-panel of epilepsie-exome sequencing genoemd. Op deze manier kan ook ontdekt worden dat er sprake is van een STXBP1-encefalopathie.
MRI cerebrum
Bij kinderen met epilepsie wordt vaak een MRI van de hersenen gemaakt om te kijken of door middel van deze MRI scan een verklaring gevonden kan worden waarom het kind last heeft van epilepsie. Op de MRI scan worden meestal afwijkingen gezien, maar deze afwijkingen zijn niet specifiek voor het STXBP1-syndroom en kunnen ook bij andere aandoeningen voorkomen. Afwijkingen die gezien worden zijn een kleiner hersenvolume dan gebruikelijk, een dunne hersenbalk en het vertraagd aangelegd zijn van een geleidingslaagje rondom de zenuwen (hypomyelinisatie).
Stofwisselingsonderzoek
Door middel van bloed- en urineonderzoek kan bij kinderen met epilepsie gekeken worden of er sprake is van een stofwisselingsziekte als oorzaak van de epilepsie. Bij dit onderzoek worden bij kinderen met een STXBP1-encefalopahtie ook geen bijzonderheden gevonden.
EEG
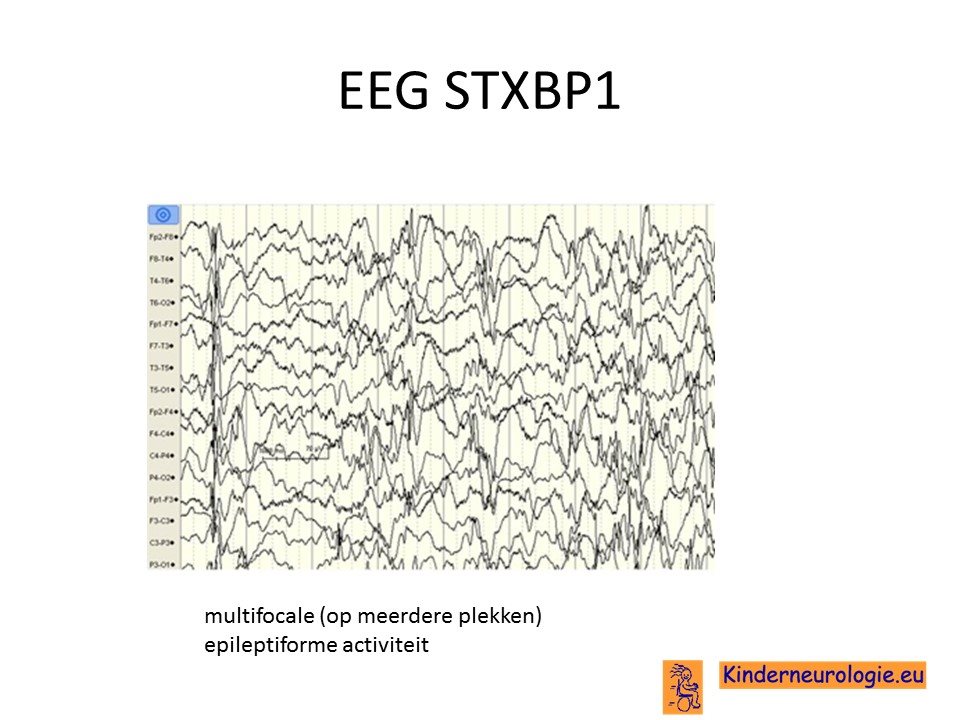
Het EEG kan bij kinderen met een STXBP1-encefalopthie hele verschillende beelden laten zien. Vaak wordt gezien dat op verschillende plaatsen in de hersenen er tegelijkertijd epileptiforme activiteit ontstaat, dit worden multifocale ontladingen genoemd.
Ook kunnen kenmerken passend bij een specifiek epilepsiesyndroom worden gezien, zoals het syndroom van Otahara (burst suprressiepatroon), syndroom van West (hypsaritmie patroon) of het syndroom van Lennox-Gastaut (frontaal trage piekgolfcomplexen). Na de leeftijd van 1 jaar verbetert het EEG vaak.
Oogarts
Kinderen met een STXBP1-encefalopthie worden altijd een keer door een oogarts gezien om te kijken of er problemen zijn met zien.

Hoe wordt STXBP1-encefalopathie behandeld?
Geen genezing
Er is geen behandeling die een STXBP1-encefalopthie kan genezen. De behandeling is er op gericht de epilepsie zo goed mogelijk onder controle te krijgen, kinderen zo goed mogelijk te stimuleren in hun ontwikkeling en te leren omgaan met de problemen die bij dit syndroom horen.
Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer voorkomen. Vaak is dit niet zo eenvoudig en zijn combinaties van medicijnen nodig om er voor te zorgen dat zo min mogelijke epilepsie aanvallen voorkomen. Het lukt bij een op de drie kinderen om de epilepsie onder controle te krijgen, terwijl het ook bij een op de drie kinderen helemaal niet lukt om de epilepsie onder controle te krijgen.
Verschillende soorten medicijnen kunnen gebruikt worden om de epilepsie onder controle te krijgen, zoals levetiracetam, valproaat, clobazam, vigabatrine, oxcarbazepine, zonisamide, topiramaat, fenobarbital en perampanel. Er bestaat geen voorkeursmedicijn voor deze aandoening. Per kind zal moeten worden gekeken welk medicijn voldoende effect heeft in combinatie met acceptabele bijwerkingen.

Andere behandelingen
Bij een deel van de kinderen zal het niet lukken om de epilepsieaanvallen met medicijnen onder controle te krijgen. Er bestaan ook andere behandelingen die een goed effect kunnen hebben op de epilepsie, zoals een ketogeen dieet, een nervus vagus stimulator, een behandeling met prednison of epilepsiechirurgie. Ook een combinatie van deze behandelingen met medicijnen die epilepsie onderdrukken is goed mogelijk.
Slaap
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Het is altijd belangrijk om uit te sluiten dat epilepsie de oorzaak is van de slaapproblemen, in geval van epilepsie is epilepsie behandeling nodig.

Spasticiteit
Er bestaan ook diverse medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen. Deze medicijnen kunnen ook helpen bij dystonie.
Fysiotherapie
Een fysiotherapeut kan adviezen geven aan de ouders hoe zij hun kindje zo goed mogelijk kunnen helpen bij het stimuleren van de ontwikkeling. Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen.
Logopedie
Een logopediste kan adviezen geven wanneer er problemen zijn met drinken of eten als gevolg van de lage spierspanning. Ook kan de logopediste adviezen geven wanneer de spraaktaalontwikkeling later op gang komt, hoe deze ontwikkeling zo goed mogelijk te stimuleren. Communicatie kan ondersteund worden door middel van gebaren of door middel van plaatjes (pictogrammen) of door middel van muziek. Kinderen met dit syndroom reageren vaak heel goed op muziek.
Ergotherapie
Een ergotherapeut kan advies geven over hulpmiddelen die de verzorging van een kindje met gemakkelijker kan maken. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen.
Orthopedagoog
Een orthopedagoog kan ouders tips en adviezen geven hoe om gaan met problemen met bijvoorbeeld boos worden of zich zelf verwonden.
Kinder- en jeugdpsychiater
Een kinder- en jeugdpsychiater kan advies geven hoe om te gaan met autistiforme kenmerken.
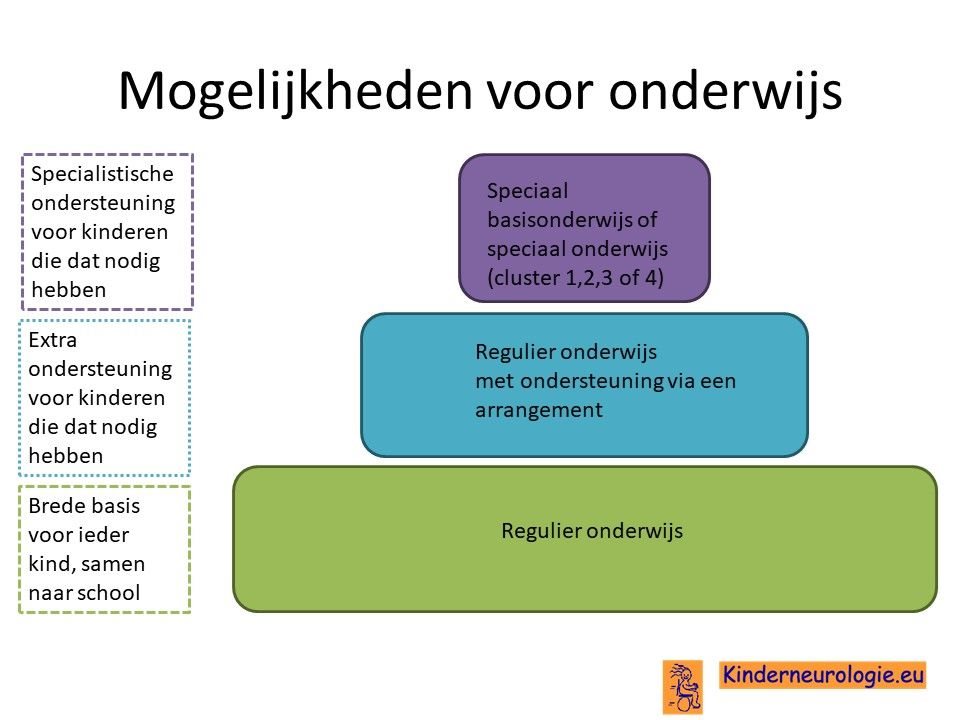
School
Het merendeel van de kinderen volgt onderwijs voor kinderen die zeer moeilijk lerend zijn (ZMLK-onderwijs). Voor een deel van de kinderen is het niet haalbaar om onderwijs te volgen. Zij gaan naar een dagcentrum waar kinderen een dagprogramma volgen.
Diëtiste
Wanneer kinderen onvoldoende groeien, kan een diëtiste kijken hoe met energieverrijkte voeding toch voor een voldoende groei kan worden gezorgd.
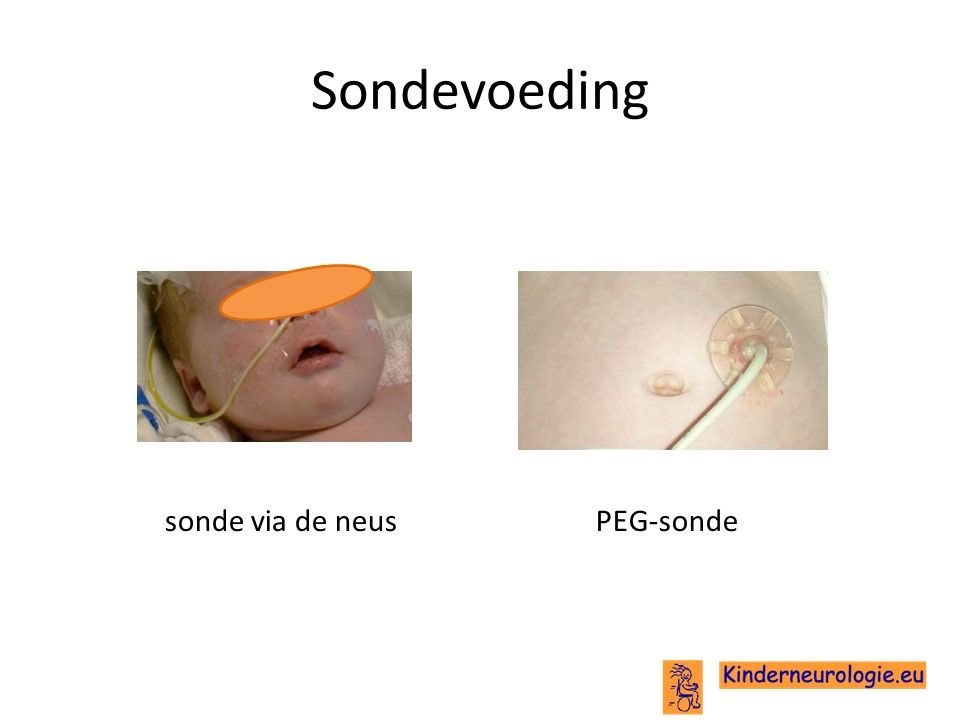
Sondevoeding
Veel kinderen met dit syndroom hebben moeite met het drinken van voeding uit de borst of uit de fles. Daarom is het vaak nodig om kinderen voeding via een sonde te gaan geven, zodat kinderen wel voldoende voeding binnen krijgen om te groeien. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Tandarts
Kinderen met dit syndroom worden vaak extra gecontroleerd door de tandarts. Er bestaan speciale tandartsen die zich gespecialiseerd hebben in de tandheelkundige zorg van kinderen met een ontwikkelingsachterstand omdat dit vaak speciale aanpak en extra tijd vraagt.
De tandarts bekijkt of een fluor behandeling nodig is om gaatjes in de tanden en kiezen te voorkomen.
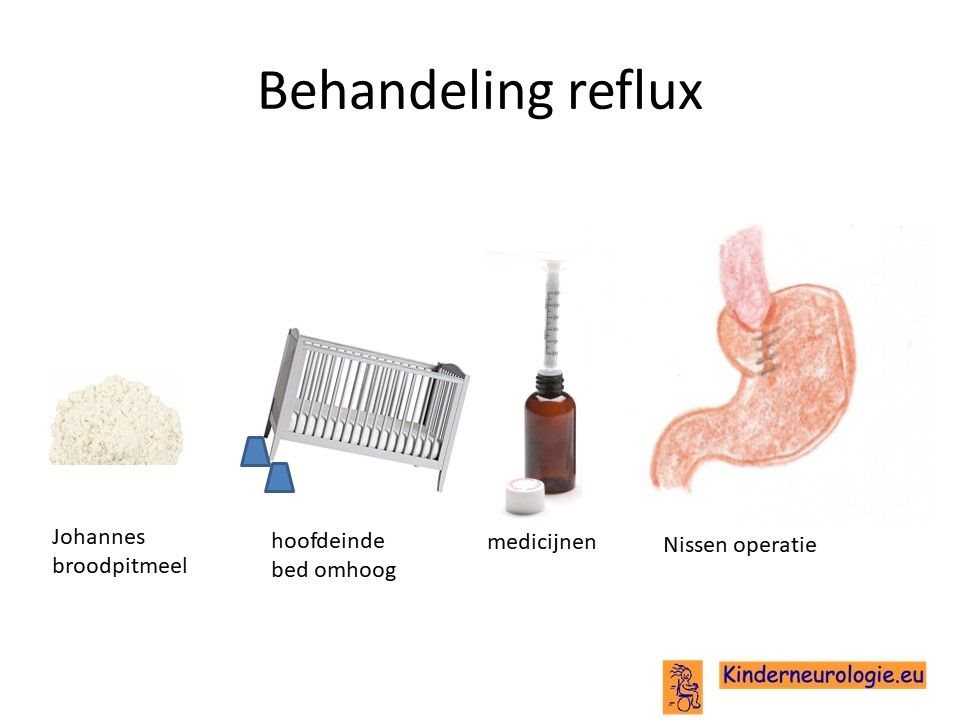
Reflux
Reflux kan er ook voor zorgen dat kinderen slecht eten. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen en zo veel als kan bewegen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

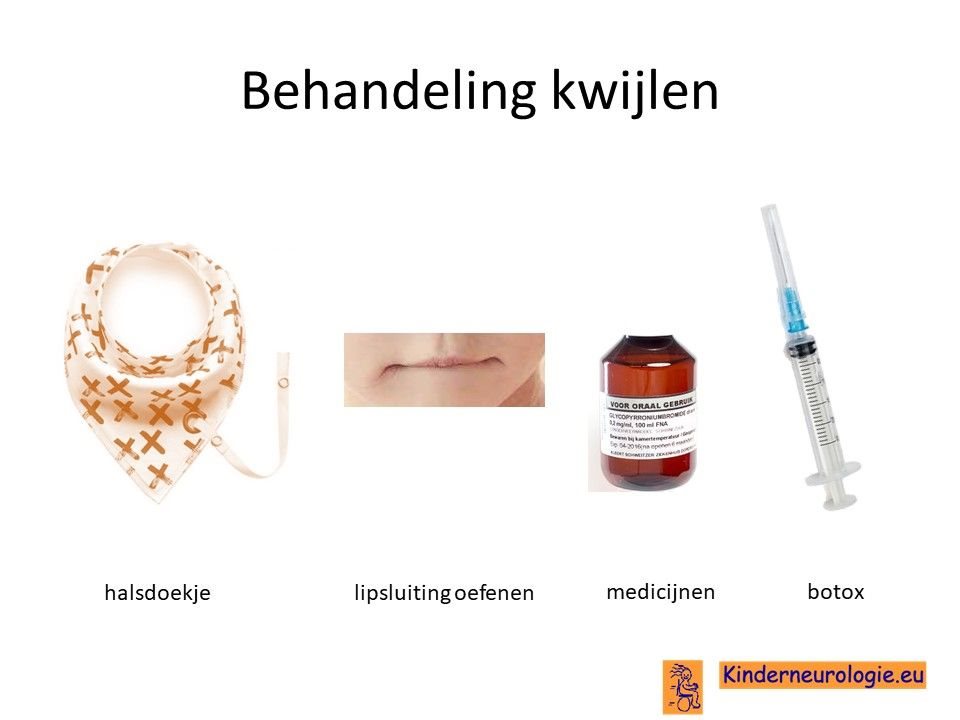
Kwijlen
Kwijlen kan verminderen door kinderen er bewust van te maken dat ze hun speeksel moeten doorslikken. Ook kunnen oefeningen waarbij geoefend wordt om de mond te sluiten helpen.
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie nodig zijn om er voor zorgen dat kinderen minder kwijlen. Per kind zullen de voor- en nadelen van elke behandeling moeten worden afgewogen.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).
Botontkalking
Om botontkalking te voorkomen wordt geadviseerd om kinderen met dit syndroom dagelijks 400IE vitamine D te geven en 500 mg calcium.

Onderzoek
Er wordt onderzoek gedaan of het medicijn fenylbutyraat het beloop van de aandoening zou kunnen beinvloeden. Er wordt gekeken of met dit medicijn de hoeveelheid epilepsieaanvallen verminderd kan worden. Epilepsieaanvallen kosten energie en deze energie kunnen kinderen niet steken in hun ontwikkeling. Wanneer het lukt om de epilepsieaanvallen te verminderen, hebben kinderen meer energie om in hun ontwikkelingsmogelijkheden te steken. De eerste resultaten van dit onderzoek worden in 2022 verwacht. Ook lopen er onderzoeken waarin in celmodellen of in muismodellen wordt gekeken of bepaalde medicijnen in staat zijn om de werking van het SNARE-eiwit te verbeteren.
Financiële kant van zorg voor een kind met een beperkingDe zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar het kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

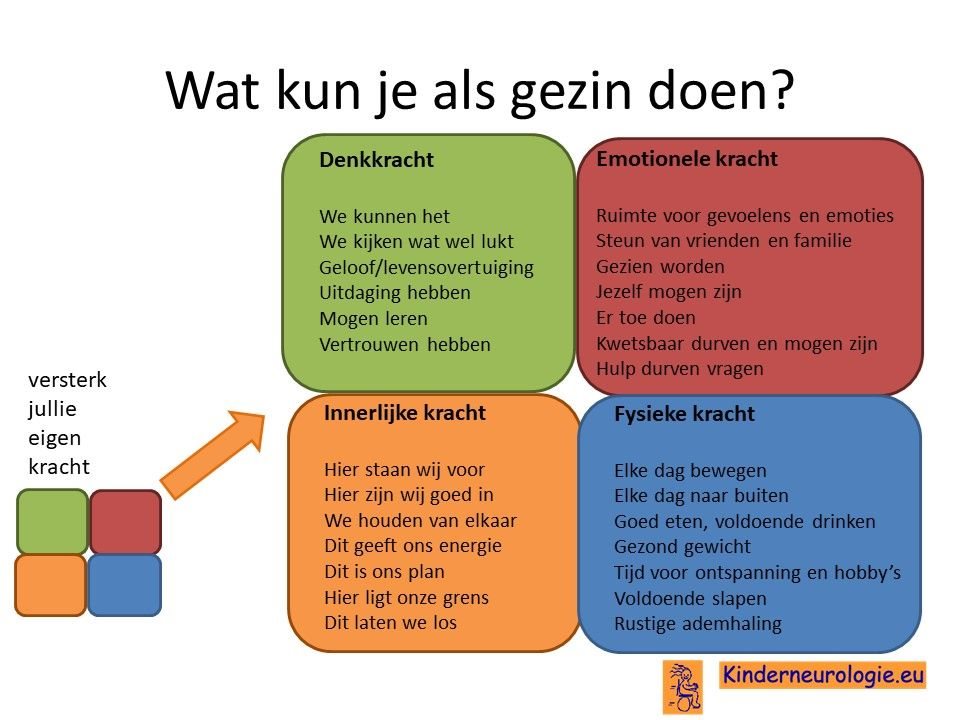
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is.

Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Contact met andere ouders
Door het plaatsen van een oproep op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders met een STXBP1-encefalopathie. Ook bestaat er een Nederlandstalige facebook site van ouders van kinderen met een STXBP1-encefalopathie. Het Amsterdamumc organiseert ongeveer een keer per jaar een contactdag voor kinderen met het STXBP1-syndroom en hun ouders.
Wat betekent het hebben van een STXBP1-encefalopathie voor de toekomst?
Blijvende problemen
Bij de meeste kinderen zal het niet lukken om de epilepsie volledig onder controle te krijgen, zij blijven last houden van epilepsieaanvallen. Na de puberteit neemt de frequentie en de ernst van de epilepsieaanvallen meestal af.
Jong volwassen zijn in hun dagelijks leven afhankelijk van de zorgen van anderen om te kunnen eten, aankleden en zich te vermaken op een dag.
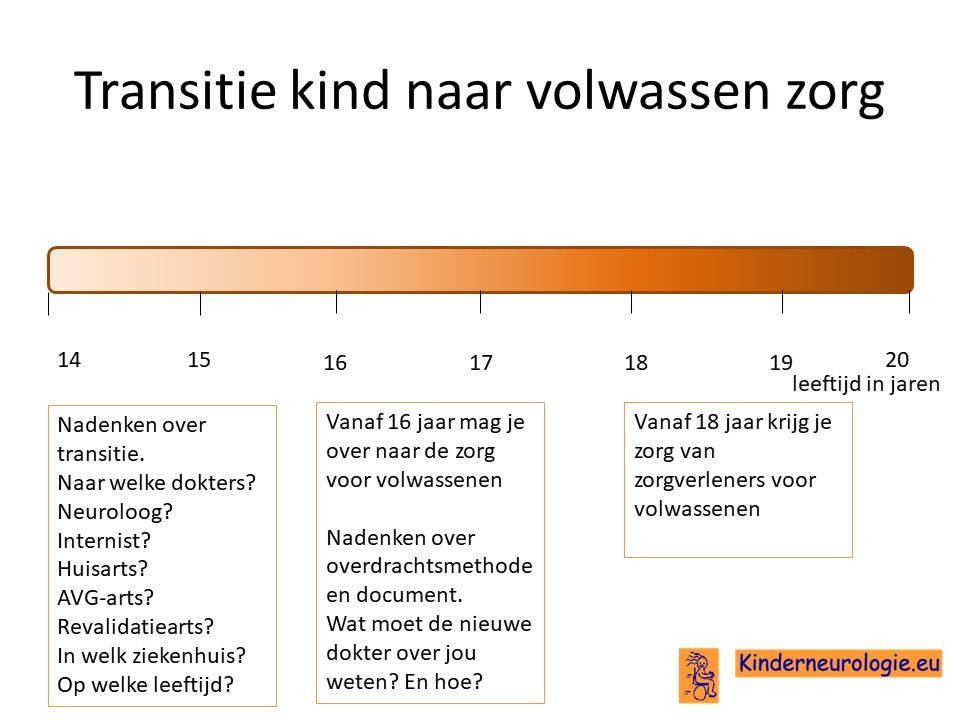
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
Levensverwachting
Er zijn weinig gegevens bekend over de levensverwachting van kinderen met het STXBP1-syndroom. De levensverwachting kan verkort zijn in geval van een moeilijk behandelbare vorm van epilepsie of in geval van terugkerende longontstekingen.
Parkinsonisme
Met het ouder worden komen de problemen met bewegen meer op de voorgrond te staan. Het bewegen wordt traag en de spieren voelen stijf aan. Dit wordt parkinsonisme genoemd.

Kinderen krijgen
De meeste volwassenen met een STXBP1-encefalopathie zullen vanwege de ernst van hun aandoening niet zelf kinderen gaan krijgen. In theorie kan dit wel en zouden deze kinderen zelf 50% kans om ook een STXBP1-encefalopathie te krijgen. Of dit dan in dezelfde mate als bij de ouder is niet bekend.Indien de volwassene geen kinderen wil of kan krijgen, zal nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.
Hebben broertjes en zusjes een vergrote kans om een STXBP1-encefalopathie te krijgen?
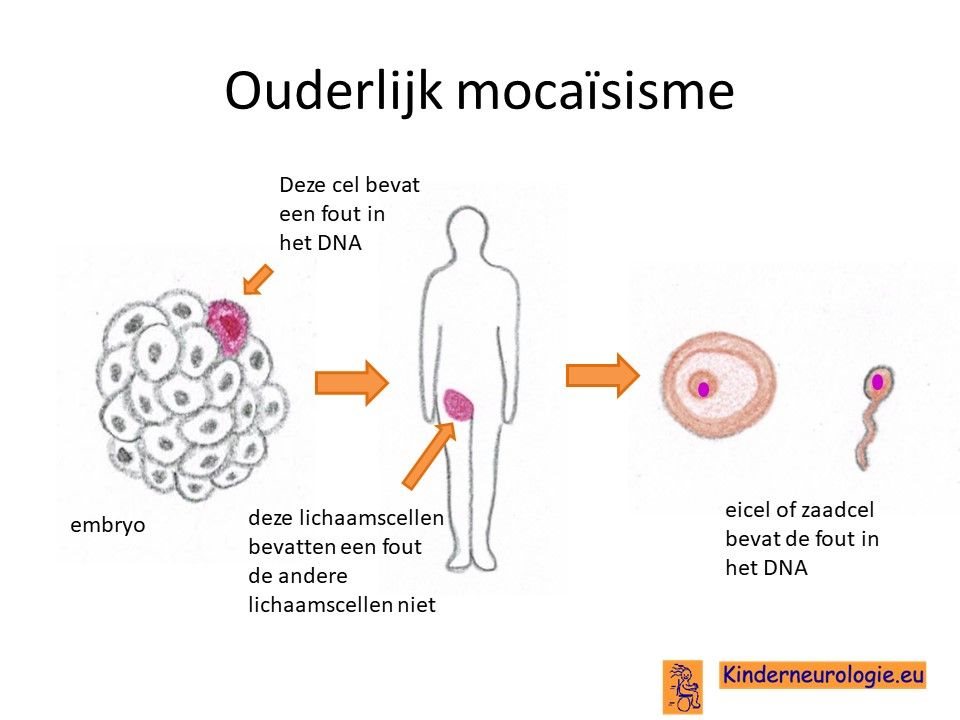
Meestal zal het foutje in het erfelijk materiaal bij het kind zelf ontstaan zijn. De kans is dan erg klein dat een broertje of zusje ook een STXBP1-encefalopathie gaat krijgen. Dit zou alleen kunnen als het foutje in de eicellen of zaadcellen aanwezig is, zonder dat het in de andere lichaamscellen van de ouder aanwezig is. De kans hierop is zo’n 1-2 %.
Een klinisch geneticus kan hier meer informatie over geven.
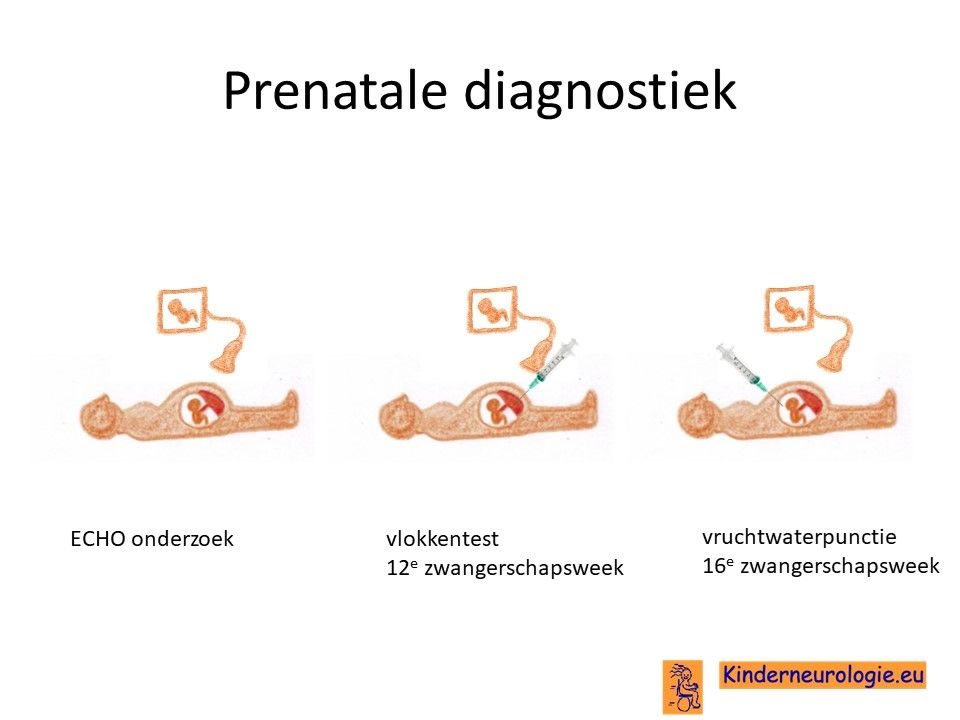
Prenatale diagnostiek
Het is mogelijk om tijdens een eventuele volgende zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest of een vruchtwaterpunctie om te kijken of dit kindje ook een foutje in het STXBP1-gen heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links
Oudervereniging STXBP1
Referenties
- Understanding Genotypes and Phenotypes in Epileptic Encephalopathies. Helbig I, Tayoun AA. Mol Syndromol. 2016;7:172-181
- STXBP1 encephalopathy: A neurodevelopmental disorder including epilepsy.Stamberger H, Nikanorova M, Willemsen MH, Accorsi P, Angriman M, Baier H, Benkel-Herrenbrueck I, Benoit V, Budetta M, Caliebe A, Cantalupo G, Capovilla G, Casara G, Courage C, Deprez M, Destrée A, Dilena R, Erasmus CE, Fannemel M, Fjær R, Giordano L, Helbig KL, Heyne HO, Klepper J, Kluger GJ, Lederer D, Lodi M, Maier O, Merkenschlager A, Michelberger N, Minetti C, Muhle H, Phalin J, Ramsey K, Romeo A, Schallner J, Schanze I, Shinawi M, Sleegers K, Sterbova K, Syrbe S, Traverso M, Tzschach A, Uldall P, Van Coster R, Verhelst H, Viri M, Winter S, Wolff M, Zenker M, Zoccante L, De Jonghe P, Helbig I, Striano P, Lemke JR, Møller RS, Weckhuysen S. Neurology. 2016;86:954-62
- Epilepsy is not a mandatory feature of STXBP1 associated ataxia-tremor-retardation syndrome. Gburek-Augustat J, Beck-Woedl S, Tzschach A, Bauer P, Schoening M, Riess A. Eur J Paediatr Neurol. 2016;20:661-5
- STXBP1-associated neurodevelopmental disorder: a comparative study of behavioural characteristics. O'Brien S, Ng-Cordell E; DDD Study, Astle DE, Scerif G, Baker K. J Neurodev Disord. 2019;11:17
- STXBP1 encephalopathies: Clinical spectrum, disease mechanisms, and therapeutic strategies. Abramov D, Guiberson NGL, Burré J. J Neurochem. 2021;157:165-178
-
Assessing the landscape of STXBP1-related disorders in 534 individuals. Xian J, Parthasarathy S, Ruggiero SM, Balagura G et al Brain. 2022;145:1668-1683.
-
Delineating clinical and developmental outcomes in STXBP1-related disorders. Xian J, Thalwitzer KM, McKee J et al. Brain. 2023;146:5182-5197
-
STXBP1: fast-forward to a brighter future - a patient organization perspective. Goss JR, Prosser B, Helbig I, Son Rigby C. Ther Adv Rare Dis. 2024;5:26330040241257221
Laatst bijgewerkt: 6 februari 2025 voorheen: 27 maart 2022 voorheen: 4 juli 2021 voorheen: 2 februari 2020, 20 januari 201 en 5 april 2017
Auteur: JH Schieving
