 kinderneurologie
kinderneurologie
Hypokinetische rigide syndroom
Functionele bewegingsstoornissen
Bewegingsstoornissen in de psychiatrie
Onder bewegingsstoornissen worden afwijkende vormen van bewegen verstaan anders dan spasticiteit of een afwijkende manier van bewegen door spierzwakte. Ook ataxie wordt ingedeeld onder de bewegingsstoornissen.

Belangrijk is altijd op zoek te gaan naar het patroon van bewegingsstoornis die het meest domineert. Dus zoek naar het hoofdsymptoom.

Vaak worden bewegingsstoornissen veroorzaakt door een zogenaamde neurodegeneratieve aandoening, maar zeker niet altijd.
Neurodegeneratieve aandoeningen kennen naast bewegingsstoornissen ook nog een scala aan andere symptomen.

De bekendste neurodegeneratieve aandoeningen zijn de ziekte van Parkinson en dementie.
Hypokinetisch rigide syndroom

Niet elk hypokinetisch syndroom berust op de ziekte van Parkinson. Er zijn ook andere aandoeningen die soortgelijke symptomen kunnen geven, maar een andere pathofysiologie en een ander beloop hebben. Deze aandoeningen worden atypisch parkinsonisme genoemd.


Er bestaan veel verschillende aandoeningen die allemaal onder de term parkinsonisme vallen.

Er zijn zogenaamde red flags die behulpzaam kunnen zijn om te denken aan een andere aandoening dan de ziekte van Parkinson.

Ook zijn er nog een anatal andere bevindingen die kunnen helpen bij het maken van het onderscheid tussen de ziekte van Parkinson en atypsich parkinsonisme.
Patienten met de ziekte van Parkinson hebben meestal geen of pas laat in het ziektebeloop een rolstoel nodig. Wanneer een patient vroeg (binnen 3 jaar na ontstaan van de klachten) al een rolstoel nodig heeft is de kans groot dat er sprake is van atypisch parkinsonisme.

Opvallend is dat patienten met de ziekte van Parkinson ondanks hun motorische beperkingen nog wel vaak goed kunnen fietsen, terwijl patienten met parkinsonisme dit niet kunnen.

De ziekte van Parkinson is de meest voorkomende aandoening die zorgt voor het ontstaan van een hypokinetisch syndroom. De ziekte van Parkinson is naast de ziekte van Alzheimer de meest voorkomende neurodegeneratieve aandoening.

De prevalente neemt de laatste jaren sterk toe wereldwijd van 2,5 miljoen mensen in 1990 naar 6,1 miljoen mensen in 2016. Dit komt deels door de vergrijzing en deels ook door de toegenomen leeftijdsverwachting.
Pathofysiologie
De ziekte van Parkinson ontstaat door dysfunctie van neuronen als gevolg van neerslag van eiwitcomplexen a-synucleine.

Dit alfa synucleine slaat in eerste instantie neer in het onderste stukje van de hersenstam. Geleidelijk aan slaat a-synucleine ook neer in het mesencefalon. In een nog later stadium slaat a-synucleine ook neer in de grote hersenen waardoor dementie ontstaat.

De motorische symptomen ontstaan door verlies van verbindingen tussen de substantia nigra en het putamen. Hierdoor ontstaat er een tekort aan de neurotransmitter dopamine.

Pas wanneer meer dan de helft van de neuronen verloren zijn gegaan, ontstaan de eerste symptomen.

Door het wegvallen van de nigrostriatale verbindingen sturen de basale ganglia de premotore cortex en supplementaire motore cortex niet meer aan, waardoor bewegingsprogramma's niet meer opgestart worden.

Naast het verlies van de nigrostriatale verbindingen is er ook sprake van degeneratie van andere verbindingen.


Er bestaan verschillende risico en beschermende factoren voor het ontstaan van de ziekte van Parkinson.

Symptomen van de ziekte van Parkinson
De ziekte van Parkinson omvat veel meer dan alleen de motorische symptomen. Ook stemmingsstoornissen en denkstoornissen behoren bij het ziektebeeld.

De meest voorkomende motorische symptomen van de ziekte van Parkinson zijn traagheid in bewegen (bradykinesie), stijfheid van de spieren (rigiditeit), trillen van de handen en benen (rusttremor) en problemen met lopen en de balans.
Minimaal moeten bradykinesie met rigiditeit of tremor aanwezig zijn om de diagnose te mogen stellen.




Naast motore symptomen komen ook veel niet motore symptomen voor zoals slaapstoornissen, stoornissen in het denken, gedragsveranderingen, autonome symptomen en sensibele stoornissen.


Cognitieve symptomen

Autonome symptomen

Slaapproblemen

Sensorische symptomen

Overige symptomen

Stellen van de diagnose ziekte van Parkinson.




MRI scans in geval van parkinsonisme



In praktijk wordt weinig gebruikt gemaakt van SPECT (Single Photon Emisson Computer Tomography) scans. Dit zijn scans die werken met een radio-actief label. De twee meest gebruikte scans in het kader van onderscheide ziekte van Parkinson en parkinsonisme zijn de FPCIT-scan om de presynaptische functie in kaart te brengen en de IZBM-scan om de postsynaptische functie in kaart te brengen.

Bij de ziekte van Parkinson is er een presynaptisch probleem, postsynaptische zijn er geen bijzonderheden.
Bij parkinsonisme zijn zowel de presynaptische als de postsynaptische functie afwezig.

Hier een voorbeeld van een SPECT-DAT-scan.


Centraal in de behandeling van de ziekte van Parkinson staat het doel wat de persoon met de ziekte van Parkinson (ZvP) wil bereiken. Een eerste stap in de behandeling is de aanpassing van leefstijl. Het regelmatig aeroob bewegen (zoals fietsen of zwemmen) heeft een positief effect op het verminderen van de symptomen van de ziekte van Parkinson.
Wanneer aanpassen van de leefstijl onvoldoende effect heeft, kan medicamenteuze behandeling worden ingezet.

Levodopa eerste keus behandeling bij de ziekte van Parkinson.
Een belangrijke peiler bij de behandeling van de ziekte van Parkinson is het verhogen van de hoeveelheid dopamine op de receptoren in het putamen.
Dopamine zelf gaat niet over de bloed hersenbarriere, daarom wordt L-dopa gegeven. L-dopa kan wel over de bloedhersenbarriere heen en wordt in de hersenen omgezet in dopamine door het enzym AADC.
Levodopa wordt altijd gecombineerd met een perifere decarboxylase remmer (DCC-remmer) zodat buiten de hersenen niet te veel dopamine wordt aangemaakt. Dit kan namelijk zorgen voor maagdarmklachten.
Levodopa is eerste keus behandeling voor motorische symptomen bij de ziekte van Parkinson

Levodopa heeft met name een goed effect op bradykinesie en rigiditeit, het effect op rusttremor is wisselend. Levodopa geeft meestal geen duidelijke verbetering van gestoorde houdingsreflexen.
On-off periodes
Wanneer de hoeveelheid dopamine in de hersenen voldoende is met behulp van de medicatie dan zullen de symptomen van de ziekte van Parkinson niet of nauwelijks aanwezig zijn. Deze periode noemen we ook wel de on-periode.
Wanneer de hoeveelheid dopamine in de hersenen te hoog wordt als gevolg van de behandeling ontstaat dyskinesieen. De patient is overbeweeglijk.
Wanneer de hoeveelheid dopamine in de hersenen weer te laag wordt omdat de medicatie is uitgewerkt dan zullen de symptomen van de ziekte van Parkinson weer duidelijk aanwezig zijn. Deze periode wordt off genoemd.
Het doel van de behandeling is om patienten zo veel mogelijk "On"" te laten zijn

Door wisselingen in spiegels van de medicatie, zullen on-hyperkinesie en off periodes elkaar afwisselen.

Afname therapeutisch window
In de loop van de jaren neemt het therapeutische window af. Dat wil zeggen dat het langer duurt voordat de persoon met de ziekte van Parkinson merkt dat de medicijnen effect hebben en dat de medicijnen ook veel sneller zorgen voor overbeweeglijkheid. De tijd dat de patient on is neemt af.

Er bestaan verschillende oplossing om er voor te zorgen dat de spiegel van de dopamine minder wisselt zodat deze in het therapeutische window van groen blijft.
Een van de oplossing is frequenter doseren zodat de spiegels van de dopamine meer constant blijven en minder wisselen.

Wanneer de behandeling met levodopa onvoldoende effect geeft, zijn er andere behandelvormen mogelijk. Dit hangt af van de reden waarom de levodopa behandeling onvoldoende effect heeft, zijn er met name wisselingen in effect (responsfluctutaties) en zijn deze voorspelbaar of onvoorspelbaar, of is er juist te veel overbeweeglijkheid (dyskinesieen), zijn deze er alleen waneer de piekdosis van het medicijn wordt bereikt of vaker? Dit bepaalt wat de beste strategie is om de behandeling aan te passen en met welk medcijn.

Dopamine agonisten
Naast levodopa bestaan er ook dopamine-agonisten. Dit zijn stofjes die veel lijken op dopamine en ook de dopaminereceptor kunnen stimuleren.

Medicijnen die de afbraaj van dopamine remmen
Het toevoegen van een COMT-remmer of een MAO-B remmer zorgt er voor dat dopamine minder snel wordt afgebroken, zodat er meer dopamine beschikbaar is. Hierdoor blijven patienten langer in het on-stadium. Vaak kan de levodopa dosering met 20-30% verlaagd worden. COMT-remmers worden vaak ingezet wanneer zogenaamde "wearing-off" symptomen ontstaan. Dat is een periode van off zijn voordat opnieuw levodopa ingenomen gaat worden.
Er bestaan in Nederland twee COMT-remmers: entacapon en tolcapon. Beide zijn in tablet vorm beschikbaar. Er bestaat ook een gel die via de darmen wordt toegediend en die een combinatie bevat van levodopa/carbidopa en entacapon.

In Nederland zijn twee MAO-B remmers beschikbaar: selegiline en rasagiline.

Door het toevoegen van een COMT of een MAO-B remmer neemt de hoeveelheid beschikbare dopamine in de synpaspleet in het putamen toe. Hierdoor zijn de patienten langer in de On-fase, maar kunnen ze ook langer last hebben van hyperkinesieen.

Amantidine
Andere medicijnen die ook gebruikt worden zijn bijvoorbeeld amantadine. Dit medicijn stimuleert de afgifte van dopamine en remt de heropname van dopamine.

Deep-brain stimulatie (DBS)
Een van de behandelmogelijkheden voor de ziekte van Parkinson naast medicatie is een operatie van de hersenen. Tijdens deze operatie kunnen elektrodes worden ingebracht die de hersenen stimuleren. Ook kan een laesie gemaakt worden in de hersenen. Voor dit laatste wordt de laatste tijd niet meestal niet meer gekozen.







Continu levodopa
Voor patienten waarbij operatie geen optie is, kan duodopa behandeling een mogelijke optie zijn. Hierbij krijgen de mensen een opening in de buik ter hoogte van de maag. Door deze opening zit een slang die eindigt in het duodenum. Over deze slang wordt met een pomp continue levodopa gegeven. Op deze manier kan een vrij constante spiegel van levodopa in het bloed en dus in de hersenen bereikt worden.

Apomorfine pomp
Een andere oplossing is een pompje die door middel van een slangetje onder de huid voortdurend apomorfine toedient. Dit valt te vergelijken met en insulinepompje die patienten met diabetes krijgen.

Er zijn veel ziektebeelden die op de ziekte van Parkinson lijken maar het niet zijn.

Een van deze aandoeningen is MultiSysteemAtrofie MSA genoemd. Er bestaan in het beginstadium 3 verschillende types MSA, in eindstadium zijn deze types niet meer van elkaar te onderscheiden.

Het voorkomen van onderstaande symptomen kan wijzen op de diagnose MSA in plaats van de ziekte van Parkinson bij patienten met een hypokinetisch syndroom.


De behandeling van MSA lijkt qua ondersteuning veel op die van de ziekte van Parkinson. Helaas heeft medicatie veel minder effect. Ook krijgen patienten sneller meer klachten en hebben de meeste patienten binnen 3 jaar een rolstoel nodig.

Progressieve supranucleaire palsy (PSP)
Een andere vorm van parkinsonisme is PSP, genoemd naar de kenmerkende verticale blikparese die mensen met deze aandoening hebben. Zij kunnen niet goed omhoog en/of omlaag kijken, waardoor ze aangeven dat ze niet goed kunnen zien.

De pathofysiologie van PSP is anders dan die van de ziekte van Parkinson.

Het voorkomen van onderstaande symptomen kan wijzen op de diagnose PSP in plaats van de ziekte van Parkinson bij patienten met een hypokinetisch syndroom.


Omdat mensen met PSP een tekort aan acetylcholine hebben, heeft behandeling met levodopa meestal geen of een zeer beperkt effect.

Corticobasale degeneratie
Een zeldzame vorm van parkinsonisme is corticobasale degeneratie. Deze aandoening kenmerkt zich door zeer sterke asymmetrie, nog veel meer dan de ziekte van Parkinson.

Deze aandoening kenmerkt zich ook door het voorkomen van corticale symptomen, naast de extrapyramidale symptomen.

De extrapyramidale symptomen kunnen bestaan uit een hypokinetisch rigide syndroom, maar ook uit dystonie of myoclonieen.

Het voorkomen van onderstaande symptomen kan wijzen op de diagnose CBD in plaats van de ziekte van Parkinson bij patienten met een hypokinetisch syndroom.

Lewy body dementie
Parkinsonisme kan ook voorkomen in het kader van Lewy body dementie. Bij deze aandoening staat de dementie van het subcorticale type op de voorgrond. Deze patienten krijgen vaak veel bijwerkingen wanneer zij levodopa krijgen voorgeschreven.

Het voorkomen van onderstaande symptomen kan wijzen op de diagnose CBD in plaats van de ziekte van Parkinson bij patienten met een hypokinetisch syndroom.

Chorea zijn onwillekeurige abrupte bewegingen vaak met een dansens karakter waarvan onvoorspelbaar is waar ze optreden en die vaak in elkaar overvloeien.


Het is niet altijd gemakkelijk om chorea te onderscheiden van andere bewegingsstoornissen, zoals myoclonus, tics, acatasie of dystonie.

Chorea kent een uitgebreide differentiaal diagnose. De differentiaal diagnose verschilt bij kinderen en volwassenen. Ook loont het om een onderscheid te maken tussen acute/subacute en meer chronische (beloop langer dan 1 jaar) oorzaken.

Van alle genetische aandoeningen met chorea op de volwassen leeftijd is de ziekte van Huntington de meest voorkomende aandoening.
De plaats waar de chorea aanwezig is in het lichaam kan een aanwijzingen geven voor de onderliggende oorzaak.

Overweeg ook altijd goed of medicatie de oorzaak kan zijn van het ontstaan van chorea.

Bij het inzetten van diagnostiek speelt de familieanamnese een belangrijke rol.

In geval van een negatieve familieanamnese kan overwogen worden om toch een HTT analyse in te zetten in samenspraak met een klinisch geneticus.
Het advies is om bij een negatieve familieanamnese een MRI scan van de hersenen te maken.

Daarnaast kan laboratoriumonderzoek een clue geven voor de onderliggende diagnose.

Chorea is vaak lastig te behandelen. De vraag is of patienten last hebben van hun chorea. Het blijft vaak goed om een afweging te maken tussen de voordelen van behandelen met medicatie tegen de bijwerkingen van de medicatie.

Ziekte van Huntington is een neurodegeneratieve aandoening die zich kenmerkt voor chorea, dementie en persoonlijkheidsverandering. Vroeger werd gesproken van chorea van Huntington, maar omdat de ziekte veel meer is dan alleen chorea, wordt tegenwoordig gesproken van de ziekte van Huntington.

De ziekte van Huntington is een zeldzaam voorkomende aandoening, maar van alle erfelijke vormen van chorea op volwassen leeftijd de meest voorkomende vorm van chorea. De ziekte komt ongeveer bij een op 10.000 mensen in Nederland voor. Zo'n 6000-9000 mensen zijn drager van een fout in het HTT-gen.

De ziekte van Huntington is een autosomaal dominant overervende aandoening. Het is een zogenaamde repeatziekte, de letters CAG worden vaker herhaald dan gebruikelijk. De ziekte kan van generatie op generatie toenemenen, vooral wanneer het via de mannelijke lijn wordt doorgegeven.

Door de te grote CAG-repeat krijgt het huntingtine eiwit een te lange polyglutamine staart. Hierdoor slaat het huntingtine eiwit neer in de hersencellen, bij voorkeur in die van de basale kernen. Ook is het mRNA en het pre-mRNA bij de ziekte van Huntington verkeerd gevouwen, wat zijn invloed heeft op andere stukken RNA die zich ook in de cel bevinden.

De motorische symptomen zijn vaak het meest opvallend.

De meest kenmerkende bewegingsstoornis is chorea.

Naast de motorische symptomen verandert de persoonlijkheid van de persoon vaak. Er ontstaan gedragsveranderingen die vaak nog een groter probleem vormen dan de problemen met bewegen.

Daarnaast zijn er ook cognitieve problemen, er ontstaat een subcorticale vorm van dementie met verlies van executatieve functies.

Personen met de ziekte van Huntington vallen vaak af in de loop van de jaren. Dit komt door de slikstoornissen in combinatie met iniatiatief problemen om eten of drinken te pakken.

Wanneer de eerste symptomen op jonge leeftijd (< 20 jaar) ontstaan geeft de ziekte van Huntington geen hyperkinetische bewegingsstoornis, maar een hypokinetische bewegingsstoornis. Dit wordt de juveniele vorm van de ziekte van Huntington genoemd. Jongeren hebben vaak meer dan 60 CAG-repeats.

Wanneer de aandoening in de familie voorkomt, kan de diagnose gesteld worden door middel van gericht DNA-onderzoek.
Bij personen die last hebben van chorea, kan atrofie van de kop van de nucleus caudatus op een MRI scan een belangrijke clue geven dat er sprake is van de ziekte van Huntington.

Naast de ziekte van Huntington kunnen ook andere aandoeningen gepaard gaan met chorea. Hieronder staan de meest voorkomende weer gegeven.
Wanneer er sprake is van een positieve familieanamnese zonder dat er sprake is van de ziekte van Huntington, dan komt bij een op de 20-30 mensen een c9orf72-mutatie voor of is er sprake van SCA17. De Huntingtonlike disease zijn in Nederland zeldzaam voorkomen.

Er bestaat geen behandeling die chorea van Huntington kan genezen. De behandeling is er op gericht om symptomen waar de persoon zelf last van heeft zo veel mogelijk te verminderen.

Antisense gentherapie is een behandelvorm waarbij korte eiwitten bestaande uit nucleotiden in de cel worden gebracht. Deze antisense oligonucleotiden binden aan het mRNA van het HTT-gen en zorgen er voor dat het mRNA niet word afgelezen en wordt afgebroken.

Daarnaast wordt er ook onderzoek gedaan naar gentherapie voor de ziekte van Huntington, met virussen (adeno-geassocieerde virussen) met daarin microRNA wat het HTT-gen kan uitzetten. Deze behandeling wordt gegeven door een stereotactiche injectie in het striatum. Ook wordt er onderzoek gedaan naar zogenaamde small molecules die zorgen dat het HTT-mRNA versneld wordt afgebroken.
De ziekte van Huntington is een langzaam progressieve aandoening. Het beloop kan van persoon tot persoon verschillen. Personen die al op jonge leeftijd de eerste symptomen van chorea van Huntington krijgen hebben vaak een sneller beloop dan personen die dit pas op latere leeftijd krijgen.

Dystonie is een vorm van een hyperkinetische bewegingsstoornis waardoor sprake is van een afwijkende stand van een lichaamsdeel of van een langzame abnormale beweging.

Dystonie is het best zichtbaar tijdens een beweging en niet zo zeer in rust. Het kan zijn dat de dystonie alleen ontstaat bij een bepaald type beweging, dit wordt taakspecifieke dystonie genoemd.
Dystonie gaat vaak gepaard met een "tremor". Eigenlijk is er geen sprake van een tremor omdat de schokkerige beweging onregelmatig is en een tremor juist regelmatig is.

Dystonie kan op verschillende manieren ingedeeld worden.

Het is belangrijk niet te vergeten dat niet motore symptomen veelm voorkomen bij mensen met dystonie (55-70%). Het is belangrijk hier naar te vragen. Het voorkomen van deze symptomen hangt niet samen met de ernst van de dystonie. Behandeling van deze niet motore symptomen geeft verbetering van de dystonie.

Veel dystonieen zijn zogenaamde primaire dystonieen, dat wil zeggen dystonie veroorzaakt door een fout in het DNA.
Dystonie kan ook het gevolg zijn van een andere onderliggende aandoening, dit wordt een secundaire dystonie genoemd.

Wanneer de dystonie op jonge leeftijd ontstaat, dan zal de dystonie vaak uiteindelijk in alle lichaamsdelen aanwezig zijn. Dit wordt gegeneraliseerde dystonie genoemd. Vaak is dit een primaire dystonie door een fout in het DNA. Wanneer de dystonie op oudere leeftijd ontstaat, blijft de dystonie vaak focaal, dat wil zeggen in een lichaamsdeel, bijvoorbeeld het hoofd. Dit wordt ideopatische dystonie genoemd.

Wanneer onderstaande red flags aanwezig zijn, dan is de kans groot dat er sprake is van een onderliggende oorzaak voor de dystonie, een zogenaamde secundaire dystonie.

Let ook op mimics van dystonie zoals een osteomyelitis die een torticolis geeft of een streng ter plaatse van de musculus sternocleidomastoideus die zorgt voor een torticollis.

Met behulp van anamnese, neurologisch onderzoek en aanvullend onderzoek wordt de dystonie geclassificeerd volgens onderstaand schema.

Genetische dystonieen ook wel primaire dystonieen ontstaan vaak op kinderleeftijd. Inmiddels zijn al veel verschillende foutjes in het DNA bekend die kunnen zorgen voor het ontstaan van een primaire dystonie.

Onderstaande dia laat een stappenplan zien voor de behandeling van gegeneraliseerde dystonie. Het meest gebruikte anti-cholinergicum is trihexyphenidyl.

Wanneer de dystonie op oudere leeftijd ontstaat, dan is er meestal sprake van een focale dystonie. Er bestaan verschillende vormen van focale dystonie.
Een bijzondere vorm van focale dystonie is de taakspecifieke dystonie.

De meest voorkomende taakspecifieke dystonie is schrijfkramp.

Het is belangrijk alert te zijn op mimics van afwijkende standen van de hand die niet berusten op dystonie.

Op iets oudere leeftijd komt de cervicale dystonie voor.

Het is belangrijk alert te zijn op mimics die kunnen lijken op een cervicale dystonie maar een andere oorzaak kennen.

De dystone hoofdtremor kan lastig te onderscheiden zijn van de hoofdtremor in het kader van essentiele tremor. Toch zijn er een aantal verschillen. herkennen is van belang omdat de dystone hoofdtremor het beste behandeld kan worden met botuline toxine en niet met anti-tremor medicatie.

Een andere vorm van een focale dystonie is laryngeale dystonie.

Op oudere leeftijd komt blefarospasme regelmatig voor. Hierbij is er sprake van dystonie in de musculus orbicularis oculi. Het kan goed behandeld worden met botuline toxine. Bij ooglidaparaxie loont het ook om een injectie pretarsaal te geven.

Voor de behandeling van focale dystonie kan onderstaand stappenschema worden aangehouden.

Botuline toxine injecties is een geschikte behandeling voor focale dystonie, het werkt op de plaats waar het moet werken. Tegenwoordig worden deze injecties steeds vaker geplaatst onder EMG-geleide of ECHO-geleide om zo zekerder op de juiste plek de injectie te geven.

Gespecialiseerde fysiotherapie (te vinden via dystonia.net Nederland) kan ook helpen om minder last te hebben van dystonie.

Er bestaan verschillende medicijnen die dystonie kunnen verminderen elke met hun eigen bijwerkingenprofiel. Nadeel aan medicatie is ook dat de medicijnen in het hele lichaam werken en niet alleen op de plaats waar de dystonie aanwezig is.

Wanneer dystonie niet reageert op medicatie en botuline toxine kan deep brain stimulation een optie zijn.

Dystonie kan zorgen voor orthopedische en neurologisch complicaties. Behandeling is er op gericht om deze complicaties te voorkomen.
Orthopedische complicaties worden behandeld volgens reguliere richtlijnen, al kan de dystonie van invloed zijn op het resultaat van de behandeling.

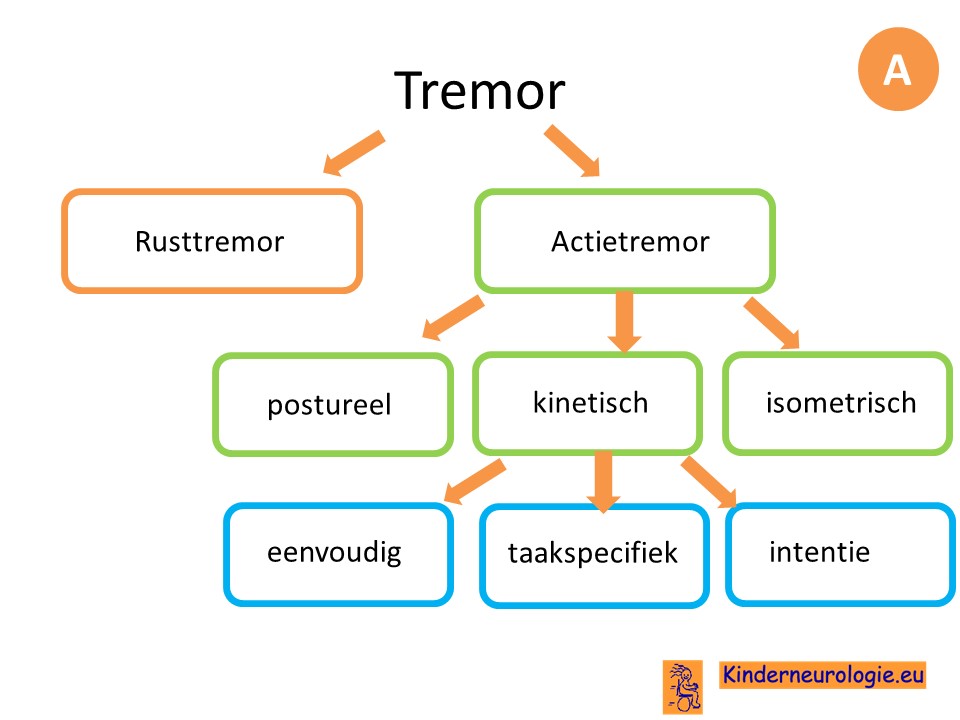
Een tremor is een ritmische beweging

Er bestaan verschillende soorten tremoren.













Een subacute ataxie kent een andere differentiaal diagnose onder te verdelen in
- neoplastisch: primaire tumor of metastase in achteste schedelgroeve, basale meningitis carcinomatosa
- immuungemedieerd: anti-GAD ataxie, neurocoeliakie paraneoplastische syndromen, neurosarcoidose, SREAT
- infectieus: ziekte van Whipple, HIV encefalitis, tuberculeuze meningitis en/of tuberculoom, Legionaire ziekte
- degeneratief: Creutzfeld Jakob

Een chronische ataxie is vaak genetisch, maar soms verworven
-genetisch autosomaal dominant: SCA 1-SCA31, EA 1 t/m 6



















Medicatie die veel gebruikt wordt binnen de psychiatrie kunnen zorgen voor het ontstaan van bewegingsstoornissen, daarnaast kunnen ook psychiatrische aandoeningen zelf zorgen voor het ontstaan van bewegingstoornissen. De drie meest voorkomende bewegingsstoornissen in de psychiatrie zijn katatonie, acathisie en het tardieve syndroom.

Katatonie is een syndroom die zich op verschillende manieren kan uiten. Volgens de DSM-V moet er sprake van een combinatie van 3 van de 12 mogelijke symptomen.

Katatonie wordt soms verward met een acuut opgetreden extrapiramidaal syndroom. Er zijn wel duidelijke verschillen tussen beide aandoeningen.

De oorzaak van het ontstaan van katatonie is heel divers, varierend van psychiatrische aandoeningen, tot neurologische aandoeningen, een infectie, een metabole ontregeling, bijwerking van medicatie of een intoxicatie.

De pathofysiologie van katatonie is grotendeels onopgehelderd. Het gaat om dysregulatie van meerdere systemen waarbij GABA en dopamine een belangrijke rol in spelen, net als de dopamine D2 receptor en de NMDA receptor.

Vaak kan op grond van anamense en lichamelijk onderzoek al vast gesteld worden wat de oorzaak is van het ontstaan van de katatonie.
Wanneer er geen enkele clue is, kan laboratoriumonderzoek, een MRI van de hersenen en een LP worden overwogen.

Er bestaan geen RCT's voor de beste behandeling van katatonie. Vaak wordt gewerkt met lorazepam, die in hoge doseringen moet worden gegeven. Bij onvoldoende effect of bij maligne katatonie wordt RCT ingezet. Daarnaast is het belangrijk alert te zijn op bijkomende problemen en deze te voorkomen of tijdig te behandelen.

Bij vlot herkennen en starten van een behandeling, naast het opsporen en waar mogelijk behandelen van de oorzaak is de prognose van katatonie goed. Een al langer bestaande katatonie wordt steeds moeilijker te behandelen.

Acathisie is een gevoel van innerlijke rusteloosheid en de continue drang om te bewegen, vaak met de benen

Acathisie wordt nog al eens verward met tardieve dyskinesie en acute dystonie. Het kenmerk van acathisie is dat dit vooral aan de benen voorkomt, terwijl tardieve dyskinesie meer aan de handen en het gezicht voorkomt en acute dystonie het gezicht, de nek en de schouders.

Ook wordt acathisie nog al eens verward met restless legs. Bij restless legs komen paresthesieen voor die bij acathisie niet voorkomen. Ook komen restless legs vooral in de avond en nacht voor en verergeren ze bij liggen, terwijl liggen bij acathisie vaak verlichting geeft.

Acathisie is het gevolg van gebruik van medicatie, waaronder antipsychotica en anti-emetica, maar ook andere medicijnen kunnen acathisie geven.

De eerste stap in de behandeling is om te kijken of het medicijn wat de acathisie veroorzaakt gestaakt kan worden of in dosis verlaagd kan worden of vervangen kan worden voor een ander medicijn. In geval van acathisie als gevolg van antipsychoticum kan het lonen een switch te maken naar een 2e generatie antipsychoticum. Wanneer dit onvoldoende effect heeft kan een medicijn bijgestart worden om de acathisie te verminderen.

De prognose van acathisie hangt ook af van snelle herkenning en starten behandeling. Vaak wordt acathisie verward met angst en agitatie, dit kan lijden tot een verkeerde behandeling en juist toename van acathisie.

Tegenwoordig wordt gesproken van tardief syndroom als verzamelnaam voor alle laat optredende bijwerking van langdurig gebruik van antipsychotica.

Het tardief syndroom kan zich uiten in de vorm van verschillende bewegingsstoornissen, maar ook een combinatie van pijn en een bewegingsstoornis kan voorkomen.

Er bestaan diverse risicofactoren die maken dat een persoon gevoeliger is voor het krijgen van een tardief syndroom

Bij de pathofysiologie spelen verandering in de dopamine D2 receptoren een belangrijke rol.

Het tardief syndroom is vaak het gevolg van het gebruik van antipscyhotica, maar ook andere medicatie is in staat om het tardief syndroom te veroorzaken.

Voor de de behandeling geldt eerst kijken of het medicijn die het tardief syndroom veroorzaakt gestaakt kan worden of vervangen kan worden door een ander medicijn. Indien dit niet mogelijk is, is bij starten van een medicijn mogelijk om de symptomen van het tardief syndroom te verminderen.

Voor de prognose van het tardief syndroom geldt ook, snelle herkenning en start behandeling vergroot de kans op succes van de behandeling.

Laatst bijgewerkt: 19 oktober 2023 voorheen: 19 december 2020
Auteur: JH Schieving
Referenties
- Biemond syllabus bewegingsstoornissen 2016
- Biemond syllabus bewegingsstoornissen 2020
Heeft uw kind nog andere symptomen, laat het ons weten.