Wat is het SLC6A1-syndroom?
Het SLC6A1-syndroom waarbij kinderen een ontwikkelingsachterstand hebben en/of last hebben van epileptische aanvallen als gevolg van een fout in het erfelijk materiaal op een plaats die SLC6A1-gen wordt genoemd.
Hoe wordt het SLC6A1-syndroom ook wel genoemd?
Het SLC6A1-syndroom is genoemd naar de plaats waar in het erfelijk materiaal een fout gevonden wordt.
SLC6A1-related neurodevelopmental syndrome
In het Engels wordt de term SLC6A1-related neurodevelopmental syndrome gebruikt. Neurodevelopmental verwijst naar de ontwikkelingsproblemen die deze kinderen hebben als gevolg van een veranderde werking van de hersenen.
Myoclone-atone epilepsie
Een groot deel van de kinderen met het SLC6A1-syndroom heeft last van epilepsie. Vaak komt een speciaal soort epilepsie aanvallen voor. Deze aanvallen bestaan uit een kort schokje in het lichaam gevolgd door kortdurend krachtsverlies in een deel van het lichaam. Deze korte schokjes worden een myoclonie genoemd. Het krachtsverlies in een deel van het lichaam wordt atonie genoemd. Het SLC6A1-syndroom wordt daarom ook wel myoclone atone epilepsie syndroom genoemd, afgekort met de letters MAE.
Niet alle kinderen met het SLC6A1-syndroom krijgen last van epilepsieaanvallen.
Doose syndroom
Myclone-atone epilepsie wordt ook wel het Doose syndroom genoemd. Soms wordt ook wel de term myocloon-astatische epilepsie gebruikt. Een deel van de kinderen met het Doose syndroom heeft een foutje in het SLC6A1-gen. Andere foutjes in het erfelijk materiaal kunnen ook zorgen dat het Doose syndroom ontstaat. Niet alle kinderen met het Doose syndroom, hebben dus het ook SLC6A1-syndroom. Geschat wordt dat bij één op de 25 kinderen het Doose syndroom het gevolg is van een verandering in het SLC6A1-gen.
3p25.3 microdeletie syndroom
Het SLC6A1-syndroom vertoont overlap met het 3p25.3microdeletie syndroom genoemd. Bij het 3p25.3microdeletie syndroom mist een stukje van chromosoom 3. Op dit stukje ligt het SLC6A1-gen. Het missen van dat kleine stukje van chromosoom 3 wordt een microdeletie genoemd.
Kinderen met het 3p25.3microdeletie syndroom hebben vaak meer symptomen dan kinderen met alleen een verandering in het SLC6A1-gen, omdat kinderen met het microdeletie syndroom ook nog andere genen kunnen missen die een rol spelen bij de ontwikkeling.
Hoe vaak komt het SLC6A1-syndroom voor bij kinderen?
Het SLC6A1-syndroom is een zeldzame aandoening. Er is niet goed bekend hoe vaak het SLC6A1-syndroom voorkomt bij kinderen. Geschat wordt dat de aandoening bij één op de 40.000-50.000 mensen voorkomt. Bij een deel van de kinderen die dit syndroom heeft zal niet bekend zijn dat er sprake is van dit syndroom. Dankzij nieuwe genetische technieken wordt het gemakkelijker om deze diagnose te stellen en zal meer duidelijk worden hoe vaak dit syndroom voorkomt bij kinderen.

Bij wie komt het SLC6A1-syndroom voor?
Het SLC6A1-syndroom is al voor de geboorte aanwezig. Het kan enige tijd duren voordat duidelijk wordt dat kinderen een vertraagde ontwikkeling hebben in vergelijking met hun leeftijdsgenoten. De epilepsie ontstaat meestal op de peuter/kleuterleeftijd.
Het SLC6A1-syndroom komt zowel bij jongens als bij meisjes voor.
Wat is de oorzaak van het ontstaan van het SLC6A1-syndroom?
Fout in erfelijk materiaal
Het SLC6A1-syndroom wordt veroorzaakt door een foutje op een stukje materiaal op het 3e chromosoom. De plaats van dit foutje wordt het SLC6A1-gen genoemd.

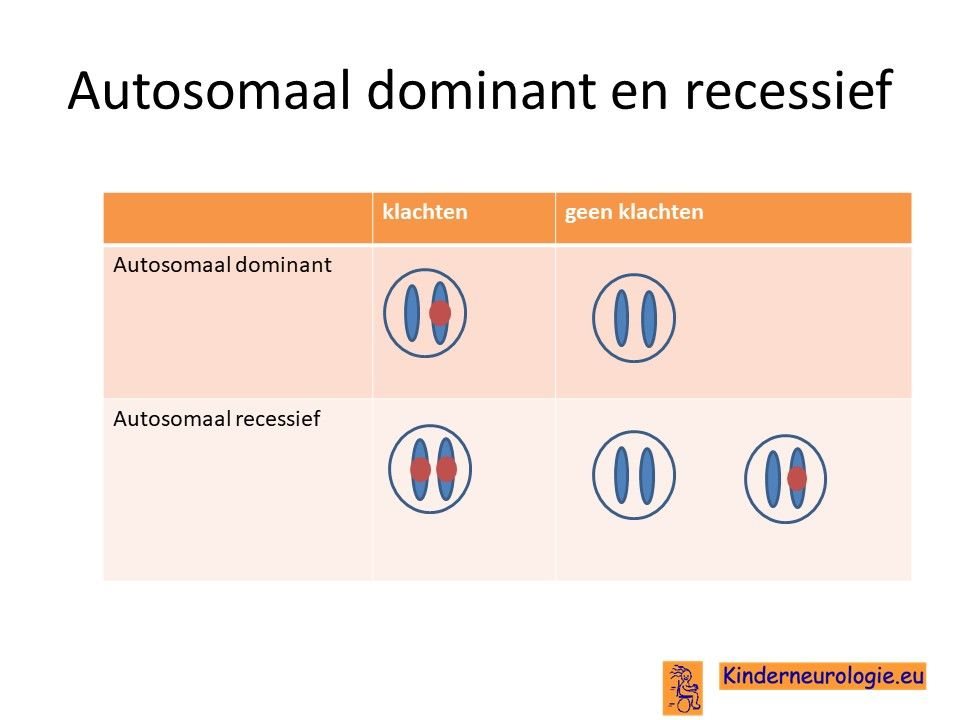
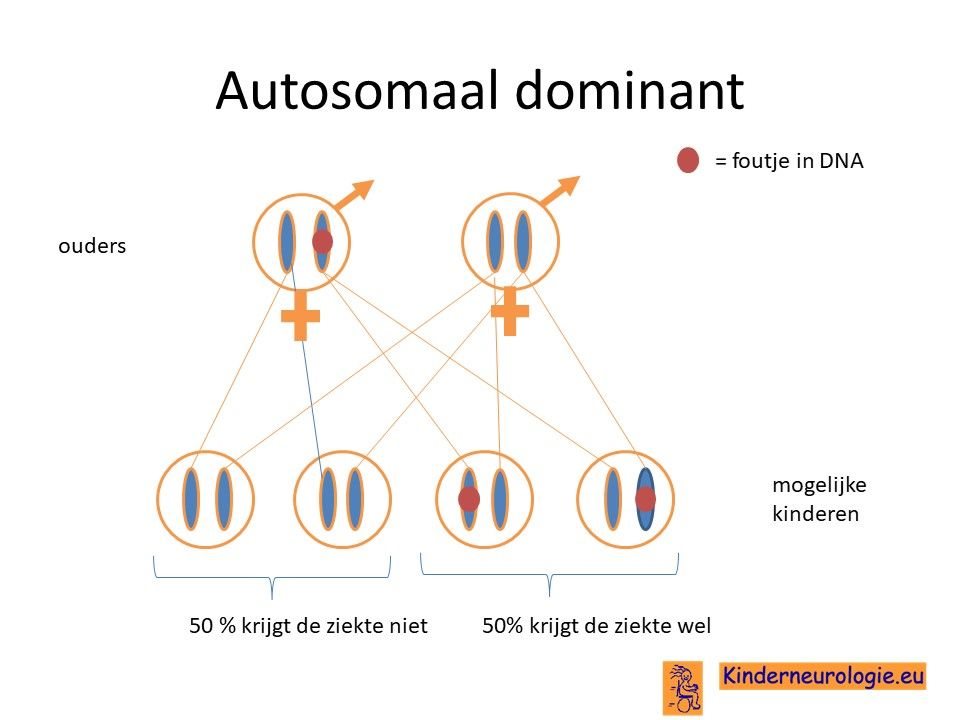
Autosomaal dominant
Het SLC6A1-syndroom wordt veroorzaakt door een zogenaamde autosomaal dominant foutje. Dit houdt in dat een foutje op een van de twee chromosomen 3 die een kind heeft in het SLC6A1-gen al voldoende is om de aandoening te krijgen. Dit in tegenstelling tot een autosomaal recessief foutje waarbij kinderen pas klachten krijgen wanneer beide chromosomen een foutje bevatten.
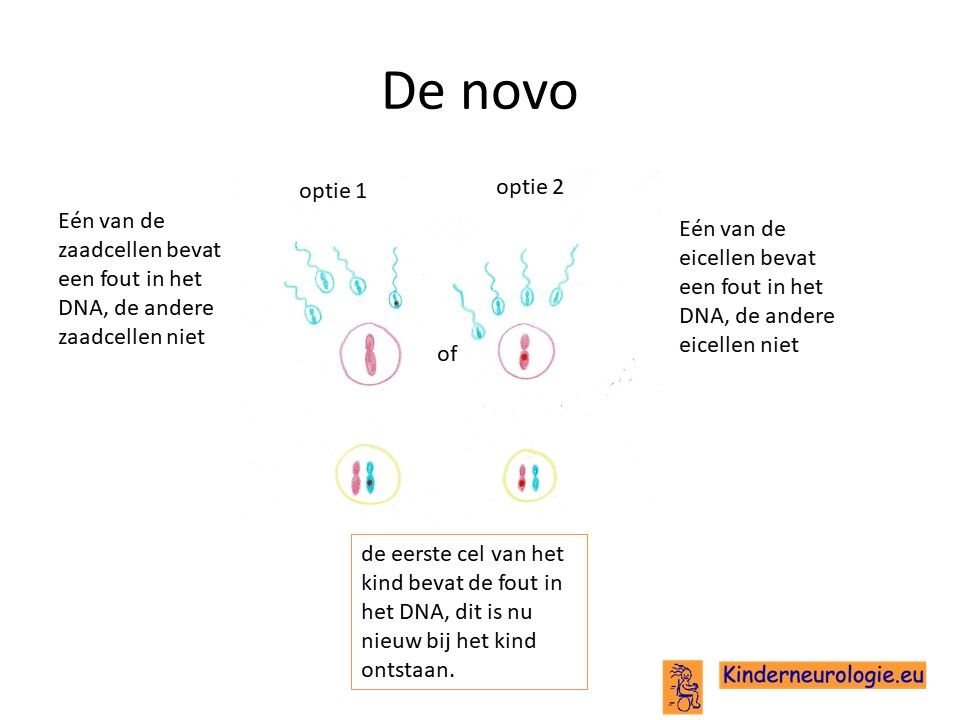
Bij het kind zelf ontstaan
Bij het merendeel van de kinderen met het SLC6A1-syndroom het foutje in het erfelijk materiaal bij het kind zelf ontstaan na de bevruchting van de eicel door de zaadcel en niet overgeërfd van een van de ouders. Dit wordt ook wel de novo genoemd, wat nieuw ontstaan bij het kind betekent.
Geërfd van een ouder
Een deel van de kinderen heeft het foutje in het SLC6A1-gen geërfd van een ouder die zelf dan ook het SLC6A1-syndroom heeft. Soms zal al bekend zijn dat de ouder een syndroom heeft, soms ook nog niet en wordt de diagnose pas gesteld wanneer de diagnose bij het kind wordt gesteld.
Type fout
Het soort fout in het SLC6A1-gen bepaalt hoeveel klachten kinderen zullen krijgen. Bepaalde fouten zorgen er voor dat er helemaal geen werkzaam eiwit meer wordt gemaakt, deze fouten hebben de grootste gevolgen voor een kind. Bij ander type fouten wordt er een afwijkend maar nog wel werkzaam eiwit gemaakt of is er minder goed werkzaam eiwit dan gebruikelijk. Deze kinderen zullen minder klachten hebben dan kinderen die helemaal geen werkend eiwit meer hebben.

Afwijkend eiwit
Het SLC6A1-gen bevat informatie voor de aanmaak van een bepaald transport eiwit. Dit eiwit wordt SLC6A1 genoemd. SLC6A1 staat voor solute carrier family type 6A1. Solute carrier is het Engelse woord voor transport eiwit.
Het SLC6A1-eiwit speelt een belangrijke rol bij het transport van het stofje GABA in de hersencellen. Daarom wordt het SLC6A1-eiwit ook wel GABA transporter eiwit genoemd. Bij kinderen met dit syndroom verloopt dat transport niet goed. GABA is een belangrijk boodschapperstofje in de hersenen. Hersencellen “praten” met elkaar door boodschapperstofjes af te geven. Deze boodschapperstofjes worden uitgestort in de ruimte tussen twee verschillende hersencellen, deze ruimte wordt synapsspleet genoemd. Normaal gesproken wordt GABA wat uitgestoten is in de synapsspleet, weer opgeruimd door SL6A1 en terug gegeven aan de zenuwcel. Zo kan de zenuwcel op een later moment weer GABA afgeven om zo een signaal door te geven aan een andere hersencel. Bij kinderen met dit syndroom kan GABA niet goed teruggegeven aan de zenuwcel. Hierdoor is er te weinig GABA aanwezig waardoor bepaalde hersencellen hun signalen niet goed kunnen doorgeven aan andere hersencellen.

Epilepsie
GABA is een belangrijke boodschapperstofje in de hersenen. Een andere belangrijke boodschapperstofje is glutamaat. GABA is een rustgevende boodschapperstofje, glutamaat is een activerende boodschapperstofje. Het is belangrijk dat er een balans is tussen de hoeveelheid glutamaat en de hoeveelheid GABA. Een verstoring van deze balans, te veel aan glutamaat en te weinig aan GABA, maakt dat gemakkelijk epilepsie-aanvallen kunnen ontstaan.

Wat zijn de symptomen van het SLC6A1-syndroom?
Variatie
Er bestaat variatie in de hoeveelheid en de ernst van de symptomen die verschillende kinderen met het SLC6A1-syndroom hebben. Het valt van te voren niet goed te voorspellen van welke symptomen een kind last zal krijgen.
Omdat het SLC6A1-syndroom nog maar korte tijd bekend is, is het mogelijk dat ook andere klachten het gevolg zijn van dit syndroom, zonder dat dit op dit moment bekend is.
Ook is het goed mogelijk dat er in de loop van de tijd bij kinderen met dit syndroom gediagnosticeerd worden, die een mildere vorm van dit syndroom hebben, dan de kinderen die tot nu toe met dit syndroom bekend zijn.

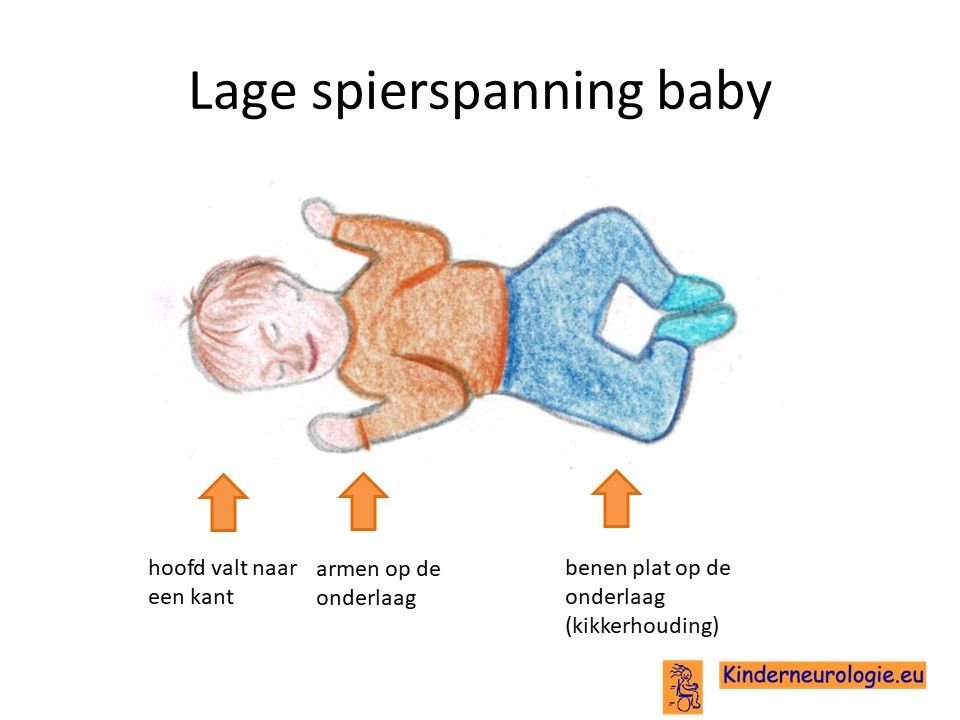
Lage spierspanning
Jonge kinderen met het SLC6A1-syndroom hebben vaak een lage spierspanning. Baby’s voelen hierdoor slapper en soepeler aan dan kinderen zonder dit syndroom. Baby’s moeten goed vastgehouden en ondersteund worden wanneer ze opgetild worden. Door de lagere spierspanning is het voor kinderen lastig om hun hoofd op te tillen en overeind te houden. Hierdoor is het voor kinderen veel moeilijker om zich te gaan ontwikkelen.
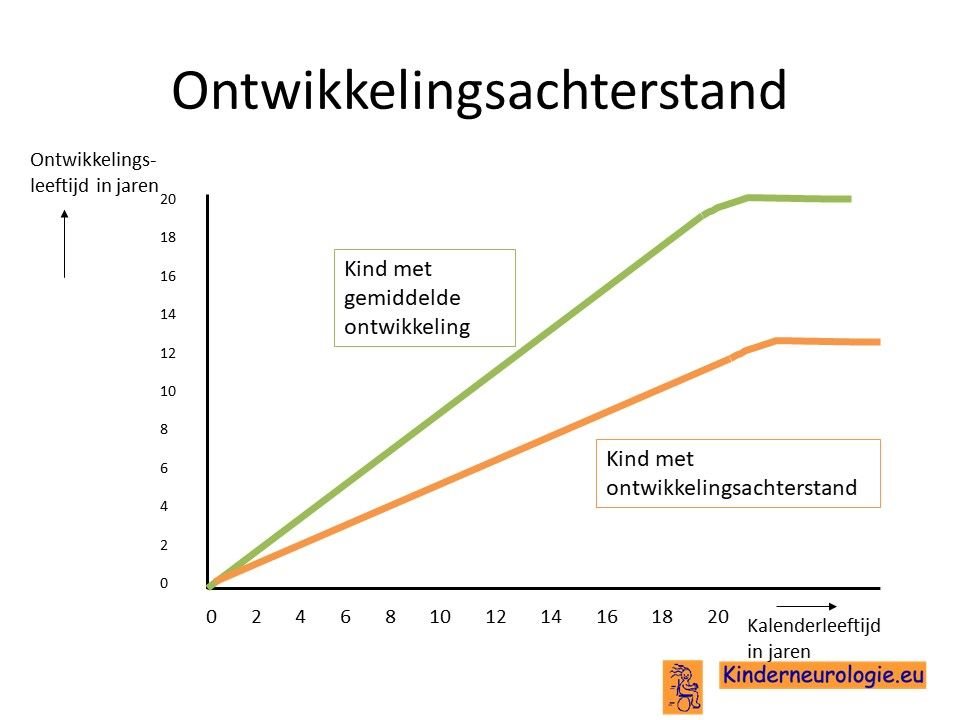
Ontwikkelingsachterstand
Kinderen met het SLC6A1-syndroom ontwikkelen zich langzamer dan hun leeftijdsgenoten. Ze gaan op latere leeftijd rollen, zitten, staan, lopen en praten dan hun leeftijdsgenoten. Een deel van de kinderen is wel in staat om te leren zelfstandig te lopen, voor een ander deel van de kinderen is dit te moeilijk. Het is voor kinderen met dit syndroom vaak lastig om te leren praten. Kinderen hebben vaak moeite om de juiste klanken te vormen en kunnen daardoor moeilijker verstaanbaar zijn.
Problemen met leren
Kinderen met het SLC6A1-syndroom hebben vaak problemen met leren. Het ene kind heeft meer problemen met leren dan het andere kind. Een deel van de kinderen is moeilijk lerend, een ander deel van de kinderen is zeer moeilijk lerend. Een deel van de kinderen heeft een IQ onder de 70, de grens waaronder gesproken wordt van een verstandelijke beperking.
Epilepsie
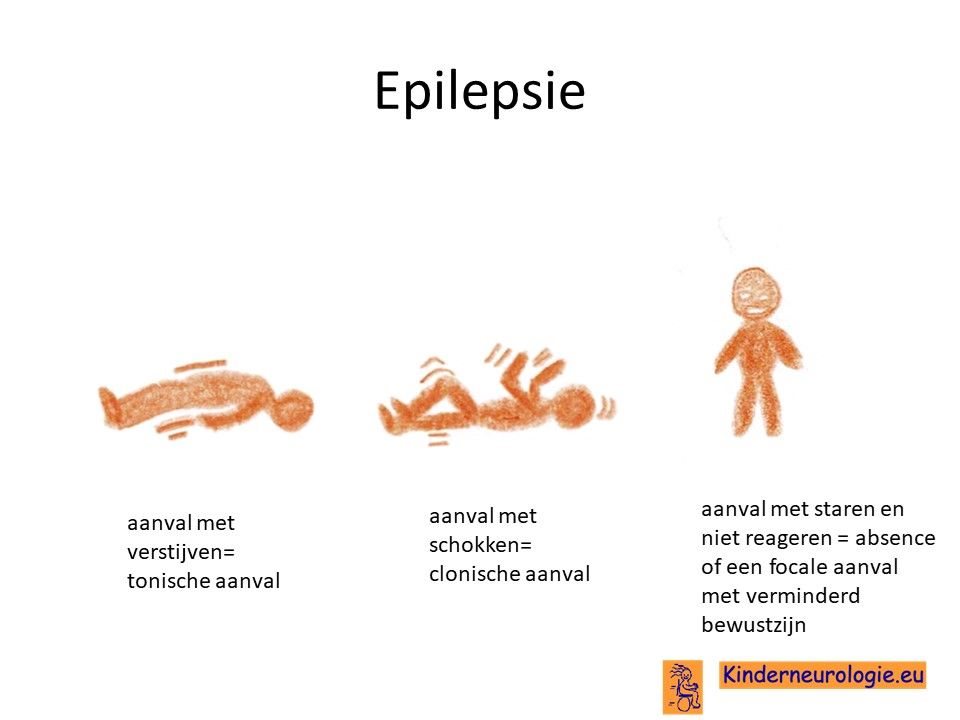
Een groot deel van de kinderen met het SLC6A1-syndroom krijgt last van epilepsie aanvallen. Deze aanvallen ontstaan vaak op de peuter- of kleuterleeftijd. Verschillende type aanvallen kunnen voorkomen. Aanvallen die vaker voorkomen zijn aanvallen met kleine kortdurende schokjes in het lichaam. Deze aanvallen worden myoclonieën genoemd. Zo’n schokje kan gevolgd worden door kortdurend krachtsverlies in een deel van het lichaam. Dit wordt een atone aanval genoemd. Kinderen kunnen vallen als gevolg van een atone aanval. De combinatie van een schokje gevolgd door een kortdurend krachtverlies wordt myocloon-astatische epilepsie (MAE) genoemd.
Ook komen zogenaamde staaraanvallen vaker voor. Dit zijn aanvallen waarbij kinderen voor zich uit staren en niet bewegen. Tijdens de aanval reageren kinderen niet op aanspreken of aanraken. De aanval duurt vaak meerdere seconden en stopt daarna vanzelf. Deze aanvallen worden ook wel atypische absences genoemd. Met atypisch wordt bedoeld dat deze vorm van absence epilepsie bij kinderen met het SLC6A1-syndroom vaak op jongere leeftijd ontstaat dan kinderen die de typische absence epilepsie hebben. Daarom wordt tegenwoordig in plaats van atypische absences ook wel gesproken van early onset absence epilepsie (EOAE). Een deel van de kinderen heeft telkens voordat de absence ontstaat een kort schokje in het lichaam. Dit wordt een myoclone-absence genoemd.
Kinderen met het SLC6A1-syndroom hebben vaak dagelijks last van epilepsie-aanvallen. Epilepsieaanvallen nemen vaak toe bij ziek zijn, bij koorts of bij veel prikkels en stress.
Bij een deel van kinderen ontstaan de epilepsie aanvallen als gevolg van het zien van lichtflitsen bijvoorbeeld door een flikkerende lamp of door zonlicht tussen een bomenrij. Dit wordt fotosensibele epilepsie genoemd.
De epilepsie-aanvallen kosten veel energie. Wanneer kinderen veel last van epilepsieaanvallen hebben, dan hebben zij minder energie ter beschikking om in hun ontwikkeling te steken. Vaak gaat de ontwikkeling in periodes met veel epilepsie langzamer vooruit dan in periodes zonder epilepsie, sommige kinderen gaan stil staan in hun ontwikkeling. Er zijn ook kinderen die als gevolg van de vele epilepsie vaardigheden verliezen (zoals woordenschat of zinsvorming) die zij voorheen wel beheersten.
Autistiforme kenmerken
Een deel van de kinderen met het SLC6A1-syndroom hebben vaker autistiforme kenmerken. Kinderen hebben bijvoorbeeld alleen voorkeur voor bepaald speelgoed en spelen niet met het andere speelgoed waarover ze ook kunnen beschikken. Vaak houden kinderen van een vast en voorspelbaar ritme en vinden ze het heel moeilijk wanneer er onverwachte gebeurtenissen plaats vinden. Hierdoor kunnen kinderen heel boos of verdrietig worden. Sommige kinderen vinden het moeilijk om oogcontact te maken. Een deel van de kinderen heeft niet zo’n behoefte om te praten, terwijl ze wel in staat zijn om te kunnen praten.

Omgaan met emoties
Kinderen met dit syndroom vinden het vaak moeilijk om emoties bij zich zelf en bij anderen te herkennen. Zij voelen ook moeilijk aan, dat ze zelf misschien te boos aan het worden zijn. Emoties kunnen daardoor in een keer in heftige mate uitkomen, zonder dat voor de omgeving vaak duidelijk is waarom het kind ineens zo boos of zo verdrietig is. Kinderen met dit syndroom hebben vaak iemand anders nodig om weer uit deze heftige emotie te komen.

Aandacht en concentratie
Kinderen met dit syndroom vinden het vaak lastig om langere tijd achter elkaar geconcentreerd en rustig te werken. Kinderen raken gemakkelijk afgeleid door beweging of geluiden in de omgeving. Ook hebben kinderen vaak moeite om langere tijd stil te zitten, hun lijf heeft het nodig om de hele tijd in beweging te zijn. Een deel van de kinderen krijgt ook de diagnose AD(H)D.
Stereotypieën
Een deel van de kinderen met dit syndroom maakt graag bewegingen met de armen en de handen die vaak terug keren. Zulke bewegingen worden stereotypieën genoemd. Sommige kinderen gaan wapperen met hun handen, anderen maken draaiende bewegingen of wrijvende bewegingen. Deze bewegingen komen vaak voor wanneer kinderen iets heel leuks of iets spannends gaan doen.

Problemen met het evenwicht
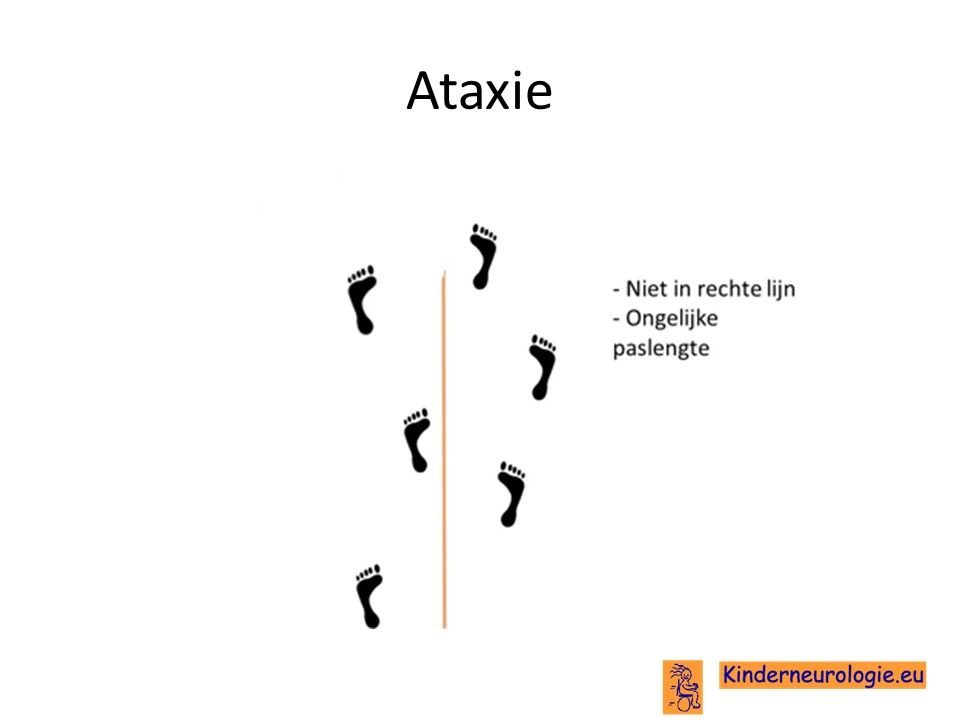
Een deel van de kinderen heeft last van evenwichtsproblemen. Deze kinderen vallen gemakkelijker dan andere kinderen. Vaak zetten kinderen hun voeten verder uit elkaar om zo te voorkomen dat ze vallen. De armen en de handen kunnen een trillende beweging maken wanneer kinderen met hun handen aan het werk zijn. Door deze trillingen is het voor kinderen moeilijker om fijne taakjes uit te voeren. Deze trillingen worden ook wel tremor genoemd.
Knipperen met de ogen
Sommige kinderen hebben regelmatig kleine schokjes in hun oogleden. Hierdoor knipperen kinderen met hun ogen. Dit worden ooglid myoclonieën genoemd. Deze ooglidmyoclonieen kunnen het gevolg zijn van epileptische activiteit in de hersenen.
Uiterlijke kenmerken
Bij veel syndromen hebben kinderen vaak wat veranderde uiterlijke kenmerken. Hier hebben kinderen zelf geen last van, maar het kan de dokters helpen om te herkennen dat er sprake is van een syndroom en mogelijk ook van welk syndroom. Ook maakt dit vaak dat kinderen met hetzelfde syndroom vaak meer op elkaar lijken dan op hun eigen broertjes en zusjes, terwijl de kinderen toch niet familie van elkaar zijn.
Kinderen met het SLC6A1- syndroom hebben meestal niet veel opvallende uiterlijke kenmerken. Sommige kinderen hebben de ogen iets verder uit elkaar staan dan gebruikelijk. Het is op grond van het uiterlijke kenmerken niet mogelijk om te herkennen dat er sprake is van het SLC6A1-syndroom.
Platvoetjes
Door de lage spierspanning hebben kinderen met dit syndroom vaak last van platvoetjes. Omdat de voeten het hele lichaamsgewicht moeten dragen, kunnen kinderen hierdoor gemakkelijker last hebben van pijn in de voeten of in de benen aan het eind van de dag.

Scoliose
De lage spierspanning maakt ook dat kinderen met dit syndroom gevoeliger zijn voor het ontwikkelen van een zijwaartse verkromming van de rug. Zo’n zijwaartse verkromming wordt ook wel een scoliose genoemd. Een deel van de kinderen heeft onderin de rug een versterkte holle kromming, dit wordt een versterkte lendenlordose genoemd.
Hoe wordt de diagnose SLC6A1- syndroom gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met epilepsie vanaf de babyleeftijd in combinatie met een lage spierspanning en een ontwikkelingsachterstand kan vermoed worden dat er sprake is van een syndroom. Er zijn echter veel verschillende syndromen die allemaal voor deze symptomen kunnen zorgen. Vaak zal aanvullend genetisch onderzoek nodig zijn om aan de diagnose SLC6A1-syndroom te stellen.
Bloedonderzoek
Bij routine bloedonderzoek worden bij kinderen met het SLC6A1-syndroom geen bijzonderheden gevonden.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt, kan door middel van gericht genetisch onderzoek op bloed naar het voorkomen van een foutje op het 3e-chromosoom in het SLC6A1-gen
Vaak worden ook alle chromosomen tegelijkertijd onderzocht (zogenaamd Array onderzoek), maar op deze manier kan niet de diagnose SLC6A1-syndroom worden gesteld. Soms blijkt bij Array onderzoek dat er een klein stukje van chromosoom 3 mist. Dit wordt ook wel 3p25.3 microdeletie syndroom genoemd. Op dit stukje erfelijk materiaal wat mist ligt het SLC6A1-gen, deze kinderen hebben dus ook de symptomen van dit syndroom. Vaak hebben ze nog meer symptomen, omdat ze ook andere stukjes erfelijk materiaal dan alleen het SLC6A1-gen missen.
In de toekomst zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht wordt.
MRI-scan
Bij kinderen met een ontwikkelingsachterstand en/of epilepsie zal een MRI scan gemaakt worden om te kijken of er bijzonderheden aan de hersenen te zien zijn. Bij kinderen met dit syndroom ziet de MRI-scan er meestal normaal uit. Soms worden kleine veranderingen gezien, deze veranderingen zijn niet specifiek voor het SLC6A1-syndroom, maar kunnen ook bij veel andere syndromen gezien worden.

Stofwisselingsonderzoek
Kinderen met een ontwikkelingsachterstand krijgen vaak stofwisselingsonderzoek van bloed en urine om te kijken of er sprake is van een stofwisselingsziekte die verklarend is voor de ontwikkelingsachterstand. Bij kinderen met het SLC6A1-syndroom worden hierbij geen bijzonderheden gezien.
EEG
Kinderen met epilepsie krijgen vaak een EEG om te kijken van welk soort epilepsie er sprake is. Op het EEG worden vaak zogenaamde piekgolfcomplexen gezien. Het patroon past bij een gegeneraliseerde vorm van epilepsie. Dat wil zeggen dat de epileptische activiteit overal in de hersenen tegelijkertijd aanwezig is. Deze afwijkingen zijn niet kenmerkend voor het SLC6A1-syndroom, maar kunnen bij veel andere syndromen met epilepsie ook gezien worden. Door middel van het EEG kan ook gekeken worden of kinderen gevoelig zijn om als gevolg van lichflitsprikkels epilepsie aanvallen te krijgen.
Foto van de botten
Wanneer er sprake is van een verkromming van de wervelkolom zal vaak een foto van de botten gemaakt worden om de mate van verkromming vast te leggen en om te kijken hoe de wervels van de rug zijn aangelegd.
Hoe wordt het SLC6A1-syndroom behandeld?
Geen genezing
Er is geen behandeling die het SLC6A1-syndroom kan genezen. De behandeling is er op gericht om het kind en ouders zo goed mogelijk mee te leren om gaan met de gevolgen die dit syndroom heeft.
Rust, regelmaat en vertrouwen
Kinderen met dit syndroom hebben vaak veel baat bij een duidelijke structuur in de dag en duidelijke afspraken hoe het in huis er aan toe gaat. Ook is het belangrijk dat de ouders voor hen regelen dat zij niet te veel prikkels krijgen en dat er regelmatig rustmomenten zijn op de dag. Belangrijk is ook dat de ouders weten dat hun kind zich in een ander tempo ontwikkeld dan andere kinderen en dat zij het kind laten weten dat het goed is zoals het kind is.
Fysiotherapie
Een kinderfysiotherapeut kan ouders tips en adviezen geven hoe ze hun kindje zo goed mogelijk kunnen stimuleren om er voor te zorgen dat de ontwikkeling zo optimaal als mogelijk verloopt. Ook kan de fysiotherapeut adviezen geven hoe kinderen hun evenwicht zo goed mogelijk kunnen trainen om zo min mogelijk last te hebben van balansproblemen.

Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Ook kan de logopediste helpen om de spraakontwikkeling zo goed mogelijk te stimuleren. Praten kan ook ondersteund worden door middel van gebaren of pictogrammen of door middel van muziek. Op die manier kunnen kinderen zich leren uitdrukken ook als ze nog geen woorden kunnen gebruiken.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen die de ontwikkeling van een kind kunnen stimuleren.
Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel, steunzolen of aangepaste schoenen.
Ook is het mogelijk via een revalidatie centrum naar een aangepaste peutergroep te gaan en daar ook therapie te krijgen en later op dezelfde manier onderwijs te gaan volgen.
School
De meeste kinderen met het SLC6A1-syndroom volgen speciaal onderwijs. Vaak volgen kinderen MLK (moeilijk lerend) of ZMLK (zeer moeilijk lerend) onderwijs. Voor een deel van de kinderen is het niet haalbaar om onderwijs te volgen. Zij gaan naar een dagcentrum waar kinderen een dagprogramma volgen.
Orthopedagoog
Een orthopedagoog kan ouders helpen hoe zo hun kind kunnen helpen in het omgaan met emoties.
Kinder- en jeugdpsychiater
Ook een kinder- en jeugdpsychiater kan samen met een behandelteam kinderen helpen hoe zij moeten omgaan met heftige emoties of met problemen om de aandacht en concentratie te verbeteren. Soms kunnen medicijnen ingezet worden, zoals methylfenidaat voor het verbeteren van de aandacht en concentratie of risperidon of aripiprazol om te zorgen dat kinderen niet overprikkeld raken. Per kind zullen de voor- en nadelen van het gebruik van medicatie tegen elkaar afgewogen moeten worden.
Aanvalsbehandeling epilepsie
De meeste epilepsieaanvallen gaan vanzelf over binnen enkele minuten. Omstanders hoeven dan niets te doen om de aanval te doen stoppen. Het is belangrijk om zo rustig mogelijk te blijven en het kind zo veel mogelijk met rust te laten.
Wanneer een aanval na 5 minuten nog niet vanzelf gestopt is, dan zal vaak geadviseerd worden om medicijnen te geven om een aanval te doen stoppen. De behandelende arts zal altijd aangeven welk tijdstip voor een bepaald kind het beste is. Medicijnen die gebruikt kunnen worden voor het stoppen van een aanval zijn diazepam rectiole (Stesolid®), midazolam neusspray, midazolam rectiole, lorazepam of clonazepam druppels.
Het effect van deze medicijnen ontstaat na enkele minuten. Nadien zal het kind meestal in slaap vallen, soms ook niet.

Behandeling epilepsie
Met behulp van medicijnen wordt geprobeerd om de epilepsieaanvallen zo veel mogelijk te voorkomen en het liefst er voor te zorgen dat er helemaal geen epilepsieaanvallen meer optreden. Er bestaan verschillende soorten medicijnen die gebruikt kunnen worden om de epilepsie onder controle te krijgen.
Er bestaan medicijnen die in staat zijn om de GABA hoeveelheid in de hersenen te verhogen: clobazam (Frisium ®), vigabatrine (Sabril®), fenobarbital (Luminal ®), topiramaat (Topamax ®). Het is niet goed bekend of deze medicijnen juist goed werken voor kinderen met dit syndroom of juist niet goed werkzaam zijn voor kinderen met dit syndroom die last hebben van epilepsie aanvallen. Hier zal meer onderzoek naar verricht moeten worden.
Andere medicijnen die gebruik kunnen worden zijn natriumvalproaat (Depakine ®), levetiracetam (Keppra ®), oxcarbazepine (Trileptal®) en zonisamide (Zonegran®). Een groot deel van de kinderen met dit syndroom had een goed effect van het medicijn natriumvalproaat (Depakine ®), al mag dit middel in Nederland eigenlijk niet aan meisjes voorgeschreven worden omdat dit medicijn tijdens de zwangerschap kan zorgen voor aangeboren afwijkingen bij het nog ongeboren kind.
Het is vaak niet gemakkelijk om de epilepsie als gevolg van het SLC6A1-syndroom onder controle te krijgen. Vaak zal een combinatie van medicijnen nodig zijn.

Ketogeen dieet
Wanneer het niet lukt om de epilepsie onder controle te krijgen met behulp van medicijnen, dan ook gekozen worden voor een speciaal dieet: het ketogene dieet. Dit is een dieet waarbij de voeding veel vetten bevat en juist heel weinig suikers. De precieze werking van dit dieet is niet goed bekend. Wel is bekend dat de hersenen heel goed vetten als bron van energie kunnen gebruiken. Mogelijk zorgt de ketose in het bloed voor een nieuw evenwicht in de hersenen waardoor er meer GABA wordt aangemaakt in de hersenen.
Er bestaan verschillende vormen van het ketogene dieet: klassieke ketogene dieet, het MCT-dieet en het modified Atkins dieet.
Bij een deel van de kinderen komt de epilepsie onder controle met behulp van dit dieet. Soms zijn naast het dieet geen medicijnen meer nodig, een ander deel van de kinderen heeft een combinatie van het dieet en van medicijnen nodig.

Andere behandelingen
Wanneer zowel medicijnen als een ketogeen dieet onvoldoende effect hebben kunnen behandeling zoals een nervus vagusstimulator of een behandeling met methylprednisolon worden ingezet. Deze behandelingen kunnen gecombineerd worden met een behandeling met medicijnen.
Oppassen met lichtflitsen
Wanneer kinderen met dit syndroom gevoelig zijn voor lichtflitsen, dan is het belangrijk om voorzichtig te zijn in situaties waar lichtflitsen voorkomen, zoals in een discotheek, een bomenrij in de zomer of door het kijken van flikkerende films op de televisie.
Sommige kinderen hebben baat bij het dragen van een gekleurde bril.

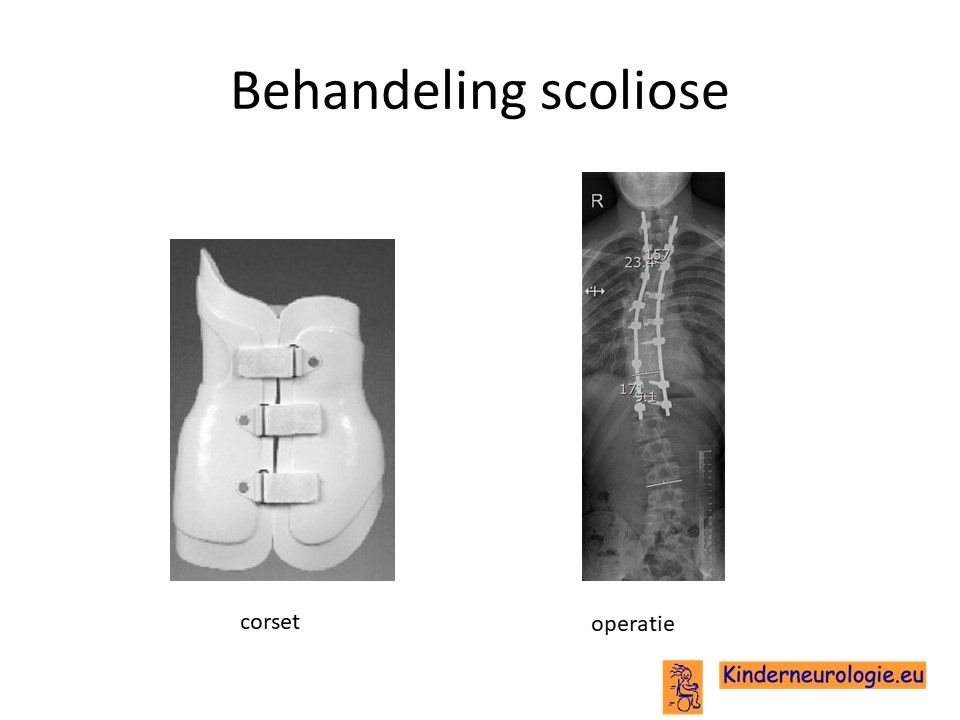
Scoliose
Lichte vormen van verkromming van de wervelkolom hoeft niet behandeld te worden. Een al wat ernstigere verkromming van de wervelkolom kan worden behandeld met een gipscorset om verdergaande verkromming van de wervelkolom te voorkomen. Wanneer een gipscorset onvoldoende effect heeft en de verkromming toeneemt, kan een operatie nodig zijn waarbij de wervels vastgezet. Deze behandeling wordt uitgevoerd door een orthopeed.
Onderzoek
Er wordt onderzoek gedaan of het medicijn fenylbutyraat het beloop van de aandoening zou kunnen beinvloeden. Er wordt gekeken of met dit medicijn de hoeveelheid epilepsieaanvallen verminderd kan worden. Epilepsieaanvallen kosten energie en deze energie kunnen kinderen niet steken in hun ontwikkeling. Wanneer het lukt om de epilepsieaanvallen te verminderen, hebben kinderen meer energie om in hun ontwikkelingsmogelijkheden te steken. De eerste resultaten van dit onderzoek worden in 2022 verwacht.
Financiële kant van zorg voor een kind met een beperking
De zorg voor een kind met een beperking brengt vaak extra kosten met zich mee. Er bestaan verschillende wetten die zorg voor kinderen met een beperking vergoeden.
Daarnaast bestaan regelingen waar ouders een beroep op kunnen doen, om een tegemoetkoming te krijgen voor deze extra kosten. Meer informatie hierover vindt u in de folder financiën kind met een beperking.

Wat kun je als ouder zelf doen om de ontwikkeling van je kind optimaal te laten verlopen?
Bedenk dat wanneer je samen met je kind speelt, stoeit, danst, zingt, kletst, lacht en/of boekjes leest, dit ook allemaal manieren zijn waarop je kind zijn of haar hersenen traint om stappen voorwaarts te maken in de ontwikkeling. Het is dus niet zo dat alleen momenten van therapie, momenten van training zijn, wat veel ouders denken. Het is daarnaast goed om inspanning af te wisselen met ontspanning, dit is nodig om het geleerde te laten opslaan in de hersenen. De hele dag door training zonder rustmomenten, werkt juist averechts.
Daarnaast is het van onschatbare waarde je kind laten voelen dat je van hem of haar houdt, dat hij/zij geliefd is en zich mag ontwikkelen in een tempo die bij hem of haar past. Dit is extra van belang voor kinderen die zich anders ontwikkelen dan de "norm". "Goed zijn zoals je bent en gesteund te worden door mensen die van je houden is, heel belangrijk voor de ontwikkeling van een kind. Juist de ouders en de andere kinderen in het gezin die dichtbij het kind staan zijn daarin heel belangrijk om het kind daarin dit gevoel te geven. Het is goed dat ouders beseffen wat de waarde hiervan is voor het kind en welke rol zij hierin hebben.
Ook is het belangrijk om te bedenken wat goed voelt voor jullie als gezin en voor jou als ouder en waar jullie energie uithalen. Zorg ervoor dat er bewust ruimte is voor momenten die dit goede gevoel geven. Tot slot is het belangrijk dat je als ouders ook goed voor jezelf zorgt, de zorg voor een kind die zich anders ontwikkelt vraagt nog meer van ouders dan de zorg voor een kind die zich zonder problemen ontwikkelt. Het is goed om voor jezelf te zorgen of te laten zorgen, zodat je als ouder ook de energie houdt, om jouw kind te blijven begeleiden op een manier die bij jou past. Besef dat bij opvoeden hoort om te leren los laten. Veel ouders vinden dit lastig, zeker wanneer hun kind zich anders ontwikkelt dan andere kinderen. Maar dhet kan toch nodig zijn een deel van de zorg op bepaalde momenten uit handen te geven, ook als die ander het anders doet dan jij, je kind leert van deze verschillen en het geeft jou de mogelijk om zelf uit te rusten of nieuwe energie op te doen.

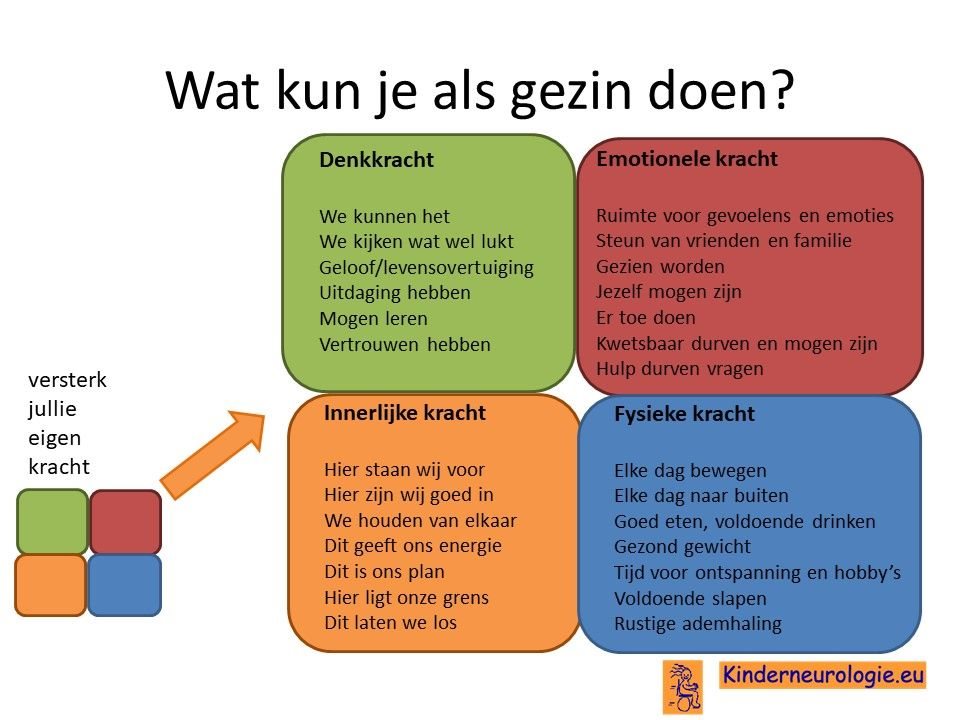
Wat kun je als gezin zelf doen om om te gaan met het hebben van een aandoening bij een gezinslid?
Als gezin van een kind waarbij er sprake is van een aandoening, is het goed om te zorgen dat jullie in de je kracht komen staan. Het is goed om te beseffen over welke denk-, emotionele-, innerlijke- en fysieke kracht jullie als gezin beschikken en hoe jullie deze kracht kunnen inzetten om goed voor ieder lid van het gezin te zorgen. Bekijk wat bij jullie als gezin past. Bekijk wat je kunt doen (of kunt laten) om deze kracht zo optimaal mogelijk in te zetten. En bedenk ook dat ieder lid van het gezin verschillende kwaliteiten heeft waarmee jullie elkaar kunnen aanvullen en kunnen versterken.
Begeleiding
Een maatschappelijk werkende of psycholoog kan begeleiding geven hoe het hebben van deze aandoening een plaatsje kan krijgen in het dagelijks leven. Het kost vaak tijd voor ouders om te verwerken dat de toekomstverwachtingen van hun kind er anders uit zien dan mogelijk verwacht is. Ook vinden veel ouders het vaak lastig hoe zij hun tijd en aandacht moeten verdelen tussen het kind met de beperking en andere kinderen in het gezin. In de folder aandacht en tijd voor brussen vindt u tips die u hierbij kunnen helpen.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het SLC6A1 syndroom.
Wat betekent het SLC6A1- syndroom voor de toekomst?
Afname epilepsie
Bij een groot deel van de kinderen nemen de hoeveelheid en de ernst van de epilepsie-aanvallen af met het ouder worden. Kinderen hebben dan minder last van epilepsie aanvallen. Bij sommige kinderen verdwijnen de epilepsie aanvallen geheel.
Ontwikkelingsachterstand
De meeste kinderen blijven last houden van een achterstand in de ontwikkeling in vergelijking met leeftijdsgenoten. Een deel van de kinderen is op oudere leeftijd in staat om zelfstandig te kunnen wonen met hulp van een volwassene op afstand. Voor een ander deel van de kinderen is het niet mogelijk om zelfstandig te gaan wonen. Zij zullen dagelijks de ondersteuning van een volwassene nodig hebben en gaan vaak in een woonvorm wonen waar deze ondersteuning geboden kan worden.
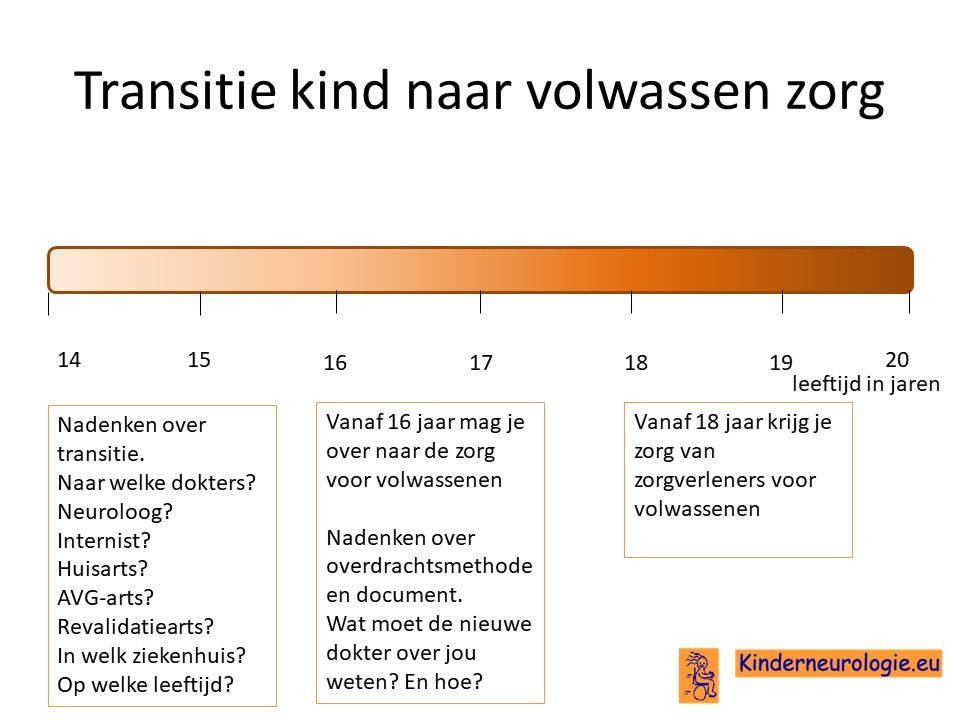
Transitie van zorg
Tussen de leeftijd van 16 en 18 jaar wordt de zorg vaak overgedragen van kinderspecialisten naar specialisten die de zorg aan volwassenen geven. Het is belangrijk om tijdig hierover na te denken. Is er behoefte de zorg over te dragen naar specialisten voor volwassenen of kan de huisarts de zorg leveren die nodig is.En als er behoefte is aan overdragen van de zorg naar specialisten voor volwassenen, naar welke dokter(s) wordt de zorg dan overgedragen? In welk ziekenhuis kan de zorg het beste geleverd worden. Het proces van overdragen van de zorg wordt transitie genoemd. Het is belangrijk hier tijdig over na te denken en een plan voor te maken samen met de dokters die betrokken zijn bij de zorg op de kinderleeftijd.
Ook verandert er veel in de zorg wanneer een jongere de leeftijd van 18 jaar bereikt. Voor meer informatie over deze veranderingen verwijzing wij u naar het artikel veranderingen in de zorg 18+.
AVG
Een AVG is een arts die zich gespecialiseerd heeft in de zorg voor mensen met een verstandelijke beperking. De AVG richt zich op het voorkomen, behandelen en beperken van lichamelijke en psychische problemen die te maken hebben met een verstandelijke of lichamelijke beperking. De AVG werkt hiervoor samen met de huisarts, de medische specialist, de gedragsdeskundige en/of andere therapeuten (zoals een fysiotherapeut of een logopedist). Er zijn steeds meer poliklinieken in Nederland waar AVG werken en waar kinderen en volwassenen met een verstandelijke beperking terecht kunnen met hun hulpvragen die te maken hebben met hun beperking. Daarnaast werken AVG ook in instellingen en zijn ze betrokken bij gespecialiseerde kinderdagcentra. Op de website van de NVAVG (Nederlandse Vereniging van Artsen voor Verstandelijk Gehandicapten) is een lijst met poliklinieken te vinden.

Levensverwachting
Omdat dit nog een vrij nieuw syndroom is, is niet bekend of het hebben van dit syndroom van invloed is op de levensverwachting. Een moeilijk behandelbare vorm van epilepsie zou van invloed kunnen zijn op de levensverwachting. Voor kinderen zonder epilepsie is niet aannemelijk dat de levensverwachting anders zal zijn, dan voor kinderen zonder dit syndroom.
Kinderen krijgen
Volwassenen met dit syndroom kunnen kinderen krijgen. Het is niet aannemelijk dat dit syndroom van invloed is op de vruchtbaarheid. Kinderen van een volwassene met dit syndroom hebben 50% kans om zelf ook het SLC6A1-syndroom te krijgen. Of dit dan in dezelfde mate zal zijn als de ouder of in ergere of juist in minder erge mate is niet bekend. Indien de volwassene geen kinderen wil of kan krijgen, moet wellicht nagedacht moeten worden over anticonceptie, waarover u in deze folder meer informatie vindt.

Hebben broertjes en zusjes ook een verhoogde kans op het SLC6A1- syndroom?
Meestal zal het foutje in het SLC6A1-gen bij het kind zelf zijn ontstaan en niet zijn overgeërfd van een van de ouders. Broertjes en zusjes hebben dan nauwelijks een verhoogde kans om zelf ook het SLC6A1-syndroom te krijgen. Dit zou alleen kunnen wanneer een van de ouders dit foutje in de eicel of zaadcel heeft zitten, zonder dat het in de andere lichaamscellen voorkomt. De kans hierop is 1-2%. Een klinisch geneticus kan hier meer informatie over geven.
Wanneer een van de ouders zelf ook het SLC6A1-syndroom heeft, dan hebben broertjes en zusjes tot 50% kans om ook dit syndroom te krijgen.
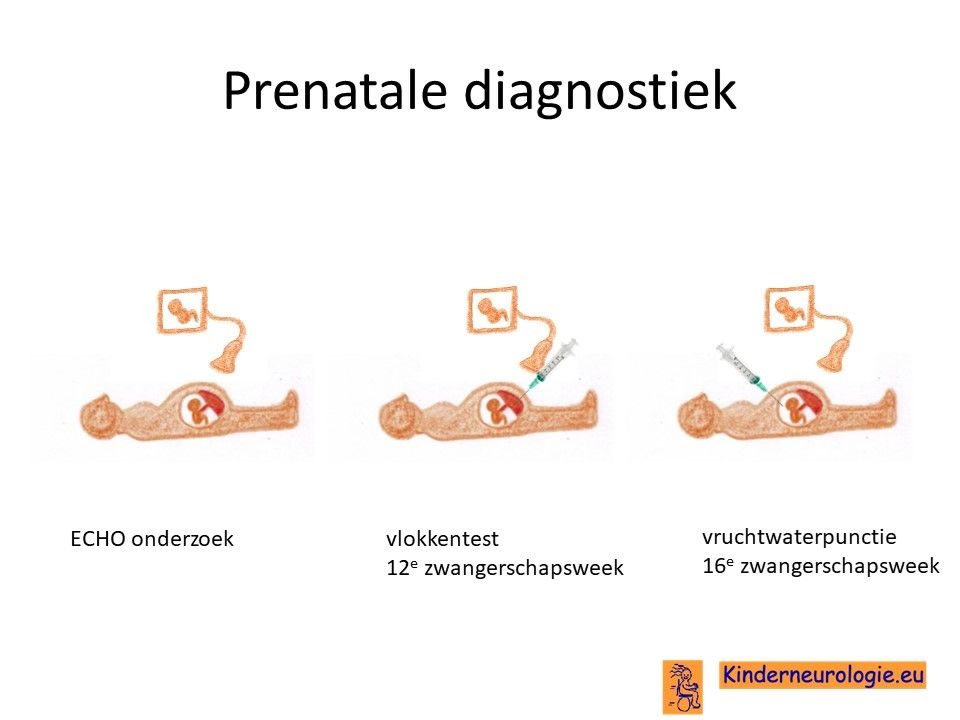
Prenatale diagnostiek
Het is mogelijk om tijdens een volgende zwangerschap door middel van een vlokkentest of een vruchtwaterpunctie te kijken of dit kindje ook het SLC6A1-syndroom zal hebben. Het valt niet goed te voorspellen in welke mate dit kindje daar dan last van zal gaan krijgen.Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via via contact en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links
Nederlandse facebook pagina van ouders met een kind met het SLC6A1-syndroom
Facebookgroep SLC6A1 internationaal
Engelstalige website over SLC6A1
Referenties
- SLC6A1 Mutation and Ketogenic Diet in Epilepsy With Myoclonic-Atonic Seizures. Palmer S, Towne MC, Pearl PL, Pelletier RC, Genetti CA, Shi J, Beggs AH, Agrawal PB, Brownstein CA. Pediatr Neurol. 2016;64:77-79
- Mutations in the GABA Transporter SLC6A1 Cause Epilepsy with Myoclonic-Atonic Seizures. Carvill GL, McMahon JM, Schneider A, Zemel M, Myers CT, Saykally J et al. Am J Hum Genet. 2015;96:808-15
- 3p25.3 microdeletion of GABA transporters SLC6A1 and SLC6A11 results in intellectual disability, epilepsy and stereotypic behavior. Dikow N, Maas B, Karch S, Granzow M, Janssen JW, Jauch A, Hinderhofer K, Sutter C, Schubert-Bast S, Anderlid BM, Dallapiccola B, Van der Aa N, Moog U. Am J Med Genet A. 2014 ;164A:3061-8.
- Defining the phenotypic spectrum of SLC6A1 mutations. Johannesen KM, Gardella E, Linnankivi T, Courage C, de Saint Martin A, Lehesjoki AE, Mignot C, Afenjar A, Lesca G, Abi-Warde MT, Chelly J, Piton A, Merritt JL 2nd, Rodan LH, Tan WH, Bird LM, Nespeca M, Gleeson JG, Yoo Y, Choi M, Chae JH, Czapansky-Beilman D, Reichert SC, Pendziwiat M, Verhoeven JS, Schelhaas HJ, Devinsky O, Christensen J, Specchio N, Trivisano M, Weber YG, Nava C, Keren B, Doummar D, Schaefer E, Hopkins S, Dubbs H, Shaw JE, Pisani L, Myers CT, Tang S, Tang S, Pal DK, Millichap JJ, Carvill GL, Helbig KL, Mecarelli O, Striano P, Helbig I, Rubboli G, Mefford HC, Møller RS. Epilepsia. 2018;59:389-402
- Language Regression in an Atypical SLC6A1 Mutation. Islam MP, Herman GE, de Los Reyes EC. Semin Pediatr Neurol. 2018;26:25-27.
- Dissecting the phenotypic and genetic spectrum of early childhood-onset generalized epilepsies. Kim SY, Jang SS, Kim JI, Kim H, Hwang H, Choi JE, Chae JH, Kim KJ, Lim BC. Seizure. 2019;71:222-228
- Phenotypic and genetic spectrum of epilepsy with myoclonic atonic seizures. Tang S, Addis L, Smith A, Topp SD, Pendziwiat M, Mei D, Parker A, Agrawal S, Hughes E, Lascelles K, Williams RE, Fallon P, Robinson R, Cross HJ, Hedderly T, Eltze C, Kerr T, Desurkar A, Hussain N, Kinali M, Bagnasco I, Vassallo G, Whitehouse W, Goyal S, Absoud M; EuroEPINOMICS-RES Consortium, Møller RS, Helbig I, Weber YG, Marini C, Guerrini R, Simpson MA, Pal DK. Epilepsia. 2020;61:995-1007.
- Current knowledge of SLC6A1-related neurodevelopmental disorders. Goodspeed K, Pérez-Palma E, Iqbal S, Cooper D, Scimemi A, Johannesen KM, Stefanski A, Demarest S, Helbig KL, Kang J, Shaffo FC, Prentice B, Brownstein CA, Lim B, Helbig I, De Los Reyes E, McKnight D, Crunelli V, Campbell AJ, Møller RS, Freed A, Lal D. Brain Commun. 2020;2:170
- Intrafamilial variability in SLC6A1-related neurodevelopmental disorders. Kassabian B, Fenger CD, Willems M, Aledo-Serrano A, Linnankivi T, McDonnell PP, Lusk L, Jepsen BS, Bayat M, Kattentidt A, Vidal AA, Valero-Lopez G, Alarcon-Martinez H, Goodspeed K, van Slegtenhorst M, Barakat TS, Møller RS, Johannesen KM, Rubboli G. Front Neurosci. 2023;17:1219262
- SLC6A1 variant pathogenicity, molecular function, and phenotype: a genetic and clinical analysis. Stefanski A, Pérez-Palma E, Brünger T, Montanucci L, Gati C, Klöckner C, Johannesen KM, Goodspeed K, Macnee M, Deng AT, Aledo-Serrano Á, Borovikov A, Kava M, Bouman AM, Hajianpour MJ, Pal DK, Engelen M, Hagebeuk EEO, Shinawi M, Heidlebaugh AR, Oetjens K, Hoffman TL, Striano P, Freed AS, Futtrup L, Balslev T, Abulí A, Danvoye L, Lederer D, Balci T, Nabavi Nouri M, Butler E, Drewes S, van Engelen K, Howell KB, Khoury J, May P, Trinidad M, Froelich S, Lemke JR, Tiller J, Freed AN, Kang JQ, Wuster A, Møller RS, Lal D. Brain. 2023;146:5198-5208.
-
SLC6A1 patient & organization perspective: founding of SLC6A1 connect, research, and ongoing efforts. Tiller J, DeLeeuw MB, Kang JQ, Freed A. Ther Adv Rare Dis. 2024;5:2633004024128373
-
Haploinsufficiency underlies the neurodevelopmental consequences of SLC6A1 variants. Silva DB, Trinidad M, Ljungdahl A, Revalde JL, Berguig GY, Wallace W, Patrick CS, Bomba L, Arkin M, Dong S, Estrada K, Hutchinson K, LeBowitz JH, Schlessinger A, Johannesen KM, Møller RS, Giacomini KM, Froelich S, Sanders SJ, Wuster A. Am J Hum Genet. 2024;111:1222-1238
Laatst bijgewerkt op 13 november 2024 voorheen: 7 juli 2021, 4 juli 2020 , 17 juli 2019, 4 juli 2018 en 3 juni 2017
Auteur: JH Schievin
