Wat is een reuzenmoedervlek?
Een reuzenmoedervlek is een aangeboren huidafwijking waarbij er een of meerdere grote bruine vaak behaarde vlekken voorkomen op de huid. Een van deze vlekken heeft een doorsnede van minstens 20 centimeter.
Hoe wordt een reuzenmoedervlek ook wel genoemd?
Giant congenital pigmented nevus
Een reuzenmoedervlek wordt ook wel een Giant Congenital Pigmented Nevus genoemd. De term giant betekent reusachtig groot. De term congenital geeft aan dat deze huidafwijking aangeboren is, de term pigmented geeft aan dat de huidafwijking een bruine kleur heeft. Nevus betekent vlek.
Giant congenitale melanocytis nevus
Ook de term giant congenital melanocytic nevus wordt wel gebruikt. De term melanocytic geeft aan dat er meer pigmentcellen aanwezig zijn in dit stukje huid. Dit wordt ook wel afgekort als CMN.
Tierfell nevus
Andere termen die ook wel gebruikt worden zijn Tierfell naevus of Giant Hairy Nevus genoemd. Tierfell betekent dierenvel en geeft aan dat de huid ter plaatse van de reuzenmoedervlek eruit ziet als het vel van een dier. De term hairy betekent behaard en geeft aan dat er vaak haren groeien ter plaatse van de moedervlek.
Bathing trunk nevus
Bathing-trunk geeft aan dat de vlek vaak een vorm heeft van een ouderwets zwempak, een grote vlek op de buik en op de rug met kleine mouwtjes bij de armen en pijpjes aan de benen.
Weerwolf syndroom
In de volksmond wordt deze aandoening ook wel het weerwolf syndroom genoemd. Deze term is niet zo vriendelijk en wordt daarom steeds minder gebruikt.
Hoe vaak komt een reuzenmoedervlek voor bij kinderen?
Een reuzenmoedervlek is een zeldzame aandoening. Het is niet goed bekend hoe vaak een reuzenmoedervlek voorkomt bij kinderen. In Nederland worden jaarlijks ongeveer 10 kinderen met een reuzenmoedervlek geboren.
Bij wie komt een reuzenmoedervlek voor?
Een reuzenmoedervlek is al vanaf de geboorte aanwezig. Zowel jongens als meisjes kunnen een reuzenmoedervlek krijgen.
Hoe ontstaat een reuzenmoedervlek?
Onbekend
Het is onduidelijk waarom een reuzenmoedervlek ontstaat. Deze huidafwijking ontstaat al vroeg in de zwangerschap.
Toegenomen hoeveelheid pigmentcellen
De huid van een reuzenmoedervlek bevat meer pigmentcellen dan gebruikelijk. Deze pigmentcellen worden ook wel melanocyten genoemd. Pigmentcellen hebben een bruine kleur, vandaar dat de reuzenmoedervlek bruin van kleur is.

Verschillende soorten moedervlekken
Moedervlekken komen natuurlijk regelmatig voor bij kinderen. De meeste moedervlekken zijn klein. Moeder vlekken worden in drie types onderverdeeld afhankelijk van de grootte van de moedervlek: klein, middelgroot en reuzenmoedervlek. Kleine moedervlekken zijn meestal een paar millimeter groot tot maximaal 1,5 centimeter. Middelgrote moedervlekken zijn tussen de 1,5 centimeter en 19,9 centimeter groot. Vanaf 20 centimeter wordt gesproken van reuzenmoedervlekken.

Neurocutane melanosis
De huid en het zenuwstelsel zijn ontstaan uit het zelfde stukje weefsel bij het nog ongeboren kind kort na de bevruchting. Veel aandoening met huidafwijkingen, gaan daarom samen met afwijkingen aan de hersenen of aan de hersenvliezen. Dit kan ook gelden voor kinderen met een reuzenmoedervlek. Zij kunnen naast meer pigmentcellen (melanocyten) in de huid, ook meer pigmentcellen in de hersenvliezen hebben. Deze combinatie van toename van pigment cellen wordt neurocutane melanosis genoemd. De term neurocutaan betekent van de huid en het zenuwstelsel. De term melanosis geeft aan dat er meer pigmentcellen zijn.
Wat zijn de symptomen van een reuzenmoedervlek?
Variatie
Er bestaat variatie in de grootte, de vorm en het aantal reuzenmoedervlekken die verschillende kinderen met deze aandoening hebben.
Grote moedervlek
Kinderen met een reuzenmoedervlek hebben een grote bruine vlek op de huid. De vlek kan verschillende tinten bruin bevatten. De huid is vaak verdikt en voelt stug aan. De reuzenmoedervlek kan op elke plaats in het lichaam voorkomen. Het meest komt deze afwijking voor op de huid van de rug en de buik en loopt de huidafwijking door tot aan de bovenarmen en de bovenbenen. Vaak groeien er in de moedervlek veel haren. Naast de grote moedervlek kunnen ook kleinere moedervlekken voorkomen. De vlekken doen geen pijn en veroorzaken geen jeuk.
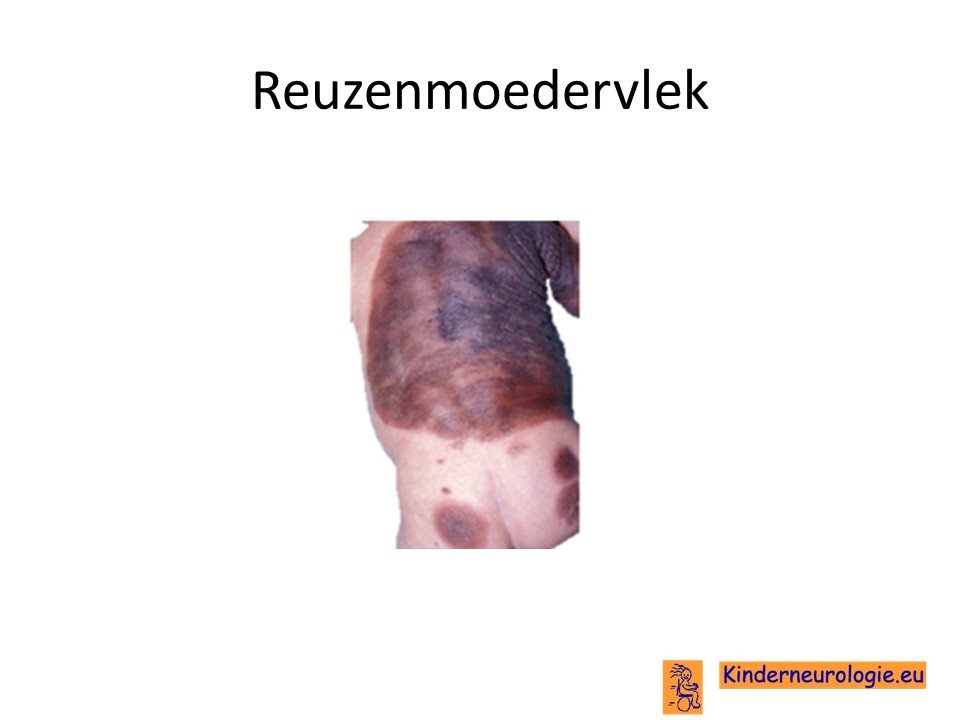
Ontwikkeling
De meeste kinderen met een reuzenmoedervlek ontwikkelen zich net als kinderen. Een klein deel van de kinderen heeft een ontwikkelingsachterstand.
Melanoom
Kinderen met een reuzenmoedervlek hebben een wat verhoogde kans om een kwaadaardige huidtumor te krijgen. Zo’n huidtumor wordt een melanoom genoemd. Grotere reuzenmoedervlekken hebben een grotere kans op het ontstaan van een huidtumor, dan kleinere moedervlekken. Wanneer een stukje huid ineens veranderd van kleur, er anders uit gaat zien of gaat bloeden, moet altijd bekeken worden wat er aan de hand is met de huid en of er sprake zou kunnen zijn van het ontstaan van een melanoom.
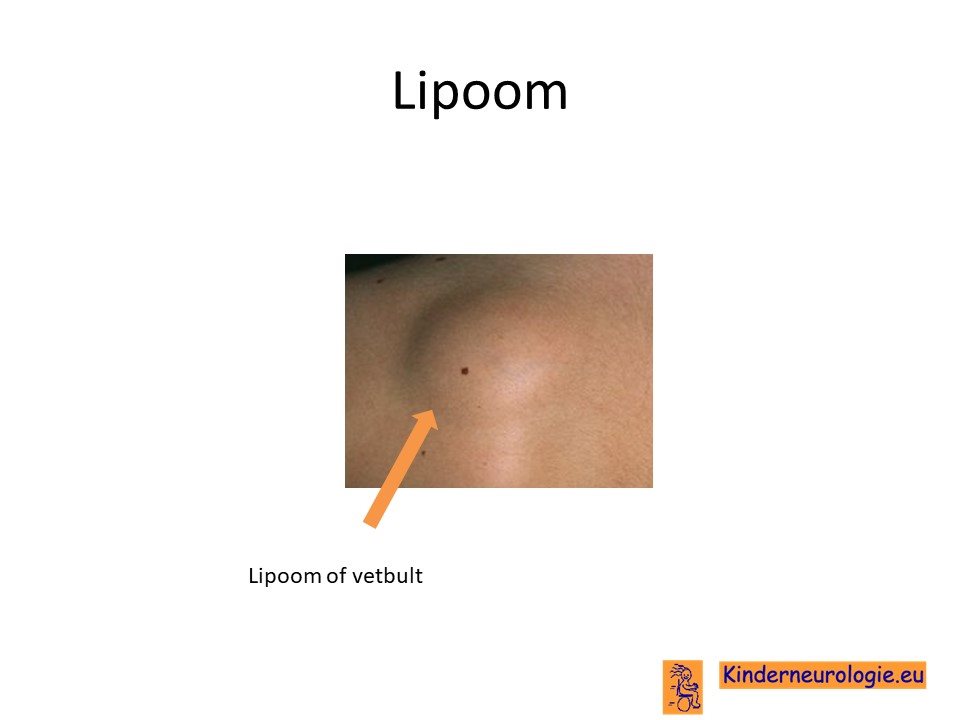
Vetbulten
Kinderen met een reuzenmoedervlek hebben ook vaker last van vetbulten in de huid. Deze vetbulten zijn onschuldig. Vetbulten worden ook wel een lipoom genoemd.
Afwijking van de botten
Bij een klein deel van de kinderen met een reuzenmoedervlek groeien de botten aan de beide kanten van het lichaam niet even hard. Hierdoor kan een bot aan de ene kant van het lichaam groter zijn dan aan de andere kant. Soms geldt dit ook voor de botten van de schedel.
Neurocutane melanosis
Niet alleen in de huid, maar ook in de hersenvliezen zitten veel meer pigmentcellen dan gebruikelijk. Meestal veroorzaakt dit geen problemen. Bij een klein deel van de kinderen kan deze toegenomen hoeveelheid pigmentcellen de functie van de hersenvliezen verstoren. De hersenvliezen spelen een belangrijke rol bij de afvoer van het hersenvocht wat in de hersenen aangemaakt wordt. Wanneer de afvoer verstoord wordt, maar de aanmaak van het hersenvocht gewoon door gaat, komt er steeds meer vocht in de holtes van het hoofd. Op deze manier kan een waterhoofd ontstaan. Kinderen met een waterhoofd kunnen een sneller groeiend hoofd krijgen, ook krijgen ze vaak last van hoofdpijn met misselijkheid en braken.
Hersentumor
Een heel klein deel van de kinderen met een reuzenmoedervlek krijgt een hersentumor. Dit is een ernstige complicatie van deze aandoening, die gelukkig zelden voorkomt. Deze hersentumor heeft net als de huidafwijking een bruine kleur. Kinderen met een hersentumor krijgen vaak last van hoofdpijnklachten, misselijkheid en braken, wazig zien, problemen met praten of problemen met bewegen. Deze hersentumoren groeien vaak erg snel, waardoor in hoog tempo nieuwe problemen ontstaan.
Emotionele gevolgen
Het hebben van een reuzenmoedervlek kan gevolgen hebben voor de emotionele ontwikkeling van een kind. Ouders of andere mensen in de omgeving kunnen, vaak onbewust, schrikken van de huidafwijking en daarom meer afstand houden van het kind. Het is belangrijk dat ouders hierover kunnen praten en indien nodig begeleiding in krijgen, omdat dit negatieve gevolgen voor het zelfbeeld van het kind kunnen hebben.
Pas op lagere schoolleeftijd gaan veel kinderen beseffen dat ze er anders uit zien dan hun leeftijdsgenoten. Vooral tijdens gymlessen of zwemlessen kan dit opvallen. Het is heel belangrijk om kinderen uit te leggen dat zij hier zelf niets aan kunnen doen. Goede voorlichting aan andere kinderen bijvoorbeeld op school is ook belangrijk om te voorkomen dat kinderen gepest gaan worden met hun huidafwijking.
Hoe wordt de diagnose reuzenmoedervlek gesteld?
Verhaal en onderzoek
De diagnose reuzenmoedervlek kan gemaakt worden tijdens het lichamelijk onderzoek. De huid is op een bepaalde plaats bruin van kleur, verdikt en vaak groeien er haren op. Afgesproken is om pas van een reuzenmoedervlek te spreken wanneer de vlek een doorsnede heeft van minstens 20 centimeter.
Huidarts
Kinderen met een reuzenmoedervlek zullen onderzocht worden door een huidarts ook wel dermatoloog genoemd. De dermatoloog kan beoordelen of er in de reuzenmoedervlek plekjes zitten die verdacht zijn voor het ontstaan van huidkanker. Kinderen met een reuzenmoedervlek zullen daarom regelmatig onderzocht worden door de dermatoloog.
Verdachte plekjes zullen weggehaald worden door middel van een kleine ingreep. De patholoog kan deze verdachte plekjes onder de microscoop onderzoeken en bekijken of er sprake is van huidkanker.
MRI-scan
Kinderen met een reuzenmoedervlek hebben een kleine kans om een hersentumor te ontwikkelen. Wanneer er bij kinderen met een reuzenmoedervlek zonder klachten die wijzen op een hersentumor een MRI-scan van de hersenen worden gemaakt wordt bij een deel van de kinderen afwijkingen gevonden aan de hersenvliezen. Deze afwijkingen blijken niet voorspellend te zijn voor het ontstaan van een hersentumor. Vaak verdwijnen deze afwijkingen ook weer.
Daarom wordt er tegenwoordig meestal voor gekozen om een MRI van de hersenen te maken wanneer er aanwijzingen zijn dat er problemen zijn met het functioneren van de hersenen.
Bij een klein deel van de kinderen blijkt dit veroorzaakt te worden door een hersentumor.
Ook kunnen de hersenen anders aangelegd zijn dan gebruikelijk.
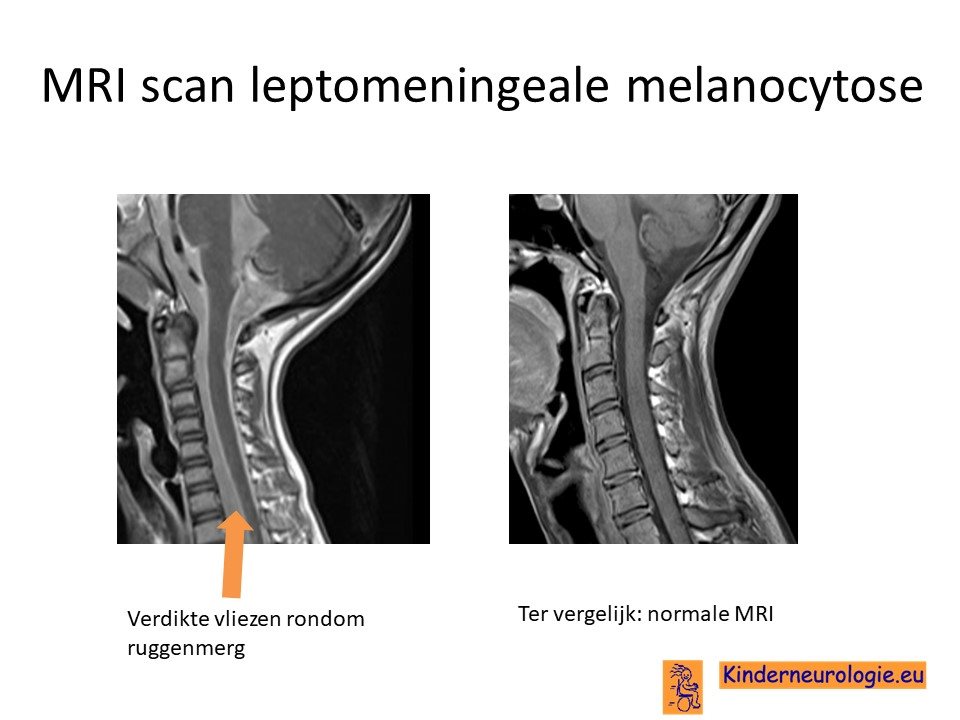
Hoe wordt een reuzenmoedervlek behandeld?
Speciaal team
Kinderen met een reuzenmoedervlek worden behandeld door een speciaal team die veel ervaring heeft met kinderen die een reuzenmoedervlek hebben. Deze teams zijn verbonden aan een aantal academische ziekenhuizen in Nederland. In zo’n team zitten onder andere een huidarts (dermatoloog), een plastisch chirurg, een psycholoog of een maatschappelijk werkende.
Per kind zal het team bekijken of er een behandeling nodig is van de reuzenmoedervlek en welke behandeling dan het geschiktst is. Dit hangt sterk af van de grootte en de plaats van de reuzenmoedervlek.
Afschrapen huid
Tegenwoordig wordt geprobeerd om in de eerste weken na de geboorte het bovenste laagje van de huid af te schrapen. Dit gebeurt door middel van een operatie. Bij pasgeboren baby;s zit het meeste pigment in de bovenste laag van de huid. Deze kan bij pasgeboren kinderen relatief gemakkelijk verwijderd worden. Met het ouder worden, zakt het pigment steeds dieper in de huid. Daarom wordt het steeds moeilijker om het pigment te verwijderen.
Er wordt verondersteld dat kinderen met minder pigment een kleinere kans hebben op het ontwikkelen van huidkanker op latere leeftijd.
Laser
Ook met behulp van een laserbehandeling kan de bovenste laag van de huid verwijderd worden en kunnen de pigmentcellen kapot gemaakt worden. De laserbehandeling kan ook nog verricht worden in de periode na de eerste weken na de geboorte.
Wegsnijden
Een derde mogelijkheid is het wegsnijden van de gehele huid. Met deze behandeling kan een dikkere laag va de huid verwijderd worden. Op de plaats waar de huid weggehaald is, moet nieuwe huid komen. Dit gebeurt door middel van een huidtransplantatie met huid van het kind zelf. Deze extra huid kan gemaakt worden door een opblaasbare ballonnetje onder een stukje normaal huid te plaatsen. Wanneer dit ballonnetje in de loop van weken langzaam wordt opgeblazen, ontstaat ter plaatse extra huid. Deze huid kan gebruikt worden om de wond waar de reuzenmoedervlek weggehaald is, weer te bedekken met huid.
Bescherming tegen de zon
Het is belangrijk dat de huid van kinderen met een reuzenmoedervlek goed beschermd wordt tegen zonlicht. Het is belangrijk dat kinderen niet onbeschermd in de zon komen. Het beschermen van de huid met kleding en hoofdbedekking en zonnebrandcrème met een hoge beschermingsfactor is belangrijk Tussen 10 uur ’s ochtends en 14.00 ’s middags kunnen kinderen beter uit de directe zon blijven.
Regelmatig controle
Kinderen met een reuzenmoedervlek zullen regelmatig gecontroleerd worden door de huidarts op het voorkomen van plekjes die zouden kunnen wijzen op het ontstaan van huidkanker. Wanneer er verdachte plekjes worden gevonden, dan zullen deze weggehaald worden. De patholoog kan de plekjes onder de microscoop onderzoeken om te kijken of er inderdaad sprake is van huidkanker of dat er sprake is van een onrustige huid zonder dat er sprake is van huidkanker.
Zelfcontrole
Het is ook belangrijk dat ouders zelf een keer per maand de huid van hun kind bekijken. Oudere kinderen kunnen dit ook zelf doen. De beste tijd hiervoor is na het bad of de douche. Bekijk de huid in een goed verlichte ruimte.
Huidkanker
Wanneer er ontdekt wordt dat er toch huidkanker is ontstaan, dan zal de behandeling in eerste instantie bestaan uit een operatie waarbij het stukje huidkanker helemaal verwijderd wordt en er ook een extra rand van de huid wordt meegenomen om zo ook niet zichtbare uitlopers van de huidkanker mee te verwijderen. Omdat kinderen met een reuzenmoedervlek regelmatig gecontroleerd worden, wordt huidkanker meestal in een vroeg stadium ontdekt. Vaak is deze behandeling afdoende. Afhankelijk van de grootte, de dikte en de uitgebreidheid van de huidkanker kan het soms nodig zijn om een aanvullende behandeling te geven in de vorm van chemotherapie of bestraling.
Hersentumor
Een heel klein deel van de kinderen met een reuzenmoedervlek ontwikkelt een ernstige complicatie in de vorm van een hersentumor. Deze hersentumoren groeien vaak snel. Vaak is het niet mogelijk om de hersentumor in het geheel te verwijderen met een operatie. Deze operaties zijn ook risicovol omdat deze hersentumoren gemakkelijk heftig kunnen gaan bloeden. Helaas hebben andere behandelingen zoals bestraling of chemotherapie nauwelijks effect op deze tumor.
Begeleiding
Begeleiding van ouders en hun kinderen met een reuzenmoedervlek is erg belangrijk. Het krijgen van een kind met een reuzenmoedervlek veel emoties los maken: bijvoorbeeld het anders zijn van het kind, angst voor reacties of pesterijen vanuit de omgeving, het risico op het ontstaan van kanker. Sommige ouders ervaren dat zij hun kind afstotelijk vinden of niet zo goed durven aan te raken. Het is heel belangrijk hier over te praten, om er voor te zorgen dat er toch een goede band tussen de ouders en het kind ontstaat. Een maatschappelijk werkende of een psycholoog kan ouders helpen om de aandoening een plaats in het leven te geven. Om het kind weer te zien en niet alleen de huidafwijking.
De meeste kinderen gaan pas op lagere schoolleeftijd beseffen dat hun huid anders is dan die van andere kinderen. Kinderen kunnen hier veel moeite mee hebben. Goede begeleiding is erg belangrijk hierbij.
Via de patiëntenvereniging kunnen ouders in contact komen met andere ouders van een kind met een reuzenmoedervlek. Ook is het mogelijk een oproepje te plaatsen op het forum van deze site om in contact te komen met andere ouders.
Wat betekent het hebben van een reuzenmoedervlek voor de toekomst?
Normale ontwikkeling
Kinderen met een reuzenmoedervlek ontwikkelen zich in het algemeen normaal. Zij gaan net als andere kinderen rollen, zitten, staan, lopen en praten. Wanneer er voldoende aandacht is voor de emotionele kant van het hebben van een reuzenmoedervlek, ontwikkelen kinderen zich ook op sociaal-emotioneel vlak normaal.
Toename van donkere kleur na behandeling
Bij een deel van de kinderen kleurt de huid toch weer donkerder nadat er een behandeling heeft plaats gevonden. Dit is niet altijd te voorkomen. Dit komt vaker voor bij kinderen waarbij de bovenste huid laag is afgeschraapt of verwijderd is met behulp van laser. Deze behandelingen kunnen alleen de pigmentcellen in de bovenste huidlaag verwijderen en niet dieper gelegen pigmentcellen. Deze pigmentcellen kunnen zich gaan vermeerderen waardoor de donkere kleur weer toeneemt.
Verhoogd risico op kanker
Kinderen met een reuzenmoedervlek hebben een verhoogd risico op het ontstaan van huidkanker. Dit risico hangt samen met de grootte van de moedervlek. Ongeveer een op de tien tot honderd kinderen met een reuzenmoedervlek ontwikkelt huidkanker op kinder- of volwassenleeftijd. Daarom worden alle kinderen met een reuzenmoedervlek regelmatig op controle gezien. Wanneer er huidkanker ontstaat, kan dit vaak in een vroeg stadium ontdekt en behandeld worden.
Er bestaat een kleine kans op het ontstaan van een speciaal type hersentumor. Wanneer kinderen hoofdpijn krijgen met misselijkheid of braken, slechter gaan zien, anders praten of bewegen of veranderen van gedrag is het belangrijk om te onderzoeken of er sprake kan zijn van een hersentumor.
Levensverwachting
Kinderen met een reuzenmoedervlek hebben over het algemeen een normale levensverwachting. Alleen bij kinderen met ernstige complicaties waaronder de hersentumor of agressieve huidkanker is de levensverwachting verkort. Bijna alle kinderen die een hersentumor ontwikkelen als gevolg van de reuzenmoedervlek komen te overlijden als gevolg van deze hersentumor.
Vruchtbaarheid
Kinderen met een reuzenmoedervlek zijn normaal vruchtbaar. Hun kinderen blijken nauwelijks een verhoogde kans te hebben om zelf ook een reuzenmoedervlek te krijgen.
Hebben broertjes en zusjes een vergrote kans om ook een reuzenmoedervlek te krijgen?
Tot nu toe is nog niet goed bekend waarom kinderen een reuzenmoedervlek krijgen. Erfelijke factoren lijken geen grote rol te spelen. Broertjes en zusjes hebben dan ook nauwelijks een verhoogde kans om een reuzenmoedervlek te krijgen.
Wilt u dit document printen dan kunt u hiervoor de printbutton bovenaan de pagina gebruiken
Links
www.nevusnetwerk.nl
(vereniging van mensen met aangeboren reuzenmoedervlekken, hun familieleden en directe omgeving)
Referenties
- Giant congenital melanocytic nevi. Arneja JS, Gosain AK. Plast Reconstr Surg. 2007;120:26e-40e.
- Giant nevi: a review. Chung C, Forte AJ, Narayan D, Persing J. J Craniofac Surg. 2006;17:1210-5.
- Congenital naevi treated with erbium:YAG laser (Derma K) resurfacing in neonates: clinical results and review of the literature. Ostertag JU, Quaedvlieg PJ, Kerckhoffs FE, Vermeulen AH, Bertleff MJ, Venema AW, van der Geer S, Krekels GA. Br J Dermatol. 2006;154:889-95.
- Neurocutaneous melanosis in an adult patient with diffuse leptomeningeal melanosis and a rapidly deteriorating course: case report and review of the literature. Zhang W, Miao J, Li Q, Liu R, Li Z. Clin Neurol Neurosurg. 2008;110:609-13.
- Neurocutaneous melanosis: report of three cases and up-to-date review. Pavlidou E, Hagel C, Papavasilliou A, Giouroukos S, Panteliadis C. J Child Neurol. 2008;23:1382-91.
- Melanoma risk in congenital melanocytic naevi: a systematic review. Krengel S, Hauschild A, Schäfer T. Br J Dermatol. 2006;155:1-8.
- Congenital melanocytic nevi: an update for the pediatrician. Makkar HS, Frieden IJ. Curr Opin Pediatr. 2002;14:397-403.
- Neurocutaneous melanosis presenting with hydrocephalus and malignant transformation: case-based update. Sharouf F, Zaben M, Lammie A, Leach P, Bhatti MI. Childs Nerv Syst. 2018;34:1471-1477
- Malignant Melanoma Arising From a Giant Congenital Melanocytic Nevus in a 3-Year Old: Review of Diagnosis and Management. Kugar M, Akhavan A, Ndem I, Ollila D, Googe P, Blatt J, Wood J. J Craniofac Surg. 2021 ;32:e342-e345
- Safety and effectiveness of surgical excision of medium, large, and giant congenital melanocytic nevi: A systematic review and meta-analysis. Gout HA, Fledderus AC, Lokhorst MM, Pasmans SGMA, Breugem CC, Lapid O, van der Horst CMAM. J Plast Reconstr Aesthet Surg. 2023;77:430-455
Laatst bijgewerkt: 21 februari 2024 voorheen: 20 januari 2009
Auteur: JH Schieving
