Infecties
In het centraal zenuwstelsel kunnen verschillende soorten infecties voorkomen, waarvan de meningitis en de encefalitis de meest voorkomende zijn.

De meeste infecties worden veroorzaakt door een bacterie of door een virus.

ITES
infectie triggered encefalopathie syndroom. Is een aandoening waarbij kinderen een koortsende ziekte hebben en daarna een neurologisch beeld ontwikkeld met encefalopathie.
Verschillende types
- MERS
- ANE
- HHE
- FIRES
laatst bijgewerkt: 11 december 2025
auteur: J.H. Schieving
Meningitis bacterieel
Bacteriële meningitis
De incidentie van meningitis is de afgelopen jaren gedaald, mede door de komst van vaccins, maar het is toch nog steeds een van de meest voorkomende infecties in de neurologie die grote gevolgen kan hebben voor de patiënt. Het effect van vaccinatie op H.influenza en meningokok meningitis is heel sterk, op pneumokokkenmeningitis veel minder vanwege opkomst van andere serotypes pneumokokken waarvoor niet gevaccineerd wordt.

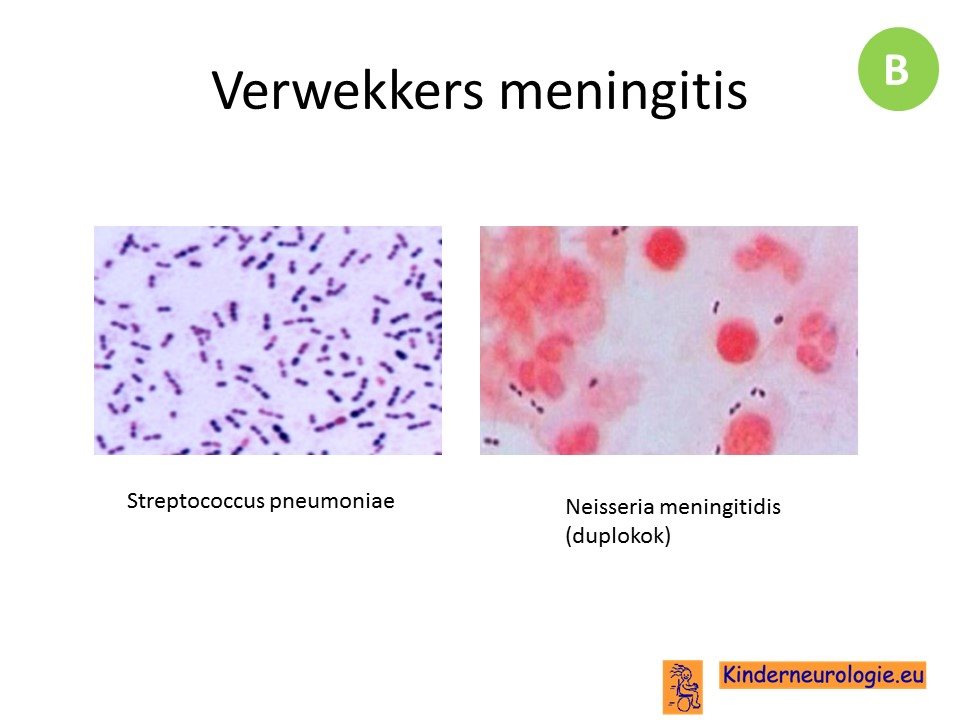
De meest voorkomende verwekkers van een meningitis hangen af van de leeftijd van de patiënt. Bij neonaten zijn dit beta hemolytische streptokok, streptococcus agalactiae en Escherichia Coli, bij zuigelingen streptococcus pneumoniae, bij kinderen en pubers Neisseria Meningitidis en bij volwassenen Streptococcus Pneumoniae, gevolgd door Neisseria Meningitidis.
Overall genomen zijn Streptococcus Pneumoniae en Neisseria Meningitidis dus de meest voorkomende verwekkers.

Bepaalde aandoeningen en situaties maken de kans op het ontstaan van een bacteriele meningitis groter.

Na een neurochirugische operatie of bij patienten met een liquordrain kunnen andere verwekkers voorkomen.

Ook kunnen reizen, eten van bepaalde produkten of contact met dieren zorgen voor specifieke verwekkers.

Klinische symptomen
Bij koorts, nekstijfheid en veranderd bewustzijn wordt al snel gedacht aan een meningitis. Het is belangrijk om te realiseren dat dit slechts bij 41% van de patienten voorkomt en dat bij de rest een of meer van deze symptomen ontbreken terwijl er toch sprake is van een meningitis. Bij 94% van de volwassenen is zijn wel twee van de symptomen hoofdpijn, koorts, nekstijfheid en verminderd bewustzijn aanwezig.

In onderstaande dia de symptomen van volwassen patienten met een meningitis en de percentages waarin deze symptomen voorkomen.

Bij jonge kinderen kunnen de symptomen nog veel minder duidelijk zijn. Jonge kinderen kunnen niet aangeven ze dat hoofdpijn hebben. Bij oudere kinderen lijken de symptomen op die van volwassenen.

Het is belangrijk om te bedenken dat veel patienten met een meningitis meningeale prikkeling hebben, maar dat het ontbreken van meningeale prikkeling niet uitsluit dat er sprake is van een meningitis. Bij jonge kinderen, comateuze patienten en bij patienten die immuungecompromiteerd zijn kan dit ontbreken terwijl er toch sprake is van een meninigitis !

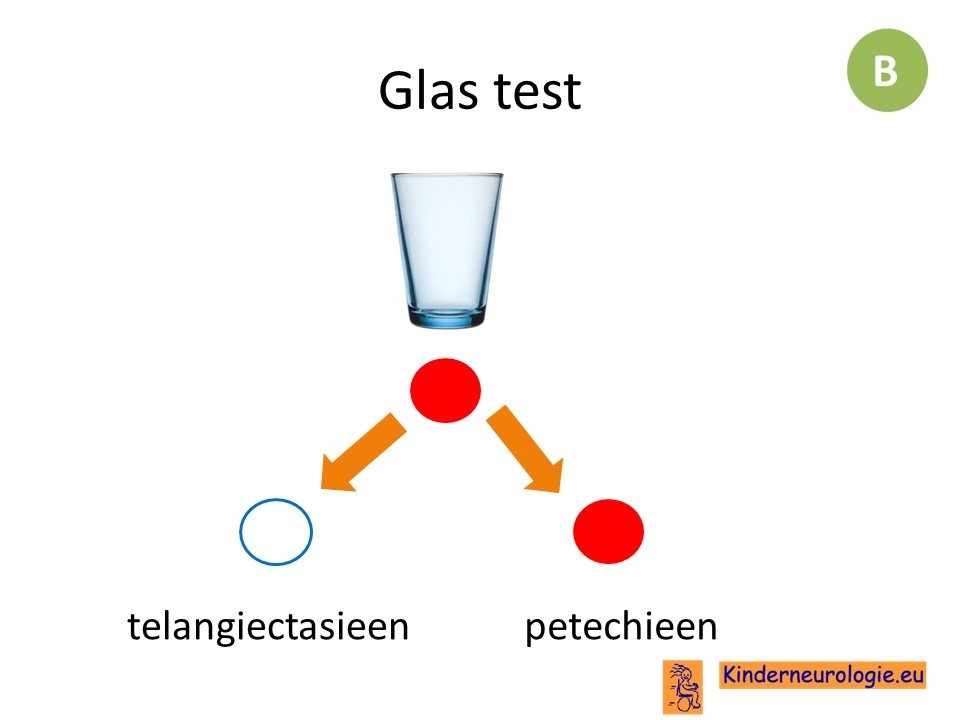
Petechieen wijzen op het voorkomen van een meningitis veroorzaakt door een meningokok.

Beleid bij verdenking meningitis
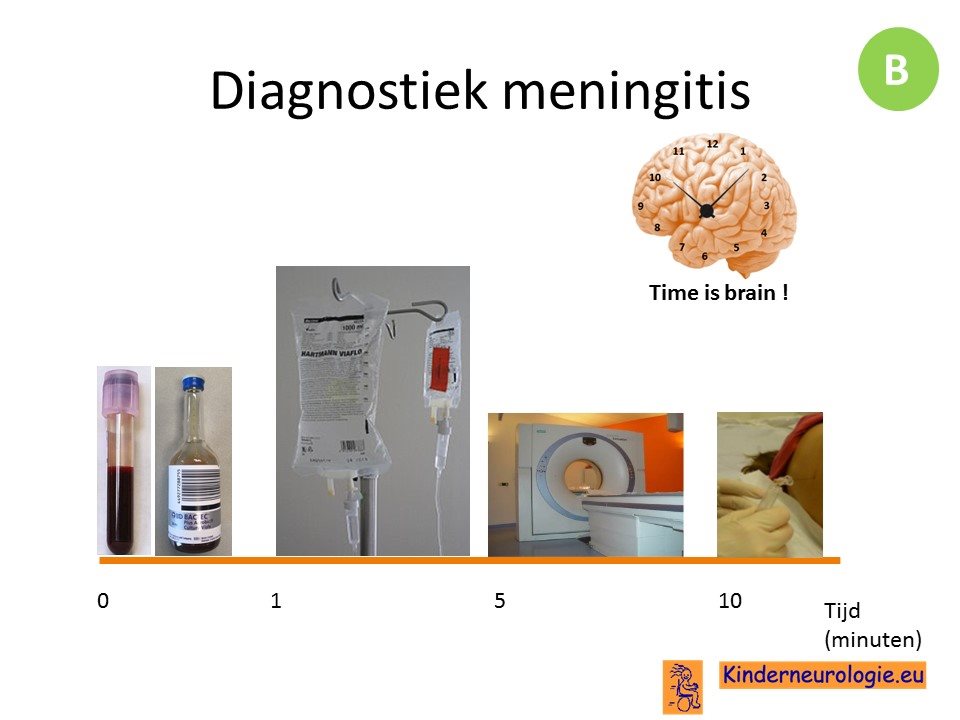
Het is belangrijk om bij verdenking op een meningitis zo snel mogelijk te starten met een behandeling met antibiotica. Er wordt een infuus geprikt, een bloedkweek afgenomen waarna gestart kan worden met antibiotica. Daarna kan liquor verkregen worden.
Bij patienten met een verhoogd risico op inklemming door een ruggenprik wordt een CT-scan verricht, bij de andere patienten is dit niet nodig en kan direct een LP worden verricht.

Bij patienten met een verhoogd risico op complicaties door het verrichten van een lumbaal punctie wordt dit onderzoek achterwege gelaten.

Liquoronderzoek
In de liquor worden cellen, eiwit en glucose gehalte bepaald, er wordt een gram preparaat gemaakt en de liquor wordt ingezet voor kweek. Ook wordt de openingsdruk bepaalt, bij 50% van de mensen is dit hoger dan 40 cm H2O.
Liquor onderzoek kan laten zien of er inderdaad sprake is van een bacteriele infectie of dat meer aan een virale infectie of een tuberculeuze meningitis gedacht moet worden.
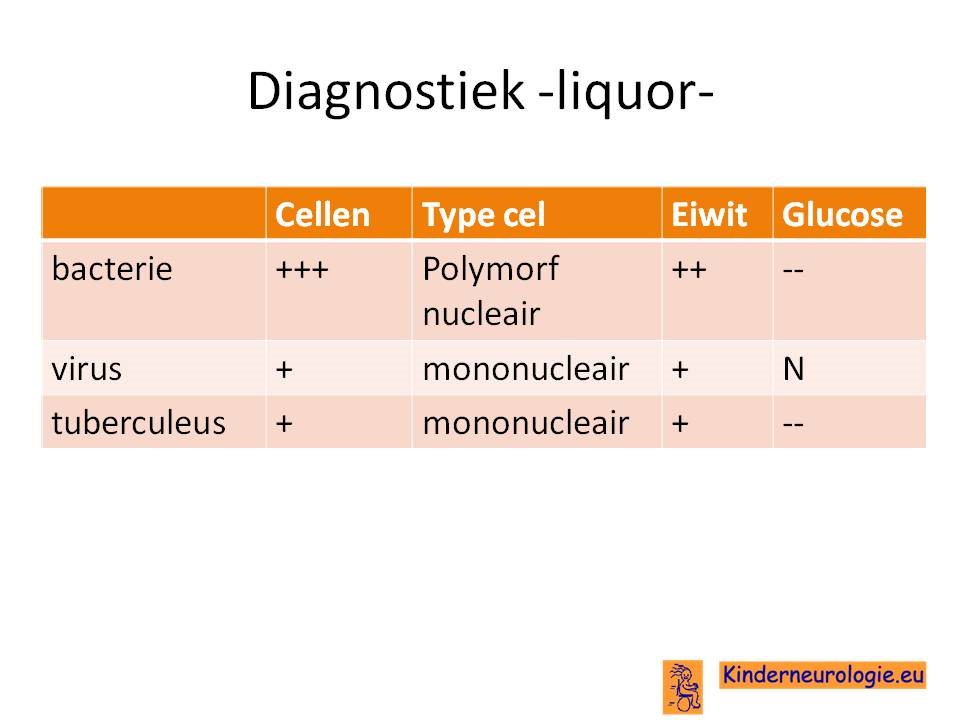
De combinatie van een verhoogd celaantal, verlaagd glucose en verhoogd eiwit pleit voor een bacteriele meningitis. Dit wordt bij 94% van de patienten met een bacteriele meningitis gevonden. Bij 2% van de mensen met een bacteriele meningitis is de liquor helemaal normaal. Dit wordt vaker gezien bij een pneumkokkenmeningitis of een afweerstoornis. Bij een op drie mensen zijn de cellen lager dan 1000/mm3, (bij 11% minder dan 100 cellen) in dat geval kan bepalen van de CRP in liquor meerwaarde hebben. Bepalen CRP in de liquor kan op het zelfde apparaat als waar CRP in bloed bepaald worden.

De liquorkweek is positief bij 85% van de patienten met een meningitis. Indien de liquorkweek negatief is kan PCR-onderzoek worden verricht om zo te proberen alsnog de verwekker te achterhalen indien dit van belang is voor de behandeling.
Bloedkweken zijn bij 75% van de mensen met een pneumokokkenmeningitis positief en bij 40-60% bij een meningokok.
Zogenaamde latex-agglutinatietesten hebben geen toegevoegde waarde.
Behandeling
De behandeling bestaat uit het zo snel mogelijk toedienen van antibiotica. Sterfte en restverschijnselen na een meningitis zijn omgekeerd evenredig met het tijdstippen van starten van antibiotica. De antibiotica moet zeker binnen 1 uur na binnenkomst in het ziekenhuis gestart worden.
Meestal is de verwekker nog niet bekend op moment dat de antibiotica gestart gaan worden en wordt gestart met antibiotica die gebaseerd zijn op de meest voorkomende verwekkers voor die categorie patienten. Er worden verschillende categorieen onderscheiden.

Volgens de FMS richtlijn uit 2013 moeten onderstaande breedbespectrum antibiotica worden gegeven zolang de verwekker onbekend is.

Indien de verwekker wel bekend is, kan de antibiotica geswitcht worden naar smalspectrum antibiotica specifiek gericht op de bacterie mits uit het antibiogram blijkt dat de bacterie voldoende gevoelig is voor deze smalspectrum antibiotica. Indien niet of bij twijfel dan worden de breedspectrum antibiotica gecontinueerd.

De duur van de antibiotica kuur hangt af van de verwekker.

Bij patienten met verdenking op een meningitis na een neurochirurgische operatie, na plaatsen van een liquordrain of na een neurotrauma waarbij de liquorkweek na 72 uur nog steeds geen verwekker laat zien, kan bij goede klinische toestand de antibiotica gestaakt worden.
Wanneer neisseria meningitidis de verwekker is worden ook familieleden die direct contact hebben gehad met de patient eenmalig behandeld met antibiotica. Dit verloopt via de GGD.

Het toevoegen van dexamethason aan de behandeling van een meningitis veroorzaakt door een pneumokok verlaagd de kans op sterfte en de kans op restschade waaronder gehoorverlies. Het is van belang dit direct te starten met de antibiotica. Meestal is niet bekend wat dan de verwekker is, zodat afgesproken is dat alle patienten met een meningitis opgelopen buiten het ziekenhuis (zogenaamde community acquired meningitis) behandeld worden met dexamethason gedurende 4 dagen.
Contra-indicatie voor behandeling met dexamethason zijn overgevoeligheid voor dexamethason, < 4 weken neurotrauma met open schedelfractuur, een aanwezige of < 4 weken verwijderde liquordrain en een hospital acquired meningitis. Diabetes, maligniteit of immunosuppressiva zijn geen contraindicatie voor het gebruik van dexamethason.
Ook bij Listeria monocytogenes is er een indicatie voor behandeling met dexamethason bleek uit een studie van van Beek in 2023. (oude studie leek een contraindicatie te geven)

Naast de behandeling met antibiotica en dexamethason is het ook belangrijk om pijn, koorts en eventuele hyponatremie en epileptische aanvallen te behandelen. Bij 50% van de mensen is er sprake van een verhoogde openingsdruk > 40 cm H2O, maar dit behoeft zelden behandeling. plaatsing ICP meter heeft geen invloed op morbiditeit en mortaliteit, echter wel fatale bloeding in drain traject van 4% en draingerelateerde infectie van 5-10% . Alleen bij obstructiehydrocefalus of sterke verbetering na LP kan externe ventrikeldrain worden overwogen.

Bij een verdenking op een bacteriele meningitis moeten patienten tot 24 uur na behandeling met antibiotica verpleegd worden in druppelisolatie.
Het is goed om alert te zijn op bijkomende infecties en ook daar zo nodig voor een behandeling te geven, zoals een mastoiditis of endocarditis. Goed om laagdrempelig de KNO- arts of cardioloog in consult te vragen.

Prognose
De sterfte als gevolg van een meningitis is de afgelopen jaren gedaald. Toch overlijdt een op de zes patiënten aan een een bacteriële meningitis. Dit komt vaker voor bij een pneumokokkenmeningitis dan bij een meningokokkenmeningitis.
Een op de drie patiënten houdt echter restverschijnselen over als gevolg van het doormaken van een meningitis. De twee meest voorkomende rest verschijnselen zijn cognitieve achteruitgang (14%) en doofheid (27% )(een- of tweezijdig). Jonge kinderen hebben een grotere kans op het krijgen van restverschijnselen dan oudere kinderen en volwassenen, ouderen hebben weer een hogere kans op restverschijnselen dan volwassenen.

Voor het opsporen van slechthorendheid en doofheid bestaat een speciaal protocol

Preventie van meningitis is belangrijk.

Mensen die een pneumokokkenmeningitis hebben door gemaakt komen voor secundaire preventie in aanmerking van het PCV20 vaccin.
Laatst bijgewerkt: 10 december 2025 voorheen: 22 juli 2025
Referenties
1. Community-acquired bacterial meningitis. van de Beek D, Brouwer MC, Koedel U, Wall EC. Lancet. 2021;398:1171-1183
2. Validation and clinical implementation of cerebrospinal fluid C-reactive protein for the diagnosis of bacterial meningitis: a prospective diagnostic accuracy study. Olie SE, Staal SL, Groeneveld NS, Schotman HHM, Bodilsen J, Nielsen H, Bijlsma MW, van de Beek D, Brouwer MC. Lancet Reg Health Eur. 2025;53:101309
Virale meningitis
Virale meningoencefalitis
Omdat een virus zich veel gemakkelijker verspreidt dan een bacterie, ontstaat behalve een meningitis ook vaak een encefalitis. Daarom wordt gesproken van een meningo-ecefalitis.

De meest voorkomende verwekker van een virale meningitis is een enterovirus. Er bestaan verschillende soorten enterovirussen. De daarna meest voorkomende verwekker is een herpesvirus.

Het lukt maar bij iets minder dan 50% van de virale meningo-encefalitiden om een verwekker aan te tonen.
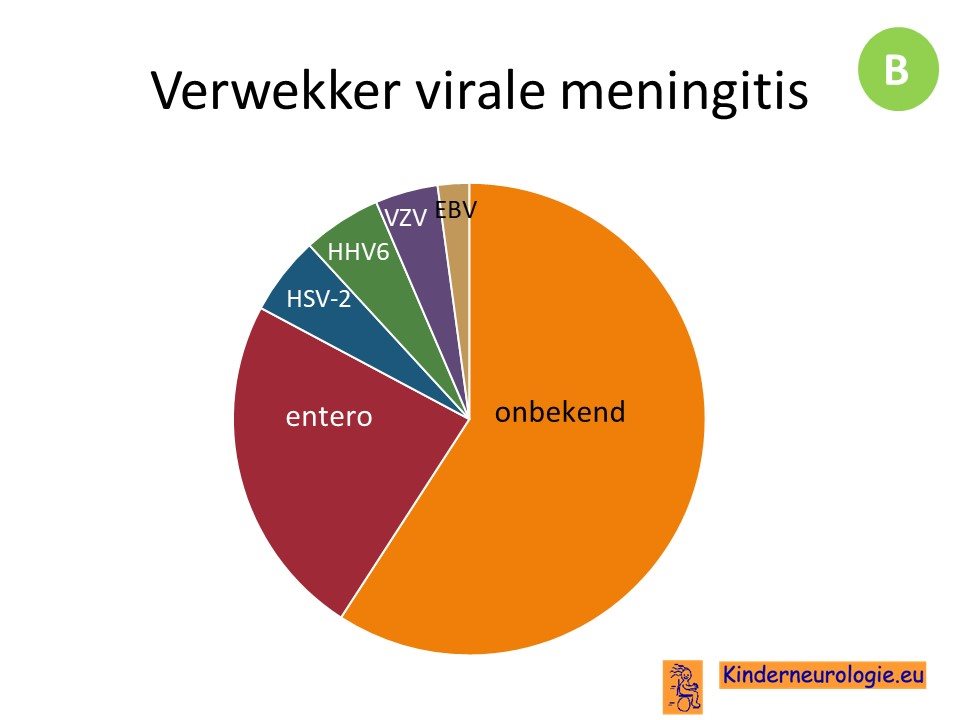
De symptomen van een virale meningitis of meningoencefalitis lijken veel op die van een bacteriele meningitis, maar zijn in de regel wel milder en minder fulminant verlopend.

Met behulp van serologisch onderzoek en liquoronderzoek kan de diagnose gesteld worden. Het lukt lang niet altijd om de verwekker te achterhalen.
In geval van een negatieve LP binnen 24 uur na ontstaan klachten en hoge verdenking op herpesencefalitis, wordt geadviseerd de LP na 24 uur te herhalen.

PCR techniek is vooral in de eerste week van de klachten het meest sensitief, serologie vanaf de tweede week om de juiste diagnose te stellen. Doe ook PCR op andere materialen zoals neusspoelsel, feces.
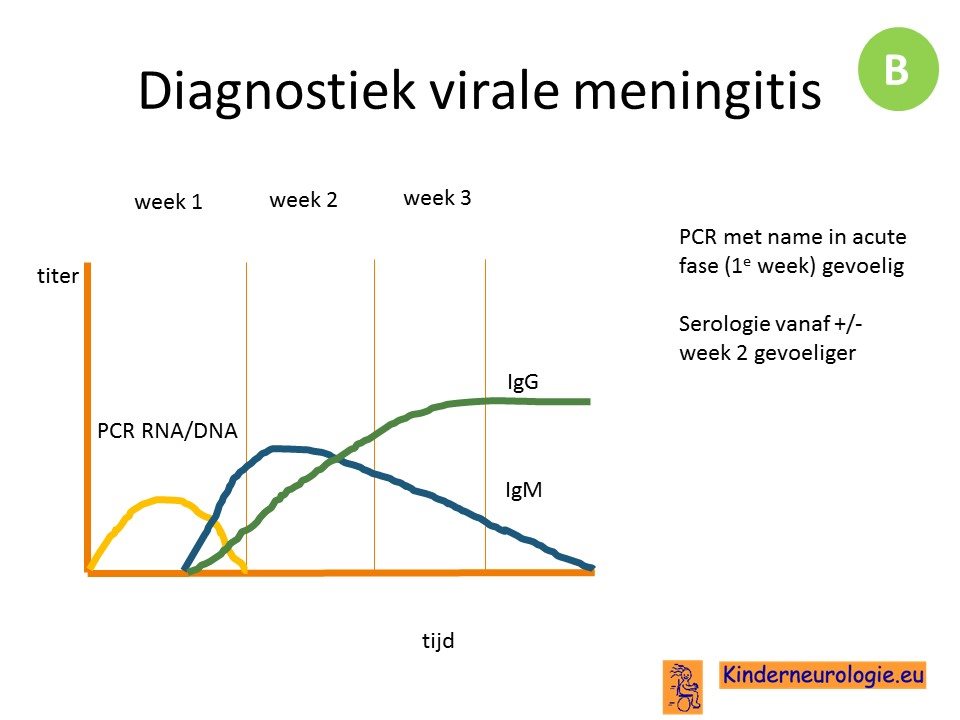
Bij verdenking op een encefalitis heeft het vaak meer consequenties om te zoeken naar een verwekker. Dit kan trapsgewijs gebeuren en hangt er ook mee samen of een patient immuungecompromiteerd is. Nieuw is de mogelijkheid van next generation sequening, maar dit wordt met name nog in research setting toegepast.

Bij verdenking op een encefalitis wordt een MRI scan gemaakt. HSV encefalitis geeft vaak afwijkingen in een of beide temporaalkwabben.
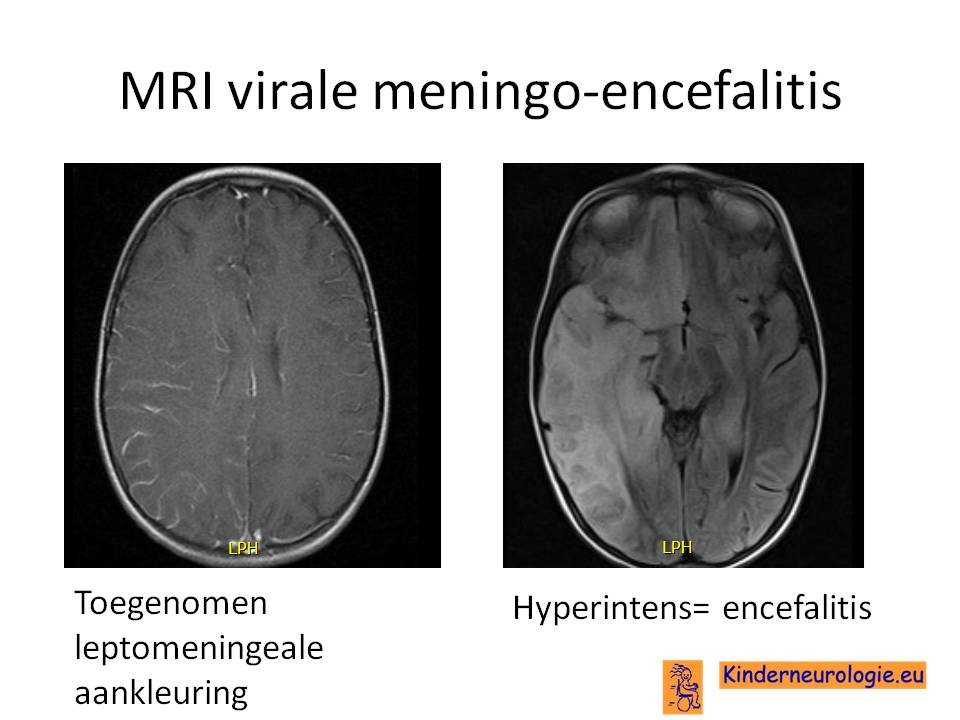
De plaats van de encefalitis kan informatie geven over de mogelijke verwekker.

Het is belangrijk om te denken aan andere aandoeningen die een beeld kunnen geven wat veel lijkt op een virale meningitis.

Er bestaat meestal geen behandeling waarmee het virus zelf aangepakt kan worden, behalve bij een herpes virusinfectie daarvoor bestaan antivirale middelen zoals (val) aciclovir. De behandeling is ondersteunend en bestaat uit symptoombestrijding.

De prognose is goed, de meeste patienten herstellen spontaan. Hoe vaak restverschijnselen zoals moeheid en informatieverwerkingsproblemen voorkomen is nooit goed onderzocht, maar waarschijnlijk komen deze regelmatig voor in de eerste maanden na doormaken van een virale meningo-encefalitis. In de loop van de tijd verminderen deze symptomen vaak.

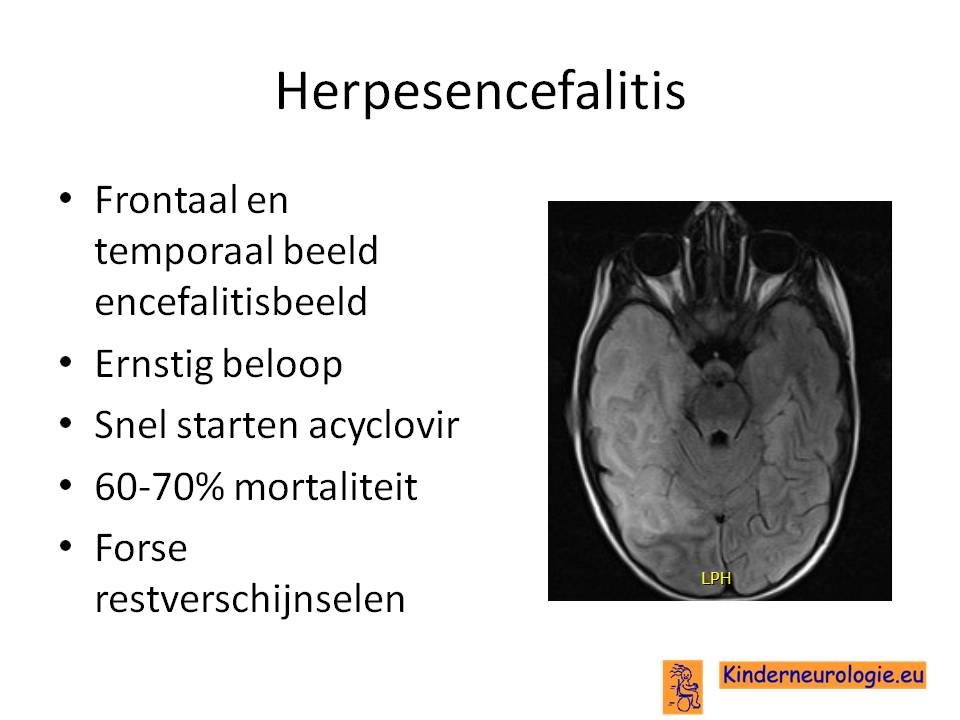
Een uitzondering hierop is de herpesencefalitis, een ernstig verlopend ziektebeeld met een hoge mortaliteit en morbiditeit. Gemiddeld krijgen jaarlijks tussen 25 en 50 patienten een herpesencefalitis. Deze aandoening kan behandeld worden met aciclovir intraveneus 3 dd 10 mg/kg iv. Daarom wordt elke patient met een encefalitis met een onbekende verwekker behandeld met aciclovir tot de PCR herpes in de liquor negatief is.
Wanneer de LP binnen de eerste 24 uur na klachten is verricht, kan deze vals negatief zijn en wordt geadviseerd de LP nog een keer ter herhalen.
De prognose is afhankelijk van tijdstip start behandeling, de mate van uitbreiding op de MRI, de leeftijd van de patient en al dan niet optreden van coma.
Een op de vier patienten die een herpesencefalitis heeft doorgemaakt, ontwikkelt 2-16 weken na ontstaan van de herpesencefalitis een auto-immuunencefalitis (vaak anti-NMDA-receptorencefalitis). Het is belangrijk om bij toename van klachten na aanvankelijke verbetering van een HSV-ecenfalitis een nieuwe ruggenprik te verrichten om diagnostiek naar voorkomen auto-antistoffen te bepalen.
Laatst bijgewerkt: 29 januari 2025 voorheen: 10 juli 2024 voorheen: 17 december 2020
Referenties
- Biemond syllabus inflammatie en infectie 2020
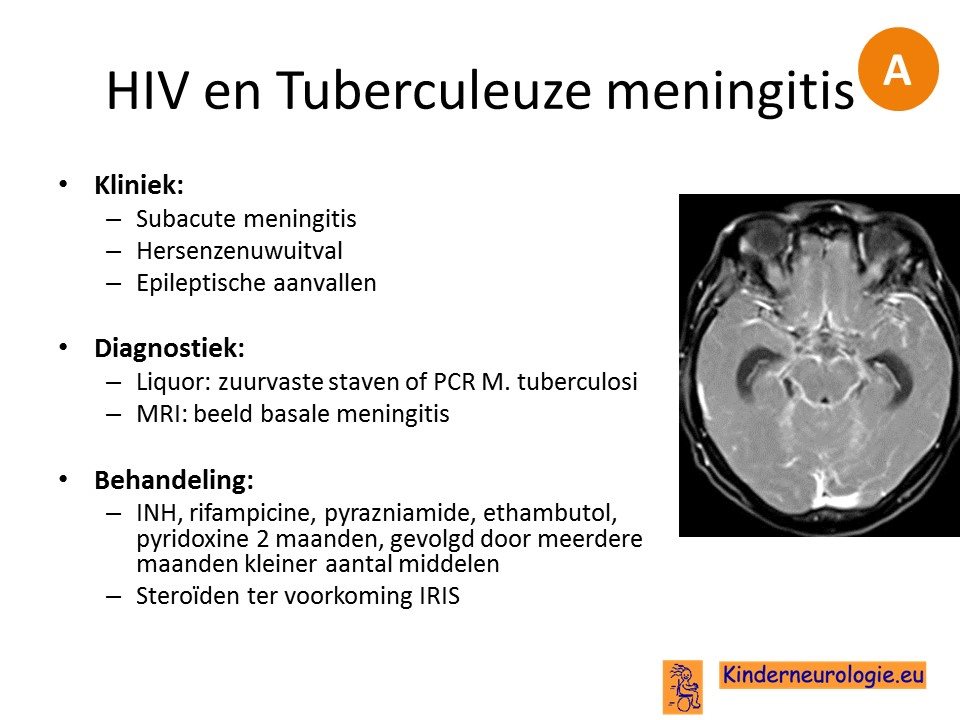
Tuberculeuze meningitis
Tuberculeuze meningitis is een zeldzame aandoening.

Tuberculeuze meningitis kent een sluipend beloop en is langzaam progressief. Lang niet altijd is bekend dat de patient besmet is met tuberculose.

De tuberculeuze meningitis zit met name in de hersenvliezen bij de schedelbasis (basale meningitis genoemd) en wordt daardoor gekenmerkt door hersenzenuwuitval.

Het is lang niet altijd gemakkelijk om de diagnose tuberculeuze meningitis te stellen.

De behandeling bestaat uit een combinatie van verschillende tuberculostatica en is langdurig.

Een deel van de patienten overlijdt aan de gevolgen van een tuberculeuze meningitis. Patienten die het overleven hebben vaak restverschijnselen.

Hersenabces
Hersenabces
Een hersenabces is een zeldzame aandoening.

Een hersenabces ontstaat doordat bacterieen direct of via de bloedbaan in de hersenen terecht komen. Vaak is er een onderliggende oorzaak voor het ontstaan van het hersenabces. Bij 4 op de 5 mensen met een hersenabces wordt een onderliggende oorzaak gevonden.
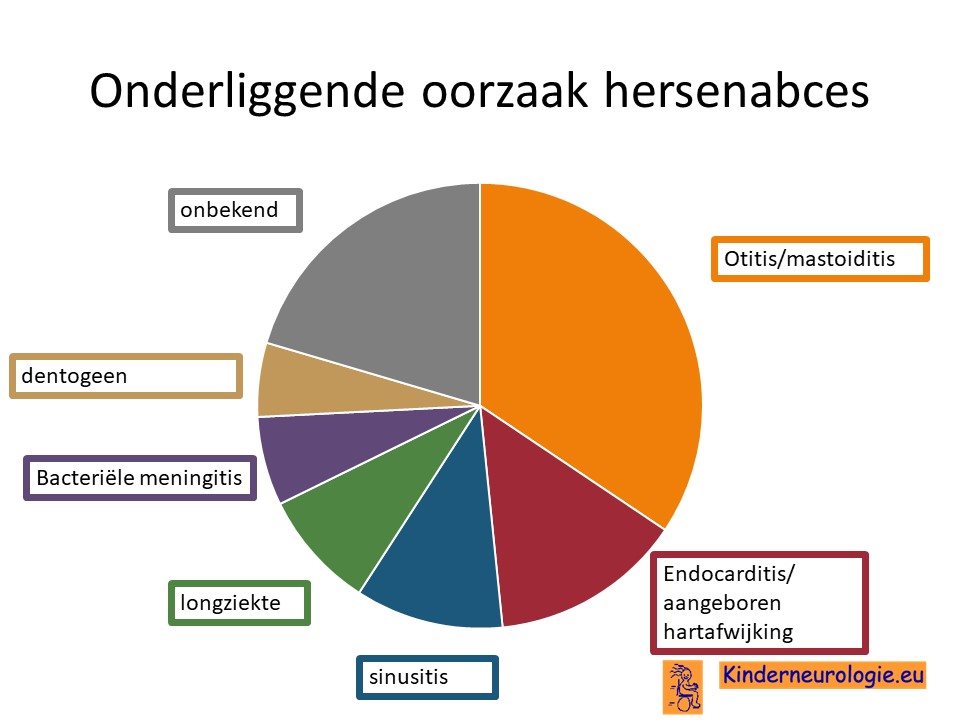
De meestvoorkomende verwekker zijn bacterieen, waarvan de streptococ en de stafylococ de meest voorkomende zijn. Bij 1 op de 4 mensen worden in het hersenabces verschillende bacterieen aangetrokken.

Bij mensen die immuungecompromiteerd zijn, komen andere verwekkers voor waaronder ook schimmels.

De symptomen van een hersenabces lijken op die van een meningitis, er is echter geen nekstijfheid. Koorts ontbreekt bij de helft van de patienten. Bij 9-28% maar trias hoofdpijn, koorts en focale uitval. Bij 25% komen epileptische aanvallen voor.

De diagnostiek bestaat uit een CT of MRI scan met daarop karakteristieke ronde laesie (20% heeft meerdere laesies) die aan de rand aankleuren met contrast en worden omgeven door oedeem. Bloedonderzoek is vaak weinig specifiek en bijdragend. Met liquoronderzoek is het belangrijk om heel voorzichtig te zijn omdat de LP kan zorgen voor achteruitgang en slechts bij 24% van de patienten een verwekker aantoont (die vaak ook met de bloedkweek wordt aangetoond). Alleen bij verdenking tuberculoze of bij klein abces in kader van verdenking meningitis is er wel plaats voor een LP.
Het beste kan er pusonderzoek ingezet worden die de neurochirurg verkrijgt door middel van een stereotactisch biopt. Het is op die manier mogelijk om bij 80% van de patienten een verwekker te vinden.
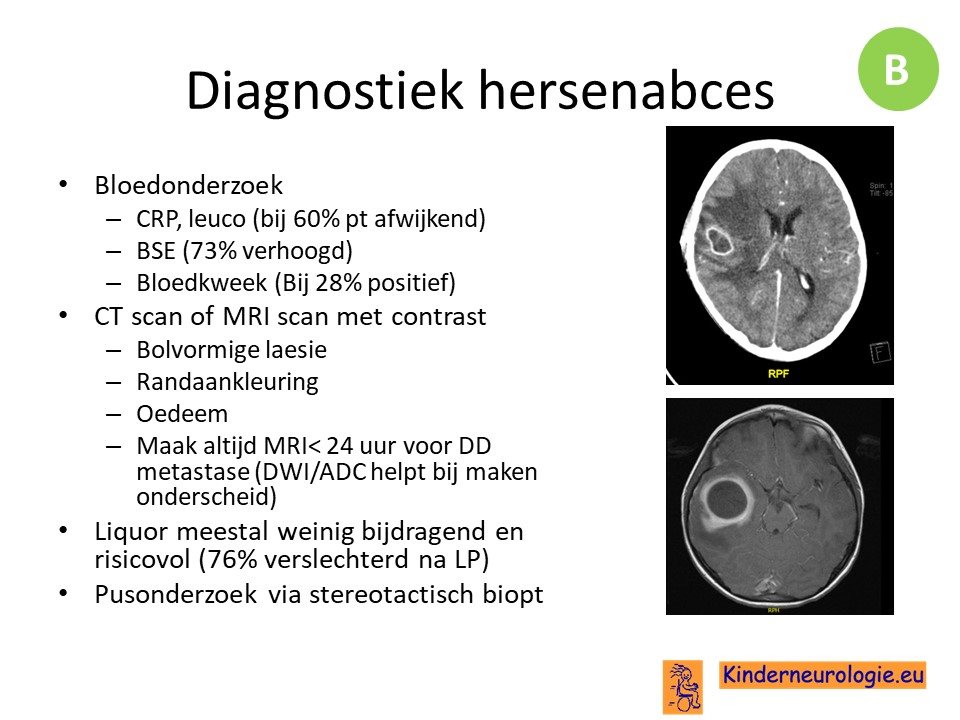
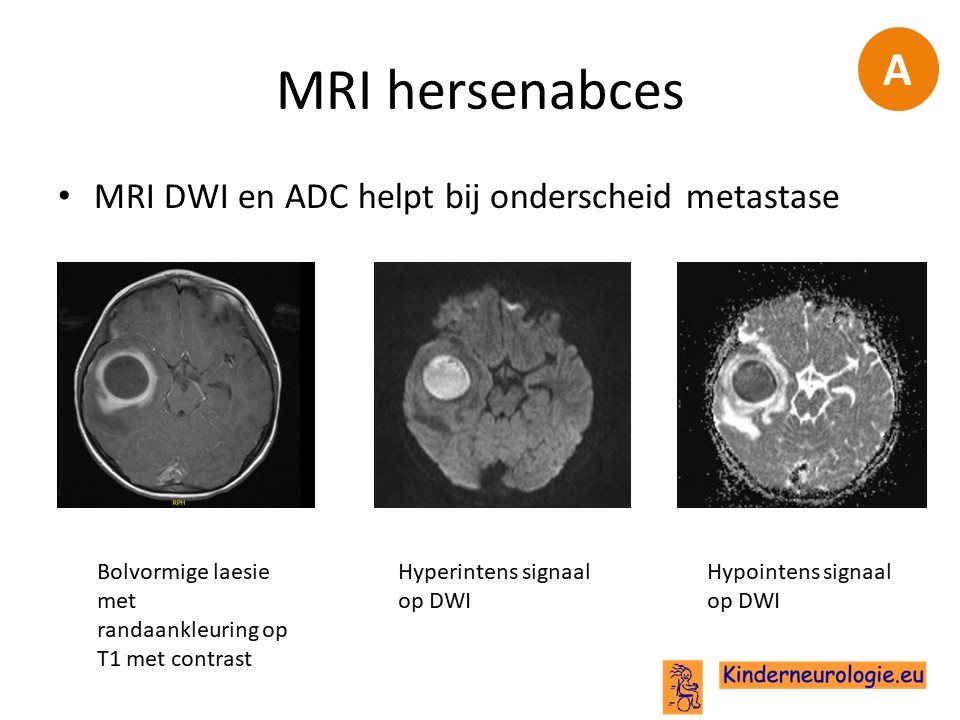
Als de diagnose met behulp van een CT-scan is gesteld, is het advies om binnen 24 uur een MRI scan te maken bij volwassenen om onderscheid te maken met metastasen. Vooral de DWI en ADC opname zijn geschikt om aan te tonen dat er sprake is van een abces.
Ook is het belangrijk om op zoek te gaan naar de broninfectie die geleid heeft tot het ontstaan van het hersenabces. Bij vier van de vijf patienten kan een dergelijke bron gevonden worden.

Behandeling van het hersenabces is langdurig. Aanvankelijk wordt breed behandeld met ceftriaxon en metranidazolol. Wanneer de neurochirurg binnen 24 uur na de MRI een stereotactische aspiratie van het abces zal verrichten, kan bij een stabiele patient gewacht worden met starten van antibiotica, omdat starten antibiotica de kans verkleind dat een verwekker wordt gevonden.

Wanneer de verwekker bekend is, kan de behandeling gericht worden op de verwekker zelf.
Bij mensen die een orgaantransplantatie hebben ondergaan wordt ook behandeling voor schimmels gegeven en voor toxplasmose. Patient bekend met HIV die een slechte afweer hebben wordt toxoplasmose behandeling gegeven .

De behandeling van het abces duurt in geval 6 weken. Indien na 6 weken nog een duidelijke abcesholte wordt gezien, wordt tegenwoordig geadviseerd om langer te behandelen, totdat geen duidelijke abcesholte meer zichtbaar is.

Indien de abcessen toenemen in grootte of bij abcessen die primair al groter zijn dan 2,5 cm en kliniek geven, wordt door de neurochirurg een abcesdrainage verricht (vaak samen met de diagnostische abcespunctie). Het is meestal niet nodig om chirurgisch ook het kapsel te verwijderen (met risico op extra schade aan de hersenen). Dit wordt alleen gedaan bij verdenking op een schimmelinfectie of bij verdenking op een vertakkende bacterie (Nocardia of Actinomyces) in een weinig risicovol gebied, omdat deze verwekkers vaak zeer langdurige behandeling vereisen en moeilijk onder controle te krijgen zijn.
Het is nog onbekend of het zinvol is om antibiotica achter te laten in het abces of in de abces holte een drain te leggen.
Bij een op de drie mensen is een tweede operatie nodig vanwege groei van het abces of onvoldoende afname na de eerste operatie.

Het advies is heel terughoudend te zijn met het starten van dexamethason, omdat dit de penetrantie van de bloedhersenbarriere voor antibiotica verminderd.

De prognose van het hersenabces hangt af van het moment van starten van behandeling en het al dan niet optreden van complicaties.
Complicaties die regelmatig voorkomen zijn hydrocefalus, epilepsieaanvallen, toename grootte abces en ontstaan ventriculitis.

Helaas komt een deel van de mensen te overlijden aan een hersenabces. Mensen met een hogere leeftijd, veel comorbiditeit, een afweerstoornis en/of een aangeboren hartafwijking hebben een grotere kans te komen te overlijden.
Van de mensen die overleeft, herstelt 70% van de mensen vrijwel volledig, zij kunnen weer normaal functioneren in de maatschappij. 30% van de mensen houdt restverschijnselen die van invloed zijn op het dagelijks functioneren.

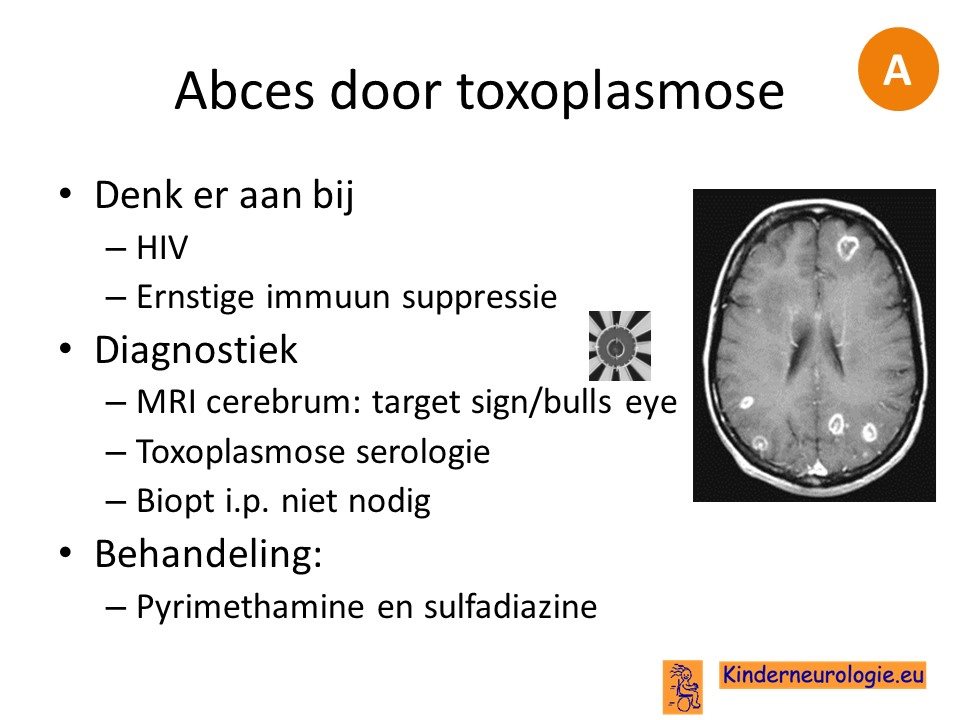
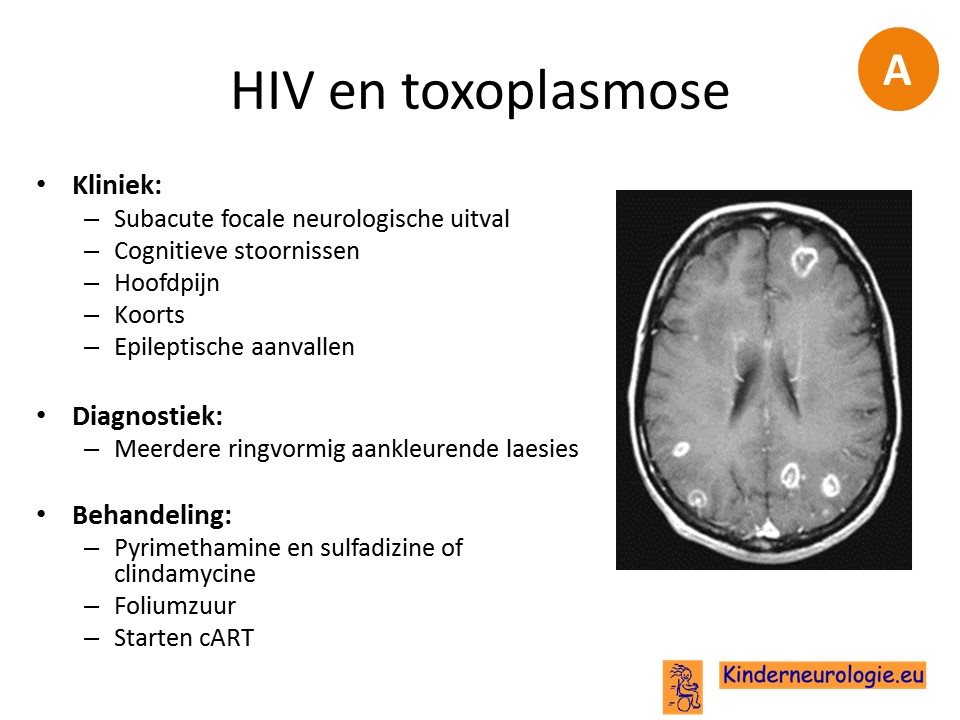
Bij mensen met HIV of een andere vorm van ernstige immuunsupressie kan het abces veroorzaakt zijn door toxoplasmose. Kenmerkend zijn de zogenaamde schietschijlaesies.
Zelden veroorzaken schimmels een abces, dit komt ook voor bij immuunsuppressie. Bij diabeten moet gedacht worden aan mucromycose.
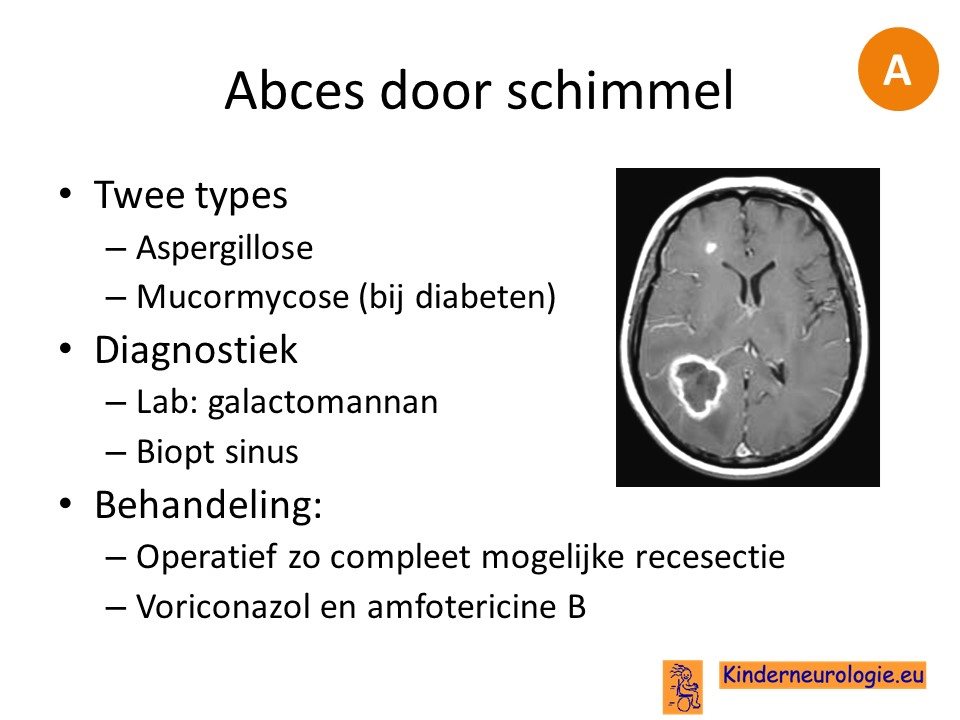
laatst bijgewerkt: 11 december 2025
auteur: JH Schieving
Neuroborreliose
Neuroborreliose
Steeds meer teken in Nederland zijn besmet met de spirocheet Borrelia Burgdorferi. Deze spirocheet kan in het centraal- en of perifeer zenuwstelsel terecht komt en een neuroborreliose veroorzaken. De neuroborreliose kan vroeg (weken-maanden) na de besmetting ontstaan of pas na maanden tot jaren de chronische vorm van neuroborreliose.
In stadium 2 geeft neuroborreliose vaak hersenzenuwuitval al dan niet met een meningitis of een radiculitis.
In stadium 3 kan neuroborreliose alle mogelijke neurologische klachten geven (bewegingsstoornis, parese, dementie, psychose etc) en wordt daarom ook wel de great imitator genoemd.

Diagnostiek naar neuroborreliose begint met serologisch onderzoek in bloed met een ELISA test die van de 2e of de 3e generatie is. Bij besmetting die langer dan 8 weken geleden zijn geweest is de sensitiviteit van deze test heel hoog, 98%. Voor besmetting korter dan 8 weken is de sensitviteit lager en wordt geadviseerd 2-4 weken later de test te herhalen.
Het hebben van IgG anti-stoffen zegt niets over het actief aanwezig zijn van een infectie. IgM antistoffen kunnen valspositief zijn door bijvoorbeeld aanwezigheid van reumafactor.
Bij dubieuze uitslagen kan een immunoblot helpen.
Om de diagnose neuroborreliose te stellen zal ook liquor onderzoek verricht worden. Hierin wordt een verhoogd celgetal gezien in combinatie met een verhoogde IgG index. Bij twijfel over de antistofebepalingen kunnen PCR onderzoek of bepalen van CXCL13 behulpzaam zijn.

Neuroborreliose wordt behandeld met antibiotica, meestal intraveneus, al blijkt dat doxycycline oraal bij beperkte vormen van neuroborreliose ook afdoende kan zijn.
Neuroborreliose in stadium 2 wordt gedurende 14 dagen behandeld, in stadium 3 gedurende 30 dagen. Bij twijfel wordt ook gekozen voor 30 dagen.

Nog beter is neuroborreliose te voorkomen door bedekkende kleding te dragen buiten buitenbezoek, elke dag tekeninspectie te doen na buitenbezoek, teken met speciale tekentang te verwijderen.
Na een tekenbeet kan overwogen worden om eenmalig antibiotica te nemen (binnen 72 uur) om de kans op besmetting te verminderen.

Tetanus
Tetanus wordt veroorzaakt door een toxine die via axonen of via het bloed in het centraal zenuwstelsel terecht komt en dan klachten veroorzaakt.

Dankzij vaccinatie komt tetanus in Nederland bijna niet meer voor.

De behandeling is ondersteunend. Met behulp van spierrelaxantia wordt de spierkramp tegen gegaan. Vaak is beademing nodig.

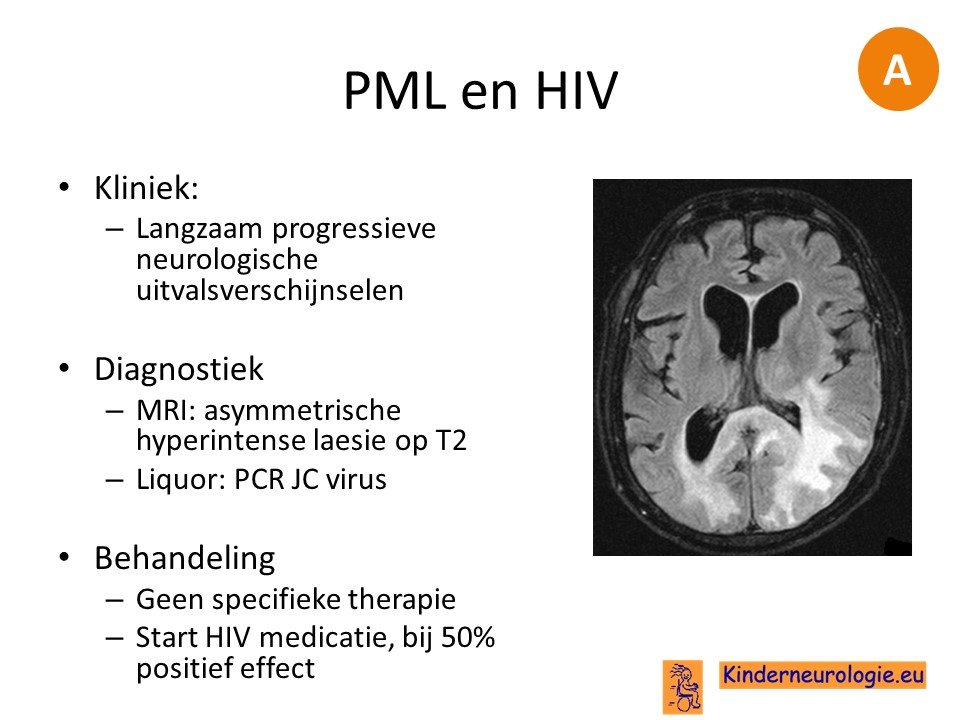
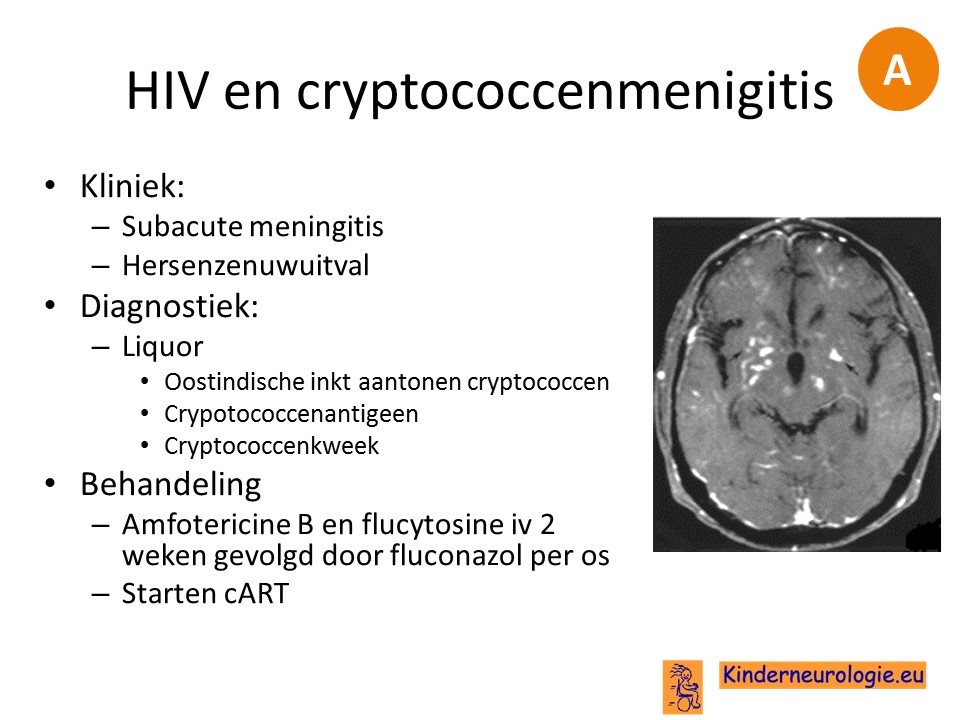
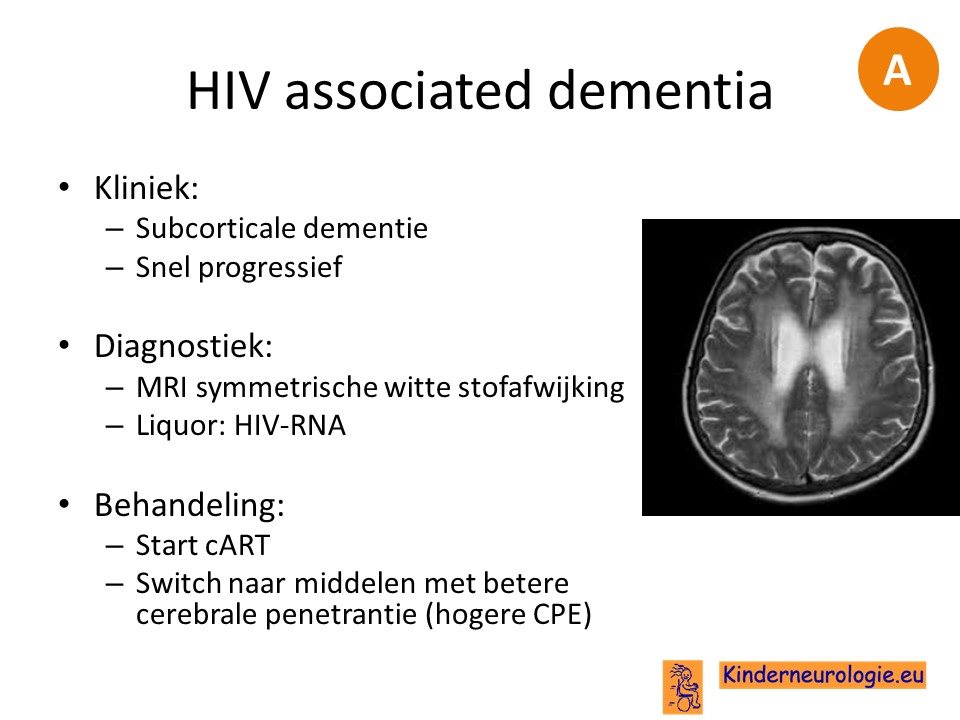
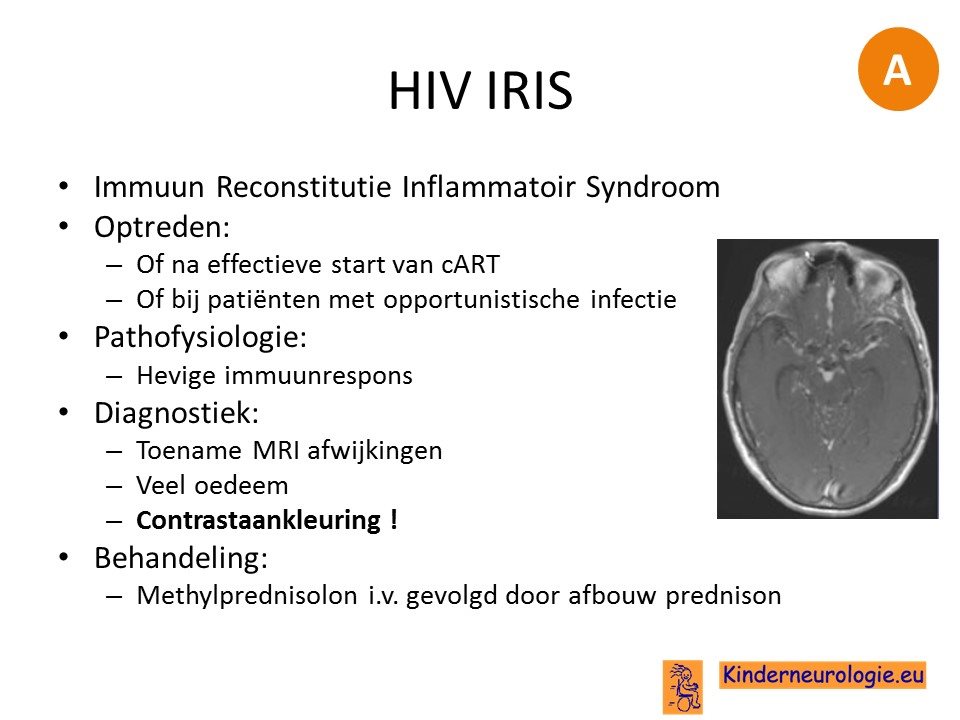
HIV




Ziekte van Creutzfeld-Jakob

Laatst bijgewerkt: 10 juli 2024 voorheen: 17 december 2020
Auteur: JH Schieving
Referenties
Biemond syllabus inflammatie en infectie 2020

