Wat is het syndroom van Alpers?
Het syndroom van Alpers is een ernstige aangeboren energiestofwisselingsziekte waarbij belangrijke organen in het lichaam zoals de hersenen, de spieren en de lever een tekort hebben aan energie waardoor kinderen in toenemende mate problemen zoals epilepsie, spierzwakte, problemen met bewaren van het evenwicht in combinatie met een verslechterde werking van de lever.
Hoe wordt het syndroom van Alpers ook wel genoemd?
Alpers-Huttenlocher
Het syndroom van Alpers wordt ook wel het syndroom van Alpers-Huttenlocher genoemd naar twee artsen die dit syndroom beschreven hebben. Het wordt ook wel afgekort met de letters AHS. Soms wordt de term Alpers infantiele poliodystrofie gebruikt. Het woord infantiel geeft aan dat de klachten vaak al op de peuterleeftijd ontstaan. Poliodystrofie is een medisch woord wat aangeeft dat kinderen in toenemende mate problemen krijgen.
Hepatocerebraal syndroom
Een andere naam die ook wel gebruikt wordt, is het hepatocerebraal syndroom. Hepato- verwijst naar de lever en cerebraal verwijst naar de hersenen. Bij kinderen met het syndroom van Alpers ontstaan problemen met de werking van de hersenen en de werking van de lever.
POLG gerelateerde aandoening
Het Alpers syndroom wordt veroorzaakt door een fout op een bepaalde plaats in het DNA die het POLG-gen wordt genoemd. Daarom wordt ook wel gesproken van een POLG-gerelateerde aandoening. Fouten in het POLG-gen kunnen naast het syndroom van Alpers ook andere syndromen geven, zoals MNGIE (myoclonus, neuropathie, gastro-intestinale klachten en epilepsie) SANDO (sensore ataxie, neuropathie, dysartrie, ophtalmoplegie)en progressieve externe ophtalmoplegie (PEO). Van al deze POLG gerelateerde aandoeningen is het syndroom van Alpers de meest ernstige aandoening. Het is niet altijd gemakkelijk om onderscheid te maken tussen deze verschillende aandoeningen. Er bestaat overlap tussen de verschillende aandoeningen. Daarom wordt de term POLG gerelateerde aandoening wel gebruikt, zo hoeft geen onderscheid gemaakt te worden tussen de verschillende vormen die een fout in het POLG-gen kan veroorzaken.
Let op niet iedereen met een fout in het POLG-gen heeft dus het syndroom van Alpers, het syndroom van Alpers is de meest ernstige vorm van het POLG gerelateerde syndroom.

Mitochondriaal depletie syndroom type 4a
Mitochondriën zijn de naam van kleine onderdelen in alle lichaamscellen die zorgen voor de aanmaak van energie. Ze worden ook wel de energiefabriekjes van de cellen genoemd. In deze mitochondriën zit DNA. Dit DNA moet elke keer vermenigvuldigd worden om te zorgen voor nieuw DNA. Bij kinderen met deze aandoening verloopt dat vermenigvuldigen van het DNA niet goed. Hierdoor krijgen deze kinderen een tekort aan mitochondrieel DNA, waardoor de mitochondriën niet in staat zijn om voldoende energie aan te maken.
Er zijn inmiddels verschillende fouten in het DNA bekend die er allemaal voor kunnen zorgen dat er een probleem is met het vermenigvuldigen van het mitochondriële DNA. Deze aandoening heeft nummer 4a gekregen. Soms wordt de afkorting MTDPS4a of MDS4a gebruikt.

Bij wie komt het syndroom van Alpers voor?
De eerste klachten van het syndroom van Alpers ontstaan meestal op de kinderleeftijd voor de leeftijd van 10 jaar. Gemiddeld ontstaan de eerste klachten tussen de leeftijd van twee en vier jaar. Een klein deel van de kinderen is ouder dan 10 jaar wanneer de eerste klachten ontstaan.
Zowel jongens als meisjes kunnen het syndroom van Alpers krijgen.
Hoe vaak komt het syndroom van Alpers voor?
Het syndroom van Alpers is een zeldzame ziekte. Hoe vaak het precies voorkomt is niet goed bekend. Geschat wordt dat deze aandoening bij één op de 100.000 mensen voorkomt.

Wat is de oorzaak van het ontstaan van het syndroom van Alpers?
Fout in erfelijk materiaal
Het syndroom van Alpers wordt veroorzaakt door een fout in het erfelijk materiaal, het DNA. De fout bevindt zich op het zogenaamde 15e chromosoom. De plaats van de fout in het erfelijk materiaal wordt het POLG-gen genoemd.

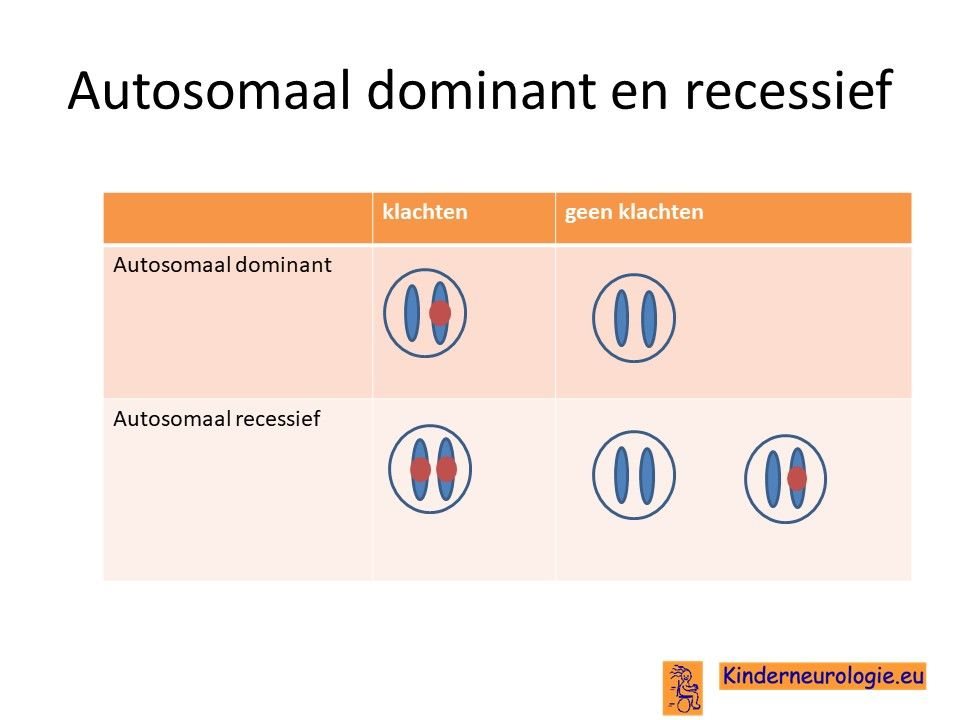
Autosomaal recessief
Het syndroom van Alpers erft op zogenaamd autosomaal recessieve manier over. Dat wil zeggen dat een kind pas klachten krijgt wanneer beide chromosomen 15 allebei een fout bevatten op plaats van het POLG-gen.
Dit in tegenstelling tot een autosomaal dominante aandoening, waarbij een fout op één van de twee chromosomen al voldoende is om een ziekte te krijgen.
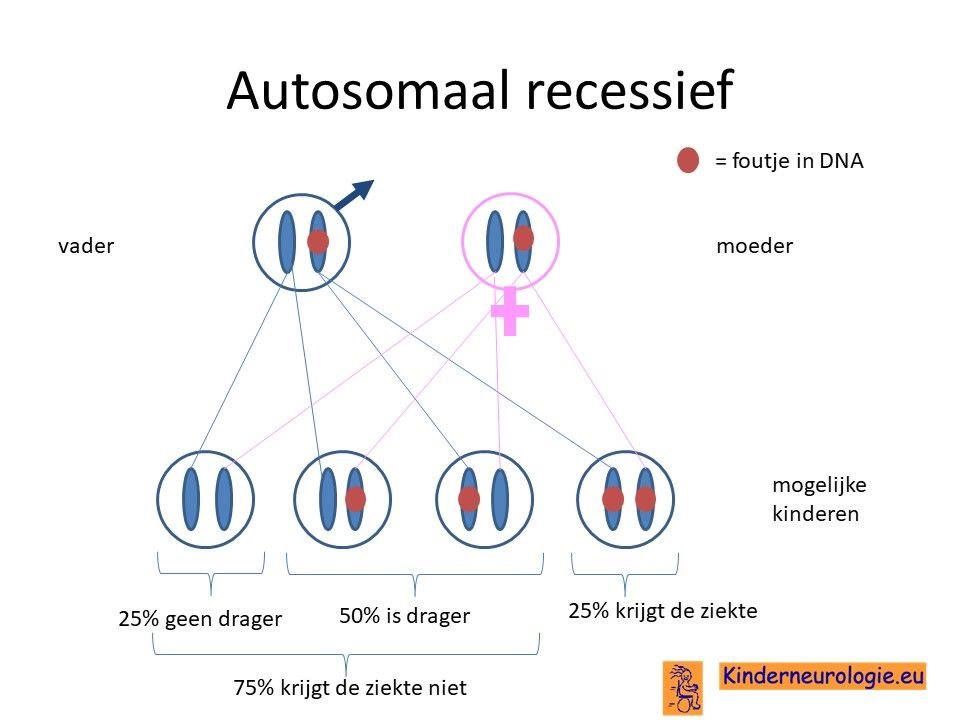
Ouders drager
Vaak zijn beide ouders drager van deze aandoening. Zij hebben zelf een chromosoom 15 met fout en een chromosoom 15 zonder fout. Doordat ze zelf ook een chromosoom 15 zonder fout hebben, hebben de ouders zelf geen klachten.
Wanneer een kind van beide ouders het chromosoom 15 met de fout krijgt, dan krijgt dit kind het syndroom van Alpers. De kans dat beide ouders drager zijn van een foutje op dezelfde plek in een chromosoom is groter wanneer beide ouders (in de verte) familie van elkaar zijn.
Afwijkend eiwit
Als gevolg van de fout in het erfelijk materiaal wordt een bepaald eiwit op een afwijkende manier aangemaakt. Dit eiwit wordt Polymerase Gamma genoemd, afgekort als POLG. Dit eiwit zit in de mitochondriën en zorgt ervoor dat het DNA in de mitochondriën vermenigvuldigd kan worden. Door het foutje in het erfelijk materiaal kan het mitochondrieel DNA niet goed aangemaakt worden, waardoor de mitochondriën niet goed hun werk kunnen doen.

Organen die veel energie nodig hebben
De mitochondriën spelen een belangrijke rol bij de aanmaak van energie voor alle lichaamscellen. Wanneer de mitochondriën minder energie kunnen aanmaken, dan krijgen vooral organen die continu veel energie nodig hebben, problemen. Organen die continu veel energie nodig hebben zijn de hersenen, de spieren, de ogen en de lever. Dit verklaart waarom kinderen met deze ziekte voornamelijk van deze organen de meeste problemen hebben.

Type fout in het DNA
Het type fout in het DNA bepaalt ook hoeveel en welke klachten een kind zal gaan krijgen. Bepaalde fouten zorgen er voor dat er helemaal geen werkzaam eiwit meer wordt gemaakt, deze fouten hebben de grootste gevolgen voor een kind. Bij ander type fouten wordt er een afwijkend maar nog wel werkzaam eiwit gemaakt of is er minder goed werkzaam eiwit dan gebruikelijk. Deze kinderen zullen minder klachten hebben dan kinderen die helemaal geen werkend eiwit meer hebben. Dit maakt dat een fout in het POLG-gen verschillende soorten aandoeningen kan veroorzaken. Niet ieder kind met een fout in het POLG-gen heeft dus het syndroom van Alpers !

Wat zijn de symptomen van het syndroom van Alpers?
Variatie
Het aantal symptomen en de mate van ernst kan van kind tot kind met syndroom van Alpers verschillen. Dit hangt samen met de hoeveelheid mitochondriën die aangedaan zijn. Kinderen waarbij de ziekte al op jonge leeftijd klachten geeft, hebben vaak meer en ernstiger klachten dan bij kinderen waarbij de ziekte pas op latere leeftijd klachten geeft.

Jouw kind is uniek
Bedenk dat onderstaande symptomen kunnen voorkomen bij jouw kind, maar ook niet allemaal zullen voorkomen. Jouw kind is uniek en veel meer dan een kind met deze aandoening. Het lezen van mogelijke symptomen die kunnen voorkomen, kan ouders het gevoel geven dat er alleen maar aandacht is voor de beperkingen van het kind. Dat is zeer zeker niet de bedoeling. Jouw kind is bijvoorbeeld lief, grappig, gevoelig, gezellig,sociaal, vindingrijk, nieuwsgierig, ondeugend, enthousiast,een zonnestraaltje, creatief en/of innemend en dat vind je niet terug in onderstaande symptomen die kunnen horen bij dit syndroom. Dat kan ook niet, want die eigenschappen maken jouw kind nu eenmaal uniek. Blijf daar vooral naar kijken en zie deze symptomen meer als achtergrondinformatie die je kunnen helpen om te begrijpen wat er met je kind aan de hand zou kunnen zijn wanneer jouw kind zich anders ontwikkelt of ergens last van heeft. Deze informatie kan jullie als ouders en hulpverleners een handvat geven wat hiervoor een mogelijke verklaring kan zijn.
Zwangerschap en geboorte
Tijdens de zwangerschap en de geboorte vallen er geen bijzonderheden op bij kinderen met het syndroom van Alpers. Kinderen met deze aandoening hebben een normaal geboorte gewicht en een normale lengte.
Epilepsie
Vaak is een epileptische aanval een van de eerste klachten die kinderen met het Alpers syndroom krijgen. Kinderen met het Alpers syndroom kunnen verschillende soorten aanvallen hebben, zoals aanvallen met verstijven van armen en benen (tonische aanvallen), aanvallen met schokken van de armen en benen (clonische aanvallen), aanvallen met kleine verspringende schokjes (myoclonieën), aanvallen met staren of wegdraaien van de ogen (focale aanvallen). Opvallend is vaak dat kinderen vrij plotseling last krijgen van deze epileptische aanvallen en dat deze aanvallen vaak lang aanhouden en moeilijk onder controle te krijgen zijn door een behandeling. Een status epilepticus, een epilepsie aanval die langere tijd aanhoudt komt vaak voor bij kinderen met het Alpers syndroom.

Terugval in ontwikkeling
Als gevolg van de vele epilepsie aanvallen, gaan kinderen niet meer vooruit in hun ontwikkeling. Zij leren geen nieuwe vaardigheden meer aan. Ook kunnen kinderen vaardigheden die ze al beheersten zoals lopen of praten weer verliezen. Kinderen laten dan een terugval in hun ontwikkeling zien. Deze terugval ontstaat vaak als gevolg van doormaken van een infectie of als gevolg van doormaken van epileptische aanvallen. Door deze terugval krijgen kinderen steeds meer problemen met bewegen, met praten, met zien en met nadenken. Kinderen met het syndroom van Alpers worden op jonge leeftijd al dement.

Lage spierspanning
Kinderen met het syndroom van Alpers krijgen vaak last van een lage spierspanning. De armen, benen en nekspieren voelen slap aan. Kinderen krijgen moeite hun hoofd overeind te houden en moeite om de armen en benen op te tillen. De gewrichten van de armen en benen kunnen gemakkelijk overstrekt worden. Door deze lage spierspanning wordt het heel moeilijk om de armen en benen te bewegen. Een lage spierspanning wordt in medische woorden ook wel hypotonie genoemd.
Krachtsverlies
De spieren van kinderen met het syndroom van Alpers kunnen steeds minder goed kracht leveren. Hierdoor krijgen kinderen moeite met bewegen.
Verhoogde spierspanning
Schade aan de hersenen kan er ook voor zorgen dat kinderen juist een te hoge spierspanning krijgen in hun armen en/of benen. Een te hoge spierspanning zorgt dat de armen en benen stijf aanvoelen en hierdoor ook moeilijker bewogen kunnen worden. Door de hoge spierspanning in de armen, houden kinderen hun armen gebogen en hun hand in een vuist. Deze houding maakt het heel moeilijk om de arm te kunnen gebruiken. De hoge spierspanning zorgt er voor dat de benen juist in een gestrekte stand komen te staan. De enkel is ook gestrekt waardoor kinderen alleen op hun tenen kunnen staan. De benen krijgen de neiging voor elkaar langs te scharen. Door deze hoge spierspanning wordt bewegen erg moeilijk. Een te hoge spierspanning wordt hypertonie of spasticiteit genoemd.

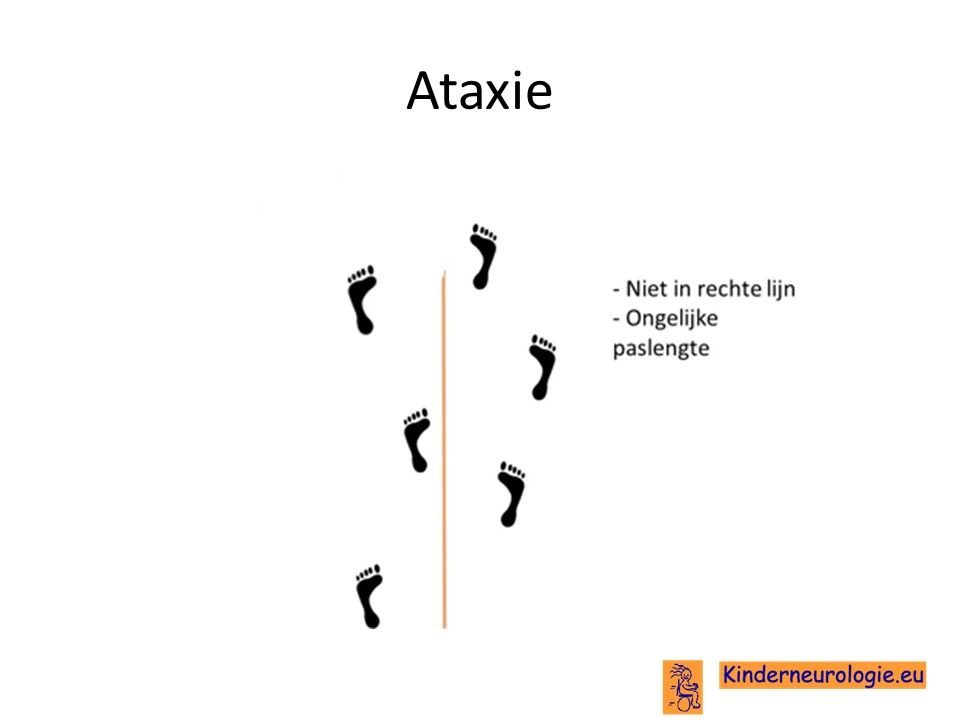
Problemen met bewaren van het evenwicht
Geleidelijk aan krijgen kinderen met het syndroom van Alpers steeds meer moeite met het bewaren van hun evenwicht. Kinderen kunnen hierdoor problemen krijgen met staan en lopen. Zij vallen gemakkelijk om. Ook zitten wordt lastig, kinderen kunnen door de evenwichtsproblemen van hun stoel afvallen. Het pakken van een voorwerp wordt lastig voor kinderen met het syndroom van Alpers. Het is voor hen heel moeilijk om de arm naar de juiste plek te krijgen. Ook kunnen kinderen last krijgen van trillen van de handen. Problemen met bewaren van het evenwicht worden ook wel ataxie genoemd.
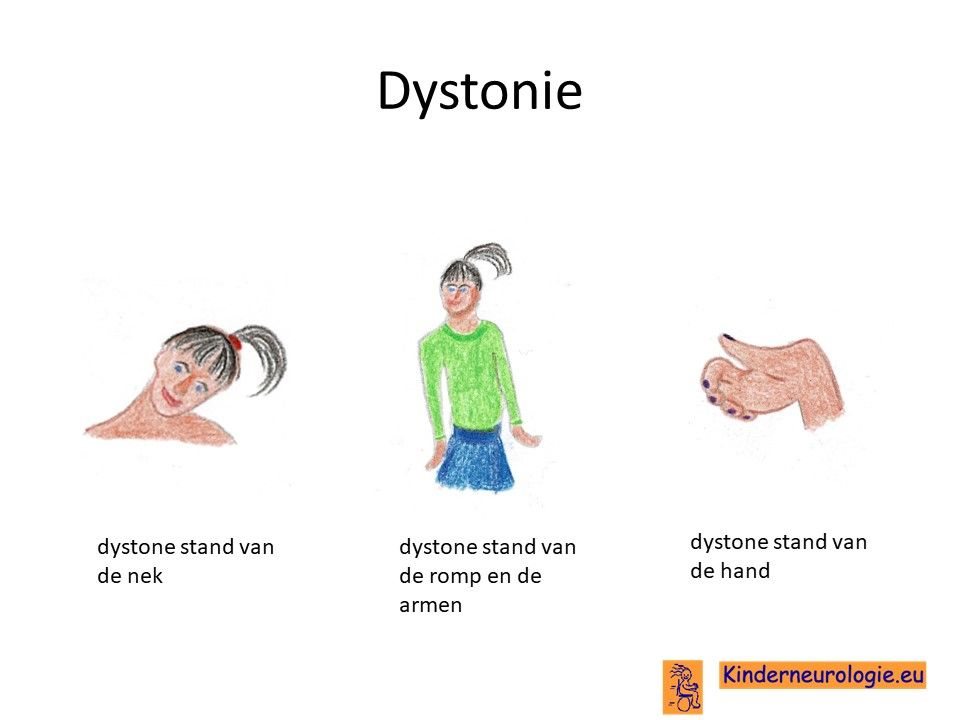
Overtollige bewegingen
Ook kunnen kinderen last krijgen van onbedoelde overtollige bewegingen in hun lichaam. Zo kunnen schokkerige bewegingen in de armen en/of benen voorkomen (myoclonieën genoemd), of springende dansende bewegingen (chorea genoemd). Ook kan een arm of been in een vreemde afwijkende stand gaan staan. Dit wordt dystonie genoemd.
Slaapproblemen
Kinderen met deze aandoening vallen vaak moeilijk in slaap. Door de bewegingsonrust worden zij gemakkelijk weer wakker. Vaak slapen kinderen licht en maar korte tijd achter elkaar. Dit maakt dat kinderen maar moeilijk kunnen uitrusten.
Kinderen kunnen tijdens de slaap ademstops hebben (apneu genoemd). Dit kan ook de nachtrust verstoren.
Problemen met de aandacht en concentratie
Vaak hebben kinderen met deze aandoening moeite om langere tijd de aandacht en de concentratie bij een gesprek, bij een spel of bij een werkje te houden. Kinderen zijn snel afgeleid door geluiden of beweging in de omgeving.
Hoofdpijn
Kinderen met het syndroom van Alpers hebben gemakkelijker last van hoofdpijnklachten. Vaak gaat het om migraineachtige bonzende hoofdpijn die samen kan gaan met misselijkheid en of braken. Tijdens de hoofdpijnklachten kunnen kinderen vaak niet goed tegen licht en geluid. Ook kunnen kinderen tijdens de hoofdaanval last van schitteringen of lichtflitsen voor de ogen. Dit wordt ook wel een visueel aura genoemd.
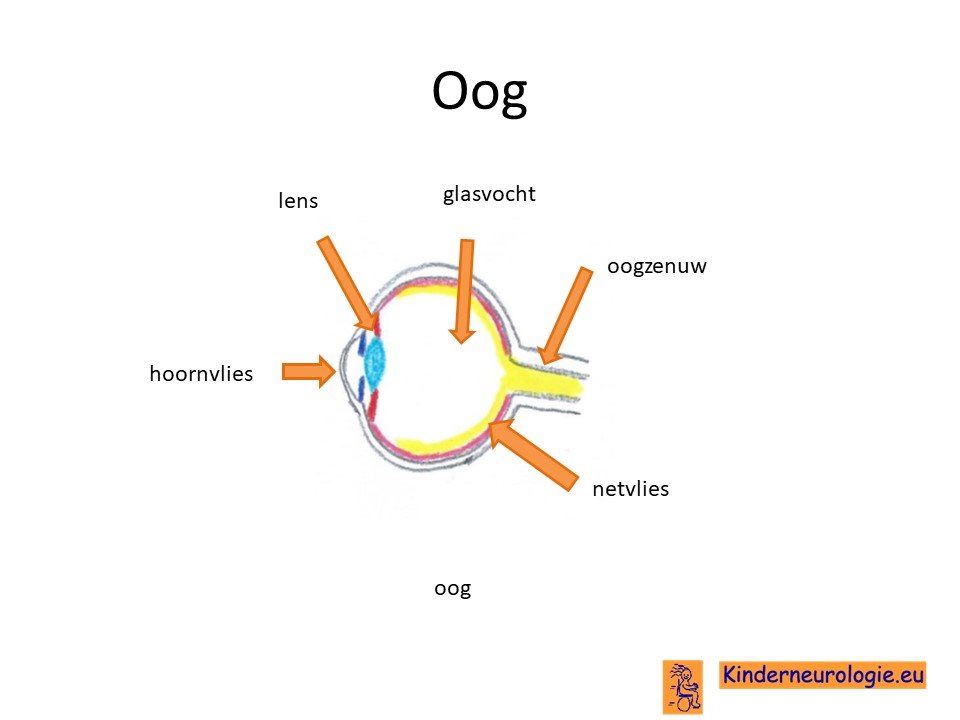
Problemen met zien
Ook ontstaan er problemen met zien. De oogzenuw kan slechter gaan werken, waardoor kinderen slechtziend en uiteindelijk blind zullen worden. Kinderen kunnen last krijgen van scheelzien. Ook kunnen de ogen schokkende bewegingen maken, dit wordt een nystagmus genoemd.
Problemen met horen
Kinderen met deze aandoening gaan in de loop van de tijd steeds slechter horen en worden slechthorend of zelfs helemaal doof.

Problemen met slikken
Kinderen met deze aandoening hebben vaak problemen met slikken. Zij verslikken zich in drinken of eten en moeten dan hoesten tijdens het eten of drinken. Dit kan gevaarlijk zijn, omdat er tijdens verslikken eten of drinken in de longen terecht kan komen, waardoor een longontsteking kan ontstaan. Het kan daarom nodig zijn om kinderen via een sondevoeding te geven. Problemen met slikken zorgen ook vaak voor het ontstaan van speekselverlies via de mond (kwijlen).
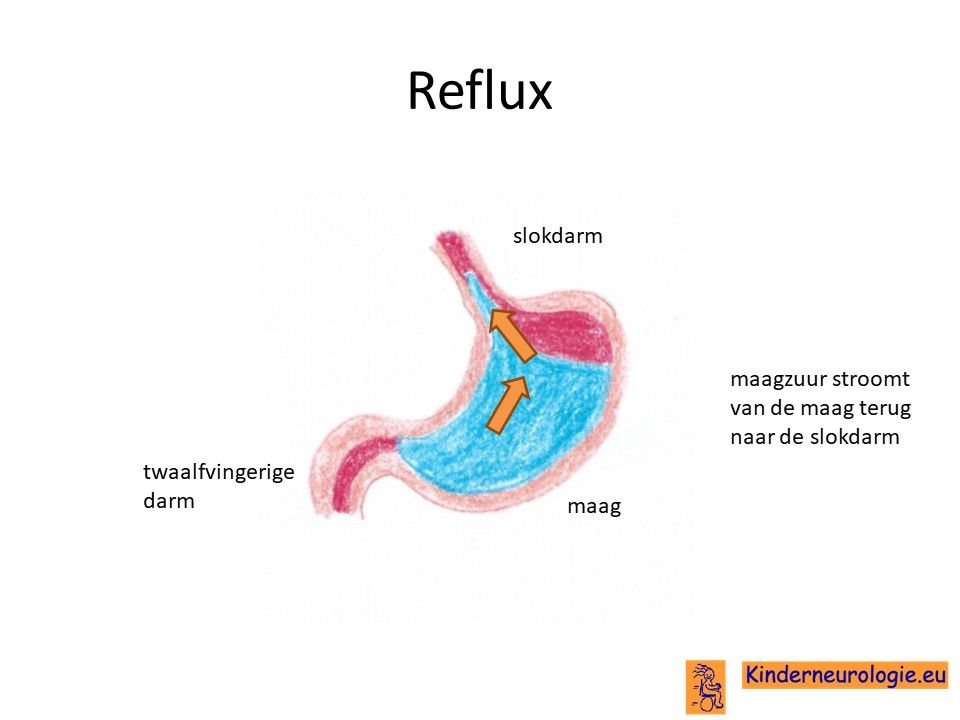
Reflux
Kinderen met dit syndroom hebben vaak last van het terugstromen van voeding vanuit de maag naar de slokdarm. Dit wordt reflux genoemd. Omdat de maaginhoud zuur is, komt het zuur zo ook in de slokdarm, soms zelfs ook in de mond. Dit zuur kan zorgen voor pijnklachten, waardoor kinderen moeten huilen en soms ook niet willen eten. Ook kan het maken dat kinderen moeten spugen.
Door het zuur kan de slokdarm geïrriteerd en ontstoken raken. Wanneer dit niet tijdige ontdekt en behandeld wordt, kan dit zorgen voor het spuug met daarin bloedsliertjes.
Hartproblemen
Bij het syndroom van Alpers kunnen ook problemen met het hart voorkomen. Vaak heeft het hart onvoldoende energie om al het bloed rond te pompen, dit wordt hartfalen genoemd. Hartfalen kan zich uiten in vermoeidheid en kortademigheid bij inspanning, het vasthouden van vocht en soms in hartritmeproblemen.

Gewicht
Kinderen met het syndroom van Alpers krijgen vaak problemen met eten, drinken, kauwen en slikken. Het kost deze kinderen veel tijd om te eten en te drinken. Vaak lukt het kinderen niet om voldoende voedingsstoffen binnen te krijgen om op gewicht te blijven. Kinderen met het syndroom van Alpers kunnen hierdoor gaan afvallen.
Leverproblemen
Bij het syndroom van Alpers gaat de lever steeds slechter functioneren. Hierdoor vallen allerlei leverfuncties uit. De lever heeft allerlei belangrijke functies in het ontgiften van het bloed, de aanmaak van allerlei stoffen en speelt een belangrijke rol in de stofwisseling.
Problemen met de lever kunnen zich onder andere uiten in geel zien, jeuk, misselijkheid, braken of problemen met de bloedstolling. Ook kan de lever vergroot raken, waardoor de buik boller wordt.

Verstopping van de darmen
Verstopping van de darmen komt vaak voor bij kinderen met het syndroom van Alpers. De ontlasting komt dan niet elke dag en is vaak hard waardoor kinderen moeite hebben met poepen.
Vermoeidheid
Kinderen met deze aandoening hebben weinig energie. Ook kosten alle dagelijkse activiteiten veel energie. Tel hierbij de problemen met slapen op. Dit maakt dat kinderen met deze aandoening erg vermoeid zijn en weinig energie hebben om de dag door te komen.

Vatbaar voor infecties
Kinderen met deze ziekte zijn vatbaar voor het krijgen van infecties. Vooral luchtweginfecties komen vaker voor bij kinderen met deze aandoening. Infecties en koorts zorgen vaak voor het ontstaan van meer klachten en achteruitgang van functioneren.
Hoe wordt de diagnose syndroom van Alpers gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een kind met een lage spierspanning en weinig energie kan een mitochondriële stofwisselingsziekte worden vermoed. Er zijn echter nog veel andere aandoeningen die ook dergelijke klachten kunnen geven. Aanvullend onderzoek zal nodig zijn om de juiste diagnose te stellen.
Bloedonderzoek
Een standaard bloedonderzoek levert meestal geen aanwijzingen op die wijzen op het syndroom van Alpers. Een bepaald stofje in het bloed, lactaat, kan verhoogd zijn, maar dit hoeft zeker niet. Wel kunnen andere oorzaken die een beeld kunnen geven wat lijkt op het syndroom van Alpers soms worden uitgesloten. Bij leverproblemen is vaak te zien dat de leverwaardes in het bloed (ALAT en ASAT) verhoogd zijn. Bij een deel van de kinderen is de waarde van het spierenzym CK verhoogd. Ook kan de waarde van het stofje AFP verhoogd zijn.
Stofwisselingsonderzoek
Vaak zal dit bloedonderzoek reden zijn om stofwisselingsonderzoek te verrichten op bloed en op urine. Bij een deel van de kinderen zijn de stofjes ethylmalonzuur, dicarbonzuur en 3-methylglutaconzuur in de urine verhoogd. Ook wordt in de urine vaak een overmaat aan aminozuren gezien.
DNA-onderzoek
Door middel van bloedonderzoek kan gekeken worden of er een foutje in het erfelijk materiaal van het POLG-gen gevonden kan worden. Dit kan gericht gebeuren wanneer er aan gedacht wordt omdat de ziekte in de familie voorkomt, maar meestal is dat niet het geval. Tegenwoordig zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht was of naar gezocht is.
MRI scan van de hersenen
Kinderen met epilepsie en een stilstand of achteruitgang van hun ontwikkeling zullen vaak een MRI scan krijgen om te beoordelen wat de oorzaak is van deze problemen. Bij een deel van de kinderen met het syndroom van Alpers ziet de MRI scan er helemaal normaal uit, er worden geen afwijkingen gezien. Bij een ander deel van de kinderen zijn er wel afwijkingen te zien, zoals vergrote hersenholtes, een kleiner volume van de hersenen of witte verkleuring van de hersenen. Deze afwijkingen zijn niet specifiek voor het syndroom van Alpers en kunnen ook bij andere aandoeningen worden gezien.
Spierbiopt
Wanneer de diagnose onduidelijk is, kan het nodig zijn om een spierbiopt te verrichten. Ook in een spierbiopt kunnen afwijkingen aangetoond worden die passen bij het niet goed functioneren van de mitochondriën. In het spierbiopt kan gemeten worden hoe goede de spiercellen in staat zijn om energie aan te maken. Dit is verminderd bij kinderen met deze aandoening.

Liquoronderzoek
Door middel van een ruggenprik kan vocht verkregen worden dat normaal rondom de hersenen en het ruggenmerg stroomt. Bij een groot deel van de kinderen is het eiwitgehalte en het melkzuur (lactaat) gehalte in dit hersenvocht verhoogd.
EEG
Op het EEG worden bij kinderen met Alpers syndroom vaak specifieke EEG afwijkingen gezien aan de achterkant in de hersenen: hoge trage golven met daarin scherpe pieken. Deze afwijkingen worden ook wel RHADS genoemd.

EMG
Wanneer de zenuwen van kinderen en volwassenen met deze aandoening worden doorgemeten, dan valt vaak op dat de zenuwen in de armen en benen minder goed werken dan gebruikelijk. Dit wordt een axonale polyneuropathie genoemd. Omdat dit een belastend onderzoek is, zal het meestal niet nodig zijn om dit onderzoek te verrichten.
Oogarts
Kinderen met deze aandoening worden vaak een keer door de oogarts gezien. De oogarts kan zien of er afwijkingen te zien aan de oogzenuw.

KNO-arts
De KNO-arts kan samen met de audioloog vast stellen of er sprake is van slechthorendheid.
Kindercardioloog
De kindercardioloog kan beoordelen of er sprake is van hartfalen en/of van hartritmestoornissen door middel van het maken van een ECHO van het hart en een hartfilmpje (ECG).

Hoe wordt het syndroom van Alpers behandeld?
Geen genezing
Er bestaat helaas geen behandeling die het Alpers syndroom kan genezen. De behandeling is er op gericht om kinderen zo goed mogelijk te ondersteunen in het omgaan met de toenemende klachten als gevolg van het hebben van deze aandoening.
Kwaliteit van leven
Centraal in de behandeling van kinderen met deze aandoening staat het behouden van zo veel mogelijk kwaliteit van leven. Helaas nemen de klachten als gevolg van het hebben van deze aandoening in een snel of in een wat minder snel tempo toe en zullen kinderen steeds opnieuw moeten inleveren. Dat is heel moeilijk vooral voor de ouders en de andere kinderen in het gezin. Het kind zelf zal hier zelf steeds minder van mee krijgen. Het is goed als ouders samen met hun andere kinderen en familie al in een vroeg stadium nadenken op wat voor manier zij hun kindje met deze aandoening willen begeleiden. Een maatschappelijk werkende, een psycholoog en verpleegkundigen van de kinderthuiszorg kunnen ouders hierbij helpen.

Tijd voor samenzijn
De zorg voor een kindje met het Alpers syndroom zal veel vragen van ouders. Ouders zullen veel tijd kwijt zijn met verzorging van hun kind of zelfs met medische handelingen zoals het geven van medicijnen of sondevoeding. Het is ook heel belangrijk om er ook voor te waken dat er tijd blijft voor samen zijn als gezin of even als ouders onder elkaar, voor samen knuffelen waar kinderen met deze aandoening vaak van kunnen genieten en te zoeken naar manieren van contact waar iedereen plezier aan beleefd.
Hulp vragen aan anderen (bekenden of onbekenden) is voor veel ouders lastig, maar het is wel belangrijk om in een vroeg stadium na te denken over het vragen en organiseren van hulp. Dit om te voorkomen dat ouders de hele dag bezig zijn met zorgen en er geen tijd meer over is over fijne momenten samen met het kind met het Alpers syndroom de andere kinderen in het gezin en de ouders onderling.
Medicijnen tegen epilepsie
Kinderen die last hebben van epilepsie kunnen behandeld worden met medicijnen die nieuwe epilepsieaanvallen kunnen voorkomen. Vaak wordt gekozen voor medicijnen zoals levetiracetam, clonazepam, clobazam of lamotrigine. Kinderen die langdurige epileptische aanvallen hebben, worden vaak behandeld met medicijnen die via het infuus worden gegeven, zoals het medicijn midazolam. Helaas is het heel moeilijk om de epilepsie bij kinderen met het syndroom van Alpers onder controle te krijgen. Vaak lukt dit niet en blijven de epilepsieaanvallen komen. Dit wordt ook wel een therapieresistente vorm van epilepsie genoemd, een vorm van epilepsie die niet reageert op behandeling. Een deel van de kinderen met het syndroom van Alpers reageert op starten van een ketogeen dieet.
Kinderen met Alpers syndroom moeten niet behandeld worden met de medicijnen valproaat, fenobarbital, pentobarbital of propofol omdat dit de klachten juist kan doen verergering.

Fysiotherapie
Een kinderfysiotherapeut kan kinderen helpen hoe zij zich zo goed mogelijk kunnen bewegen ondanks de problemen die zij met bewegen hebben. Ook probeert de fysiotherapeut er voor te zorgen dat kinderen geen vergroeiing van hun gewrichten krijgen omdat ze zelf onvoldoende bewegen. De fysiotherapeut kan ook adviezen geven hoe kinderen zo goed mogelijk in een rolstoel of in bed kunnen zitten of liggen.
Logopedie
Een logopediste kan tips en adviezen geven indien er problemen zijn met zuigen, drinken, kauwen of slikken. Jonge kinderen kunnen baat hebben bij een speciale speen op een fles om zo zelf veilig te kunnen drinken. Indikken van drinken kan soms ook helpen om verslikken in drinken te voorkomen, soms werkt het ook juist averechts. Ook is de houding waarin kinderen eten en drinken belangrijk om verslikken zo veel mogelijk te voorkomen.
Wanneer praten moeilijk wordt, kan communicatie ook ondersteund worden door middel van gebaren of pictogrammen. Op die manier kunnen kinderen zich leren uitdrukken zonder woorden te gebruiken. Helaas gaan deze kinderen ook in hun denkvermogen en zichtvermogen achteruit zodat het wel steeds moeilijker wordt om ook op deze manier te communiceren.

Ergotherapie
Een ergotherapeut kan tips en adviezen geven hoe de verzorging en de dagelijks activiteiten van een kind zo soepel mogelijk kunnen verlopen. Ook kan de ergotherapeut advies geven over materialen waarmee het kind kan spelen. Veel kinderen kunnen nog lang genieten van knuffelen en zacht aanraken, anderen genieten veel van zachte muziek.

Revalidatiearts
Een revalidatiearts coördineert de verschillende therapieën en adviseert ook over hulpmiddelen zoals bijvoorbeeld een aangepaste buggy, een rolstoel of een speciale matras in bed.
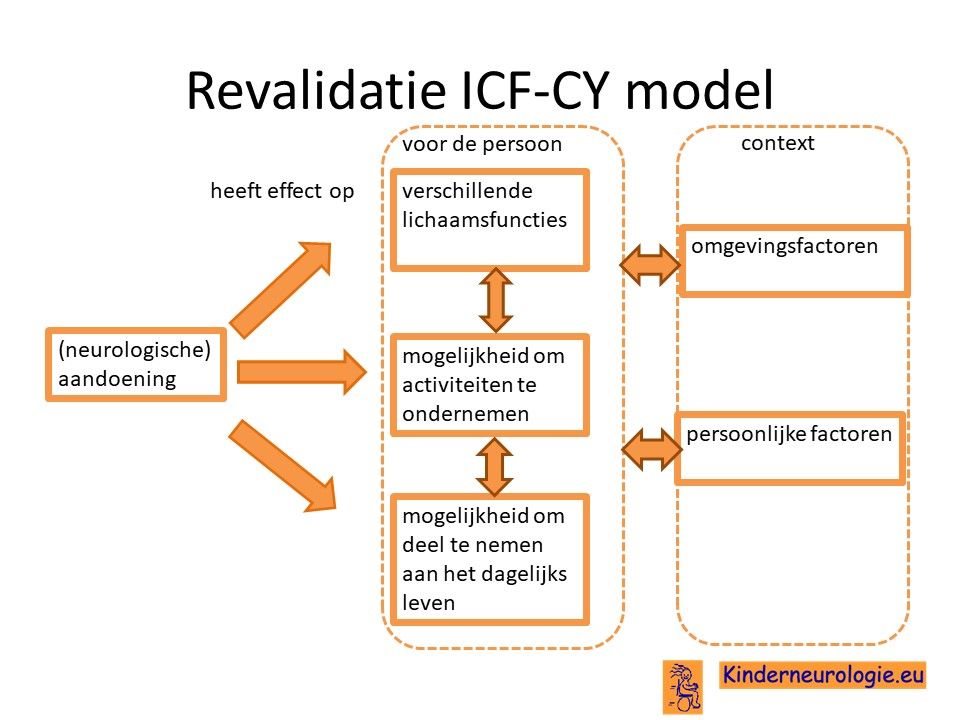
School
De meeste kinderen met het syndroom van Alpers hebben te veel problemen om naar het reguliere onderwijs toe te gaan. Vaak gaan kinderen naar het speciaal onderwijs van cluster 3 toe omdat de klassen daar klein zijn en kinderen er begeleiding en therapie kunnen krijgen. Een groot deel van de kinderen heeft dusdanig veel problemen dat zij niet in staat zijn om naar school toe te gaan.
Behandeling slaapproblemen
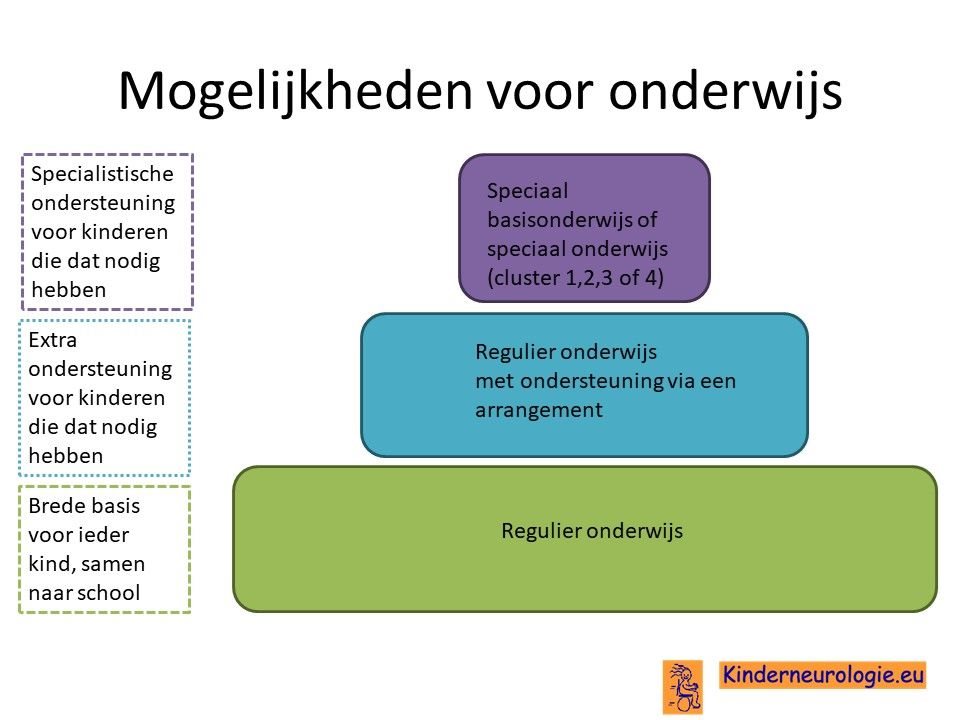
Er bestaan ook diverse medicijnen die de verhoogde spierspanning en spasticiteit kunnen verminderen. Het meest gebruikte medicijn hiervoor is baclofen. Er wordt gezocht naar een dusdanige dosering baclofen waarbij de spierspanning verlaagd wordt zodat bewegen makkelijker wordt zonder dat de spieren te slap worden. Er bestaat ook een mogelijkheid om dit medicijn via een pompje toe te dienen, een baclofenpomp.
Met behulp van botuline toxine injecties kan de spasticiteit van de spieren waarin deze injectie wordt gegeven, gedurende een aantal maanden verminderd worden. Dit kan maken dat kinderen beter kunnen bewegen.
Naast baclofen en botuline toxine injecties kunnen ook andere medicijnen gebruikt worden, die spierspanning kunnen verlagen zoals dantrium, trihexyfenidyl of benzodiazepines.
Deze medicijnen kunnen ook afwijkende standen van een arm of been (dystonie) verminderen.
Diëtiste
Een diëtiste kan bekijken of kinderen die problemen hebben met eten of met drinken voldoende calorieën en vocht op een dag binnen krijgen. Zo nodig kan de diëtiste adviseren over speciale voeding of een vitamine preparaat om te zorgen dat kinderen wel voldoende binnen krijgen.

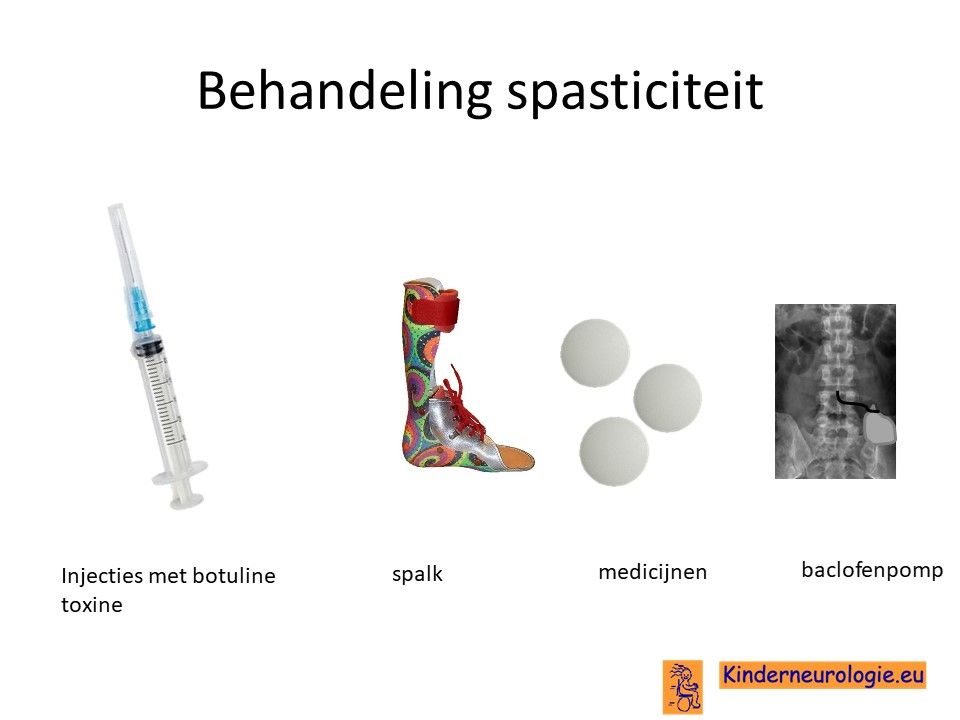
Sondevoeding
Wanneer slikken niet meer veilig verloopt, zal moeten worden besloten of het kind sondevoeding gaat krijgen. Sondevoeding wordt in eerste instantie via een neussonde gegeven. De sonde loopt via de neus en de keel naar de maag toe. Wanneer langere tijd een sonde nodig is, kan er voor gekozen worden om door middel van een kleine operatie een sonde via de buikwand rechtstreeks in de maag aan te brengen. Zo’n sonde wordt een PEG-sonde genoemd. Later kan deze vervangen worden door een zogenaamde mickeybutton.
Deze operatie kan alleen uitgevoerd worden als kinderen nog in een redelijke lichamelijke conditie zijn.
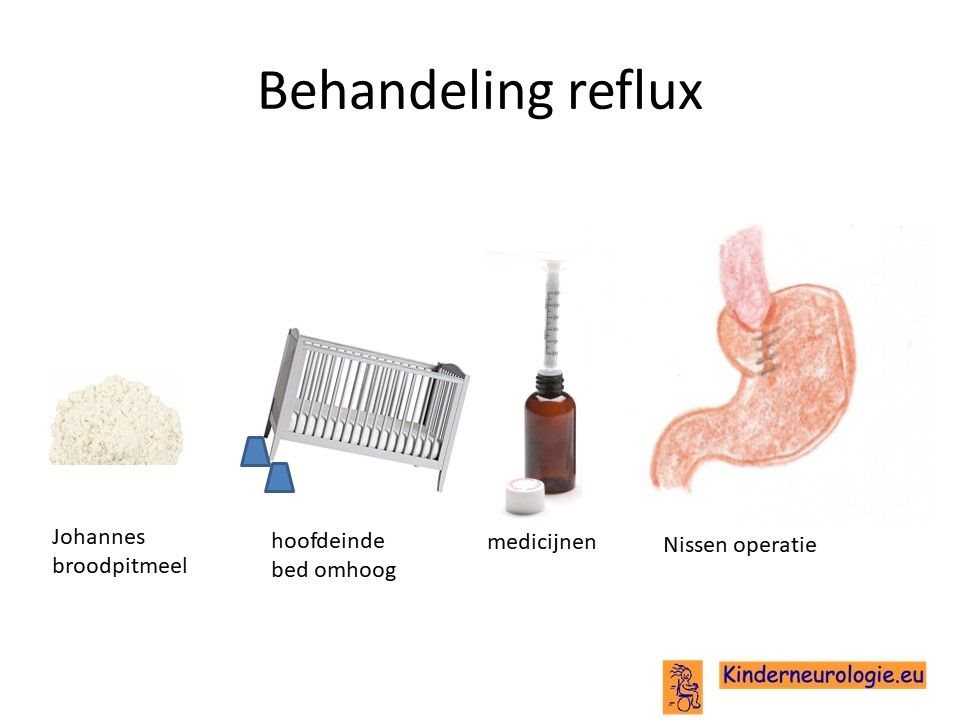
Reflux
Door een lage spierspanning of later juist door een hoge spierspanning kan de zure maaginhoud terugstromen naar de slokdarm, keel of mond wat vervelend is voor kinderen. Door de voeding in te dikken met johannesbroodpitmeel kan de voeding minder gemakkelijk terug stromen van de maag naar de slokdarm. Ook zijn er medicijnen die de maaginhoud minder zuur kunnen maken waardoor de slokdarm minder geprikkeld wordt bij terugstromen van de maaginhoud. Medicijnen die hiervoor gebruikt worden zijn ranitidine en omeprazol, soms esomeprazol. Indien dit allemaal niet voldoende is, kan een operatie nodig zijn waarbij de overgang van de slokdarm naar de maag nauwer wordt gemaakt, waardoor de voeding ook minder gemakkelijk terug kan stromen. Het zal van de conditie van het kind afhangen of een dergelijke operatie een zinvolle behandeloptie is.
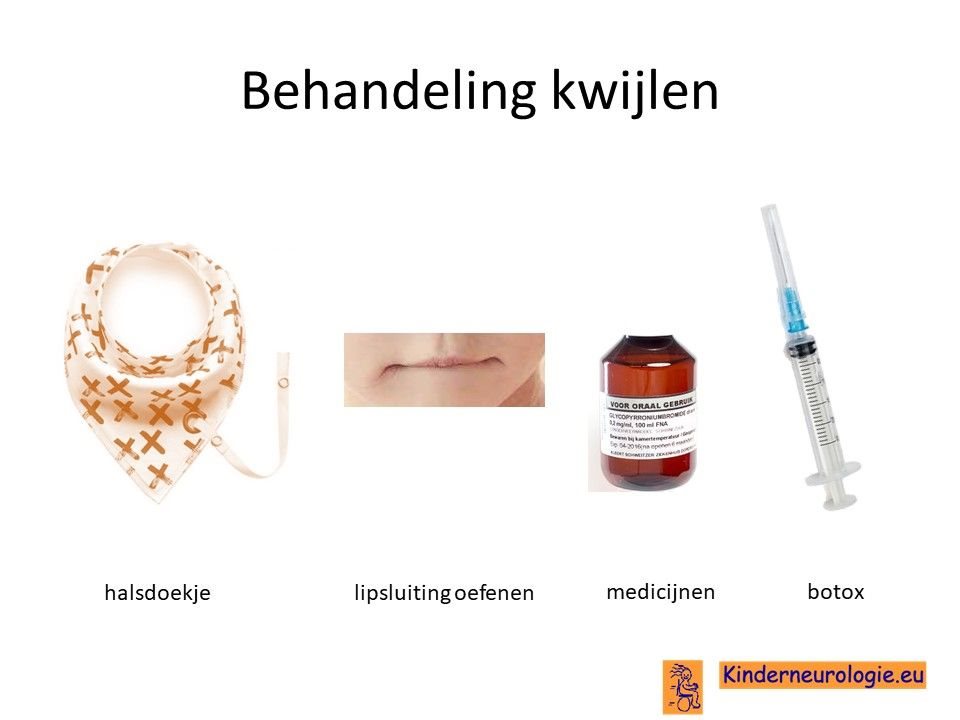
Kwijlen
Er bestaan medicijnen die het kwijlen minder kunnen maken. Het meest gebruikte medicijn hierdoor is glycopyrrhonium. Soms wordt gekozen voor het medicijn trihexyfenidyl omdat dit zowel spasticiteit/dystonie als kwijlen kan verminderen.
Ook kan een behandeling van de speekselklieren door middel van botox of door middel van een operatie er voor zorgen dat kinderen minder kwijlen.
Verstopping van de darmen
Het medicijn macrogol kan er voor zorgen dat de ontlasting soepel en zacht blijft en stimuleert de darmwand om actief te blijven. Hierdoor kunnen kinderen gemakkelijker hun ontlasting kwijt. Verder blijft het belangrijk om te zorgen dat kinderen voldoende vocht en vezels binnen krijgen. Soms zijn zetpillen nodig om de ontlasting op gang te krijgen.

Behandeling slaapproblemen
Een vast slaapritueel en een vast slaappatroon kunnen kinderen helpen om beter te kunnen slapen. Het medicijn melatonine kan helpen om beter in slaap te kunnen vallen. Er bestaan ook vormen van melatonine met vertraagde afgifte die ook kunnen helpen om weer in slaap te vallen wanneer kinderen in de nacht wakker worden. Slaapmiddelen worden liever niet gegeven aan kinderen omdat kinderen hier aangewend raken en niet meer zonder deze medicatie kunnen. Soms wordt het medicijn promethazine gebruikt om kinderen beter te kunnen laten slapen. Ook wordt het medicijn chloralhydrat wel gebruikt in geval van slaapproblemen.
Antibiotica
Een deel van de kinderen die vaak terugkerende infecties heeft, heeft baat bij een lage dosering antibiotica om nieuwe infecties te voorkomen. Per kind moeten de voordelen van het geven van de antibiotica worden afgewogen tegen de nadelen ervan (antibiotica doden ook nuttige bacteriën in de darmen).

Griepprik
Het valt te overwegen kinderen met deze aandoening de griepprik te geven om zo te voorkomen dat ze griep krijgen en daar ernstig ziek van worden.

Kindercomfortteam
In Nederland zijn in de academische ziekenhuizen speciale kindercomfortteams. Dit zijn teams bestaande uit meerdere hulpverleners (verpleegkundigen, pedagogisch medewerkers, maatschappelijk werkenden, psychologen, geestelijke verzorgging, artsen) die ervaring hebben met de zorg voor kinderen met een aandoening die niet te genezen is. Dit team kijkt samen met kind en ouders hoe het kind een zo goed mogelijke kwaliteit van leven kan krijgen en hoe kind en ouders hierin zo goed mogelijk ondersteund kunnen worden. Dit kan per kind en ouders verschillen.

Thuiszorg
De zorg voor kinderen met het Alpers syndroom zal steeds meer gaan vragen van ouders en andere familieleden omdat kinderen steeds minder zelf zullen kunnen. De thuiszorg kan ouders helpen bij het uitvoeren van deze zorg. Het helpt vaak om in een vroeg stadium van de ziekte al contact te hebben met de thuiszorg zodat deze een team van mensen kunnen vormen die de hulp in de toekomst kunnen gaan bieden. Er bestaat gespecialiseerde kinderthuiszorg met kinderverpleegkundigen die ervaring hebben met de zorg voor ernstig zieke kinderen.
Laatste levensfase
Helaas is het syndroom van Alpers een aandoening waar kinderen aan komen te overlijden op jonge leeftijd. Veel ouders vinden dit spannend en proberen hier zo min mogelijk aan te denken. Ouders die eerder hebben meegemaakt dat hun kindje is overleden aan deze ziekte geven achteraf vaak aan, dat zij dit niet als eng of hebben beleefd. Het helpt vaak om over dit moeilijke onderwerp van te voren te spreken met de kinderneuroloog, de huisarts, de thuiszorg, de psycholoog of de maatschappelijk werkende. Het boek koesterkind bevat voor ouders veel waardevolle informatie. Kindercomforttteams kunnen ouders helpen en weten welke mogelijke opties en keuzes er zijn voor ouders. Zo kunnen ouders zorgen dat de laatste levensfase en het overlijden van hun kind, hoe moeilijk ook, verloopt op een manier die het beste bij hen past.
Begeleiding
Een maatschappelijk werkende of psycholoog kan ouders en andere kinderen in het gezin begeleiding geven hoe om te gaan met het nieuws dat hun kind deze ernstige aandoening heeft. Samen met hen kunnen ouders kijken welke manier van begeleiden van hun kind met deze ernstige ziekte het beste bij de ouders past.

Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere kinderen en hun ouders/verzorgers die ook te maken hebben met het syndroom van Alpers. Ook is lotgenotencontact mogelijk via de VKS: vereniging voor volwassen en kinderen met een stofwisselingsziekte.
Wat betekent het hebben van het syndroom van Alpers voor de toekomst?
Toename klachten
Het syndroom van Alpers is een ernstige ziekte met een sombere prognose. Wanneer een keer klachten ontstaan, dan ontstaan vaak in korte tijd steeds meer klachten en symptomen. Kinderen raken in toenemende mate beperkt in hun mogelijkheden en krijgen steeds meer last van epilepsie.
Overlijden
Omdat de ziekte niet te behandelen is zullen kinderen met het Alpers syndroom komen te overlijden aan hun ziekte op de kinderleeftijd. De meeste kinderen zullen niet in staat zijn om de volwassen leeftijd te bereiken. Het ziektebeloop kan heel snel zijn, waarbij kinderen enkele maanden na ontstaan van de eerste klachten komen te overlijden. Het ziektebeloop kan ook langzamer zijn, waardoor er meerdere jaren zitten tussen ontstaan van eerste klachten en het moment van overlijden.
Kinderen krijgen
De meeste kinderen met het syndroom van Alpers zullen niet de leeftijd bereiken waarop zij zelf kinderen gaan krijgen.
Hebben broertjes en zusjes ook een verhoogde kans om het syndroom van Alpers te krijgen?
Erfelijke ziekte
Het syndroom van Alpers is een erfelijke ziekte. Meestal blijken beide ouders drager te zijn van een foutje in het POLG-gen. Broertjes en zusjes hebben dan 25% kans om zelf ook het syndroom van Alpers of een andere POLG gerelateerde aandoening te krijgen.
Een klinisch geneticus kan daar meer informatie over geven.

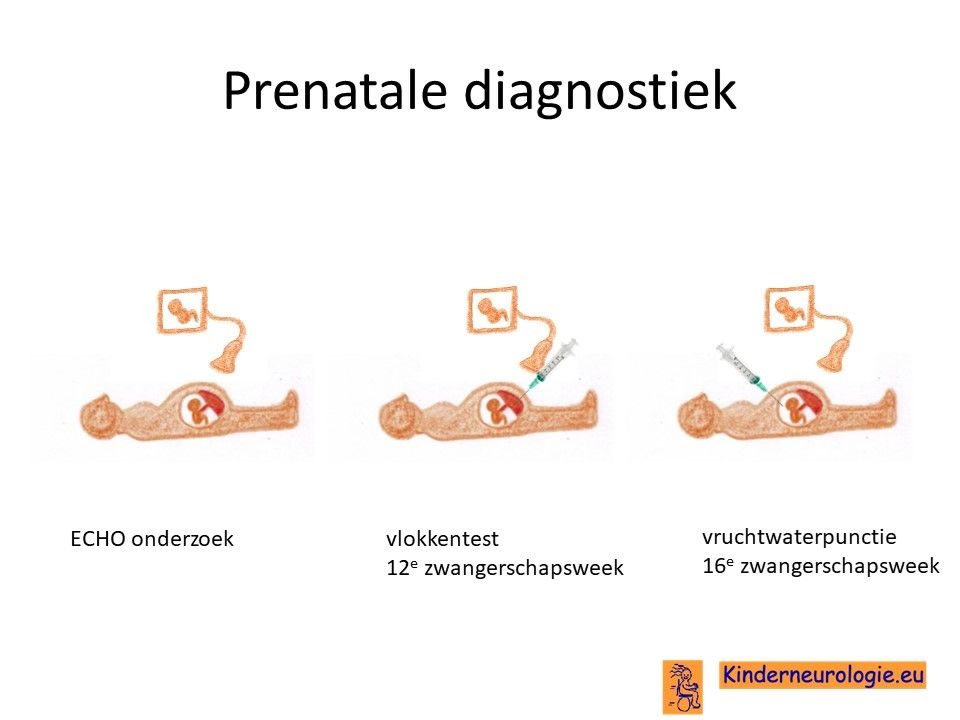
Prenatale diagnostiek
Door middel van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek bestaat de mogelijkheid om tijdens een zwangerschap na te gaan of een broertje of zusje ook deze aandoening heeft. Beide ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie). De uitslag van deze onderzoeken duurt twee weken. Voor prenatale diagnostiek kan een zwangere de 8ste week verwezen worden door de huisarts of verloskundige naar een afdeling klinische genetica. Meer informatie over prenatale diagnostiek kunt u vinden op de website: www.pns.nl
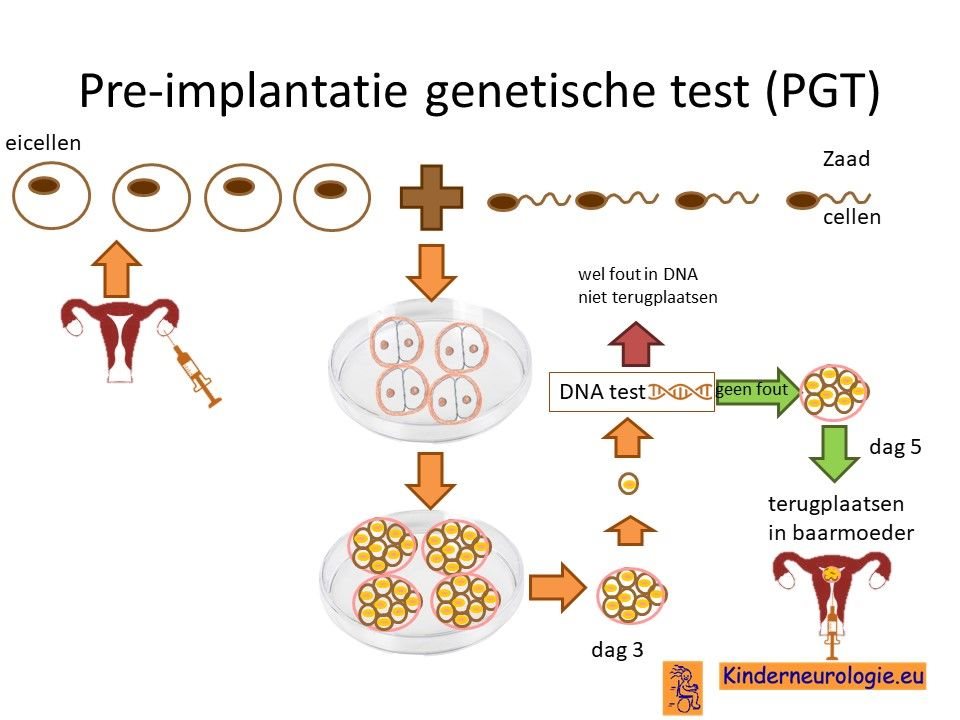
Preïmplantatie Genetische Test (PGT)
Stellen die eerder een kindje hebben gehad met het syndroom van Alpers kunnen naast prenatale diagnostiek ook in aanmerking voor een preïmplantatie genetische test (PGT.) Bij PGT wordt een vrouw zwanger door middel van IVF (In Vitro Fertilisatie). De bevruchting vindt dan buiten het lichaam plaats, waardoor het zo ontstane pre-embryo onderzocht kan worden op het hebben van het syndroom van Alpers. Alleen embryo’s zonder de aanleg voor het syndroom van Alpers, komen in aanmerking voor terugplaatsing in de baarmoeder. Voor meer informatie zie www.pgtnederland.nl.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst.
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag via contact.
Links
www.stofwisselingsziekten.nl
(Nederlandse vereniging voor volwassenen en kinderen met een stofwisselingsziekte)
www.erfelijkheid.nl
(Site van Nederlandse vereniging van genetici)
Referenties
- Phenotypic and genotypic variability in Alpers syndrome. Sofou K, Moslemi AR, Kollberg G, Bjarnadóttir I, Oldfors A, Nennesmo I, Holme E, Tulinius M, Darin N. Eur J Paediatr Neurol. 2012;16:379-89
- Alpers-Huttenlocher syndrome. Saneto RP, Cohen BH, Copeland WC, Naviaux RK. Pediatr Neurol. 2013;48:167-78
- Valproic acid-induced hepatotoxicity in Alpers syndrome is associated with mitochondrial permeability transition pore opening-dependent apoptotic sensitivity in an induced pluripotent stem cell model. Li S, Guo J, Ying Z, Chen S, Yang L, Chen K, Long Q, Qin D, Pei D, Liu X. Hepatology. 2015;61:1730-9.
- Specific EEG markers in POLG1 Alpers' syndrome. van Westrhenen A, Cats EA, van den Munckhof B, van der Salm SMA, Teunissen NW, Ferrier CH, Leijten FSS, Geleijns KPW. Clin Neurophysiol. 2018;129:2127-2131
- The mitochondrial epilepsies. Lim A, Thomas RH. Eur J Paediatr Neurol. 2020;24:47-52
- Clinical and molecular spectrum associated with Polymerase-γ related disorders. Jha R, Patel H, Dubey R, Goswami JN, Bhagwat C, Saini L, K Manokaran R, John BM, Kovilapu UB, Mohimen A, Saxena A, Sondhi V. J Child Neurol. 2022:8830738211067065
Laatst gewijzigd: 26 janauri 2022 voorheen: 26 augustus 2018 en 5 februari 2007
Auteur: JH Schieving
