 kinderneurologie
kinderneurologie
Wat is Langerhanscelhistiocytose?
Langerhanscelhistiocytose is een afweerstoornis waarbij een bepaald type afweercellen, de zogenaamde Langerhanscellen, overactief worden en het eigen lichaam gaan aanvallen en zorgen voor ontstekingsverschijnselen in een of meerdere organen.
Hoe wordt Langerhanscelhistiocytose ook wel genoemd?
Langerhanscelhistiocytose is genoemd naar de overactieve Langerhanscel die de klachten als gevolg van deze ziekte veroorzaakt. De Langerhanscel is een specifieke afweercel uit de groep van afweercellen die ook wel histiocyten wordt genoemd. Vandaar het woord histiocytose.
Langerhanscelhistiocytose wordt ook wel afgekort met de letters LCH.
Hsitiocytose X
Vroeger werd deze aandoening ook wel histiocytose X genoemd.
Plaatselijk of door het hele lichaam
Er bestaan verschillende vormen van Langerhanscelhistiocytose. De Langerhanscelhistiocytose kan op een specifieke plek in het lichaam voorkomen en daartoe beperkt blijven. Dit wordt de lokale, focale of single vorm van Langerhanscelhistiocytose genoemd. De meestvoorkomende plek voor een lokale Langerhanscelhistiocytose is het bot.
Daarnaast kan de Langerhanscelhistiocytose ook overal in het lichaam tegelijkertijd voorkomen. Dit wordt de gegeneraliseerde of multi-orgaan vorm van Langerhanscelhistiocytose genoemd, vaak afgekort tot de letters MS-LCH. De Langerhanscelhistiocytose zit dan op meerdere plaatsen waaronder bot, beenmerg, lymfeklieren, huid, lever, milt, longen en/of hersenen.
Hoe vaak komt Langerhanscelhistiocytose voor bij kinderen?
Langerhanscelhistiocytose is een zeer zeldzame ziekte. Er wordt geschat de ziekte bij ongeveer een op de 200.000 kinderen voorkomt. De lokale vorm van Langerhanscelhistiocytose komt veel vaker voor dan de gegeneraliseerde vorm.

Bij wie komt Langerhanscelhistiocytose voor?
Langerhanscelhistiocytose kan op iedere leeftijd voorkomen van baby tot op hoogvolwassen leeftijd. Op kinderleeftijd komt de ziekte het meest voor bij kinderen tussen de leeftijd van een en drie jaar. Bij baby’s en jonge kinderen komt vaker de vorm voor waarbij de Langerhanscelhistiocytose overal in het lichaam voorkomt.
Wat is de oorzaak van Langerhanscelhistiocytose?
Ontregeling van Langerhanscellen
Langerhanscellen zijn afweercellen die een belangrijke rol hebben bij de afweer van het lichaam tegen binnendringende bacteriën en virussen. Hiertoe worden Langerhanscellen aangemaakt en afgegeven aan het bloed wanneer ze voldoende uitgerijpt zijn. Bij kinderen met een Langerhanscelhistiocytose worden op een nog onbekende manier deze cellen niet afgegeven aan het bloed. Zij blijven liggen op de plaats waar ze gemaakt worden en veroorzaken daar een lokale ophoping van Langerhanscellen. Ook zorgen ze er voor dat er andere afweercellen naar deze lokale ophoping worden toegetrokken, zodat zich nog meer cellen ophopen. Deze cellen veroorzaken een lokale ontsteking. Deze lokale ontsteking wordt ook wel een granuloom genoemd. In dit granuloom ontstaan ook zogenaamde reuscellen.
Aanmaak cytokines
De opgehoopte Langerhanscellen en andere afweercellen zijn gewoon actief alsof ze in het bloed hun werk moeten doen. Ze maken allerlei boodschapperstofjes (cytokines) en samen vallen ze de cellen in de omgeving aan alsof dit bacteriën of virussen zijn die opgeruimd moeten worden. Op deze manier kunnen ze bijvoorbeeld bot kapot maken en vervangen door bindweefsel. Ook de zogenaamde reuscellen in het granuloom zijn in staat om bot af te breken.
Oorzaak van deze ontregeling
De reden waarom deze Langerhanscellen ontregelen en het eigen lichaam gaan aanvallen is niet bekend. Waarschijnlijk spelen meerdere factoren samen hierbij een rol. Aan de ene kant lijkt er sprake te zijn van diverse kleine foutjes in het erfelijk materiaal, aan de andere kant kan ook een infectie, bijvoorbeeld een virusinfectie, de aanleiding zijn voor het ontstaan van deze ontregeling. Langerhanscelhistiocytose is geen besmettelijke ziekte.
Fout in erfelijk materiaal
Een groot deel van de Langerhanscellen bij kinderen met Langerhanscelhistiocytose heeft een foutje in het erfelijk materiaal op een plaats die we het BRAF-gen noemen. Dit foutje zit alleen in de afwijkende Langerhans cellen en niet in andere lichaamscellen. Normaal zorgt het BRAF-gen ervoor dat cellen niet onbeperkt blijven delen, door het foutje in het BRAF-gen valt deze rem op het delen van cellen weg en kan gemakkelijk een woekering van cellen ontstaan.
Hersenen
Bij een deel van de kinderen functioneren met name de kleine hersenen, de hersenstam en de diepe kernen in de hersenen in toenemende mate minder goed waardoor allerlei neurologische problemen ontstaan. In de hersenen zelf worden geen Langerhanscellen aangetroffen, wel andere afweercellen die de kleine hersenen aanvallen alsof het een bacterie of virus is.
Wat zijn de symptomen van een Langerhanscelhistiocytose?
Variatie
Er bestaat een grote variatie in de hoeveelheid en in de ernst van de klachten die verschillende kinderen met een Langerhanscelhistiocytose hebben. Dit hangt ook samen met welk orgaan is aangedaan en of een orgaan is aangedaan of meerdere organen. Dat betekent dat onderstaande symptomen kunnen voorkomen, maar niet hoeven voor te komen.

Zwelling van bot
De meest voorkomende klacht als gevolg van een Langerhanscelhistiocytose is een zwelling van het bot. Het komt bij acht van de tien kinderen met Langerhanscelhistiocytose voor. Dit kan overal in het lichaam voorkomen, maar wordt vaak gezien bij het bot van de schedel. Het kan zorgen voor een afwijkende vorm van de schedel. Het wordt ook vaker gezien bij het bot van de kaak, bekken, bovenbeen, ribben en het bot van de wervels. Het komt eigenlijk niet voor bij de botjes van de handen en de voeten. Vaak ontstaan geleidelijk aan pijnklachten ter plaatse van deze zwelling. De pijn is meestal eerst ’s nachts en later ook overdag aanwezig. Een aangedaan bot kan gemakkelijker spontaan breken.
Bij Langerhanscelhistiocytose van de kaak kan kaakpijn na of tijdens het eten ontstaan. Ook kunnen kinderen last krijgen van los zittende tanden en blijvend ontstoken tandvlees.
Chronisch loopoor
Langerhanscelhistiocytose van het bot van het middenoor kan zorgen voor een chronische loopoorontsteking. Vaak is er ook een eczeemachtige roodheid van de huid in het oor zichtbaar. Sommige kinderen hebben ook last van pijn en roodheid van de huid achter het oor, hierdoor kan het oor van het hoofd af gaan staan. Slechthorendheid en evenwichtsproblemen kunnen het gevolg zijn van Langerhanscelhistiocytose in het middenoor.
Roodheid en zwelling van een oog
Wanneer het bot van de oogkas aangedaan is, kan er zwelling ontstaan rondom het oog. Vaak ziet het oog rood en kan het oog iets naar voren komen te staan. Dit kan klachten geven van dubbelzien. Wanneer het bot aan het uiteinde van de oogkas is aangedaan, kan er druk op de oogzenuw ontstaan. Dit kan problemen geven met zien.
Huidafwijking
De helft van de kinderen met Langerhanscelhistiocytose heeft last van huidafwijkingen. Bij kinderen jonger dan 2 jaar is dit vaak het eerste symptoom van Langerhanscelhistiocytose. Het gaat om eczeemachtige afwijking van de huid, die veel lijkt op berg wat bij baby's in het haar voorkomt. Ook andere huidafwijkingen met blaasjes, pukkeltjes of bultjes kan voorkomen. De blaasjes hebben vaak een rood-ornaje of geelbruine kleur. Vaak is de huid van het behaarde hoofd of het gezicht aangedaan, maar ook bijvoorbeeld bij de liezen, onder de oksels, de knieën en ellebogen, de billen of de schaamstreek. Bij een op de tien kinderen met een Langerhanscelhistiocytose is de huidafwijking het enige symptoom van de Langerhanscelhistiocytose.
Diabetes Insipidus
Een op de vier kinderen met Langerhanscelhistiocytose krijgt een diabetes insipidus. Dat wil zeggen dat ze heel veel dorst hebben en heel veel moeten plassen (=diabetes). Dit komt echter niet door een te veel aan suiker in het bloed zoals bij diabetes mellitus (suikerziekte), maar door een tekort aan het hormoon ADH. Dit hormoon zorgt er normaal voor dat we niet te veel plassen, maar dat de gevormde urine wordt hergebruikt. Wanneer we te veel zouden plassen bestaat er risico op uitdroging. Dit hormoon wordt aangemaakt in een speciale hormoonklier in de hersenen, de hypofyse.
Andere hormonen
De hypofyse maakt ook andere hormonen aan, zoals schildklierhormoon (TSH), groeihormoon (GH), de geslachtshormonen (FSH en LH), bijnierstimulerend hormoon (ACTH) en melkaanmakend hormoon (prolactine). Wanneer Langerhanscelhistiocytose zich verder uitbreid kan ook uitval van deze hormonen ontstaan. Een tekort aan schildklierhormoon zorgt voor energieverlies, traagheid en een moeilijke stoelgang. Een tekort aan groeihormoon zorgt voor achterblijven van de groei en toename van de hoeveelheid buikvet en overgewicht. Een tekort aan geslachtshormonen zorgt voor het uitblijven van de puberteit en bij meisjes van de menstruatie. Een tekort aan bijnierstimulerend hormoon zorgt ook voor energieverlies en kan maken dat kinderen extra ziek worden bij een infectie. Een enkele keer komt het voor dat er in plaats van te weinig hormoon, juist te veel hormoon ontstaat waardoor de omgekeerde verschijnselen ontstaan. Te veel aan het melkaanmakend hormoon prolactine zorgt voor melk aanmaak en melk uitvloed uit de borsten bij meisjes.
Slecht groeien
Jonge kinderen met een Langerhanscelhsitiocytose komen vaak weinig aan in gewicht en groeien minder hard dan hun leeftijdsgenoten. Dit wordt failure to thrive genoemd.
Slaapproblemen
Wanneer de Langerhanscelhistiocytose in de buurt van de hersenen zit, kunnen slaapproblemen voorkomen. Dit wordt vooral gezien bij kinderen waarbij de hypofyse bepaalde hormonen niet meer aanmaakt. Boven de hypofyse ligt namelijk de hypothalamus. De hypothalamus is een belangrijk centrum in de hersenen die betrokken is bij het regelen van slaap en wakker zijn. Vaak zijn er problemen met in slaap vallen, maar er kunnen ook problemen zijn met doorslapen of vroeg wakker worden.
Veranderde lichaamstemperatuur
De hypothalamus regelt ook de lichaamstemperatuur. Wanneer de hypothalamus niet goed functioneert kan de basislichaamstemperatuur veranderden. Kinderen kunnen dan een lagere of hogere lichaamstemperatuur hebben dan normaal.
Coördinatiestoornissen
Een klein deel van de kinderen met Langerhanscelhistiocytose in de hersenen krijgt ernstige problemen met het bewaren van het evenwicht. Lopen wordt hierdoor moeilijk, kinderen hebben dan moeite om hun balans te bewaren. Daarnaast hebben kinderen last van trillende armen waardoor het moeilijk is om bijvoorbeeld te schrijven, knoopjes vast te maken of de sleutel in de deur te doen. Praten wordt moeilijker, kinderen zijn minder goed verstaanbaar. Ook kunnen er problemen ontstaan met kauwen en slikken. Kinderen met deze coördinatiestoornissen hebben ook vaak moeite met onthouden en aanleren van nieuwe informatie op school. Ook krijgt een groot deel van deze kinderen last van stemmingsstoornis: ze tonen weinig emoties of voelen zich juist somber en verdrietig. Gedragsproblemen komen vaker voor, net als epileptische aanvallen.
Bloedarmoede
Bij kinderen waarbij de Langerhanscelhistiocytose zich verspreid heeft over het lichaam kan er bloedarmoede ontstaan. Dit geeft klachten van bleek zien, vermoeidheid, duizeligheid en soms kortademigheid.
Tekort aan bloedplaatjes
Ook kan een tekort aan bloedplaatsjes ontstaan. Kinderen krijgen dan gemakkelijker blauwe plekken. Ook kunnen wondjes langer nabloeden dan gebruikelijk en kunnen spontane bloedneuzen ontstaan.
Tekort aan witte bloedcellen
Een tekort aan witte bloedcellen zorgt voor een verhoogde vatbaarheid voor infecties.
Vergrote lymfeklieren
Een op de drie kinderen met de uitgebreide vorm van Langerhanscelhistiocytose heeft vergrote lymfklieren. Deze vergrote lymfeklieren kunnen gevoelig zijn bij aanraken.
Lever en milt
Wanneer de Langerhanscelhistiocytose in de lever aanwezig is, kan de lever minder goed functioneren. De lever heeft een belangrijke taak bij het afvoeren van afvalstoffen. Wanneer er een probleem is met de lever dan kunnen deze afvalstoffen zich ophopen in het bloed en zo zorgen voor een gele verkleuring van eerst het oogwit en dan van de huid. De ontlasting raakt ontkleurt en wordt vaak kleverig omdat er geen vet meer uit de ontlasting wordt gehaald. Hierdoor kan diarree ontstaan. De urine kan juist donker van kleur zijn. Kinderen kunnen last krijgen van jeuk over het lichaam. Daarnaast kan buikpijn ook een kenmerk zijn van een probleem met de lever. De lever speelt ook een belangrijke rol bij de bloedstolling, er kunnen dus problemen ontstaan met het niet goed stollen van bloed. Door de vergrote lever kan de buik dikker zijn dan normaal. De eetlust kan minder worden.
Longen
Wanneer de Langerhanscelhistiocytose in de longen aanwezig is, zal dit bij een kleine afwijking geen problemen geven. Wanneer de afwijking groter wordt kunnen problemen van kortademigheid ontstaan. Kinderen zijn vatbaarder voor terugkerende longontstekingen. Ook kunnen kinderen last hebben van pijn in de ribben of aanhoudende hoest. Soms is er sprake van bloed ophoesten.
Hoe wordt de diagnose Langerhanscelhistiocytose gesteld?
Verhaal en onderzoek
Op grond van het verhaal van een pijnlijke zwelling van bijvoorbeeld het bot kan de diagnose Langerhanscelhistiocytose worden vermoed. Er bestaan echter veel andere aandoeningen die soortgelijke klachten kunnen geven, zoals infecties of tumoren. Daarom zal verder onderzoek nodig zijn om na te gaan wat de oorzaak is van de zwelling van het bot.
Foto’s
Vaak zullen foto’s van het afwijkende stuk bot gemaakt worden. Hierop is een opheldering en een zwelling in het bot zichtbaar. Wanneer de diagnose Langerhanscelhistiocytose gesteld is, zullen ook vaak foto’s van de longen en van bepaalde botten gemaakt worden om te kijken of de ziekte ook op die plaatsen aanwezig is, zonder dat er sprake is van klachten.

Scan
Wanneer op een röntgenfoto afwijkingen worden gezien, zal vaak een scan van deze afwijking worden gemaakt. Een bottumor kan namelijk soortgelijke afwijkingen op een röntgenfoto geven als een botafwijking als gevolg van Langerhanscelhistiocytose. Op een scan zijn beide aandoeningen veel beter van elkaar te onderscheiden.
Wanneer de diagnose eenmaal gesteld is, kan een scan van de longen of buik nodig zijn om te kijken of de ziekte ook in de longen, lever of milt aanwezig is. Dit heeft namelijk consequenties voor de behandeling.
Biopt
Om meer zekerheid te krijgen over de diagnose zal vaak een biopt genomen worden uit de afwijkende zwelling of uit een aangedaan orgaan (lymfeklier, lever, milt, beenmerg) De patholoog kan dit biopt bekijken onder de microscoop en dan zien dat er sprake is van een granulomateuze ontsteking met daarin Langerhanscellen en reuscellen passend bij de diagnose Langerhanscelhistiocytose. Kenmerkend zijn de zogenaamde Birbeck korreltjes in de cellen die te zien zijn bij elektronenmicroscopie en zogenaamde CD1a positieve en langerine deeltjes op het oppervlak van de cel.
FDG-PET-scan
Met behulp van een lage hoeveelheid van de radioactief gemaakte stof FDG kan door middel van een PET-scan gekeken worden of de Langerhanscelhistiocytose op een plek of op nog meerdere plekken in het lichaam aanwezig is. Dit heeft consequenties voor de behandeling.
Bloedonderzoek
Door middel van bloedonderzoek wordt gekeken of er sprake is van een tekort aan rode en/of witte bloedcellen, bloedplaatjes of er problemen zijn met de functie van de lever en hoe het staat met de verschillende hormonen die door de hypofyse worden aangemaakt. Zo kan gekeken worden of de ziekte zich uitgebreid heeft naar meerdere organen in het lichaam. Bij een deel van de kinderen is de waarde van ferritine in het bloed verhoogd.
Beenmergpunctie
Vaak zal ook een beenmergpunctie gedaan worden om te kijken of de ziekte ook in het beenmerg aanwezig is. Dit heeft consequenties voor de behandeling.
MRI scan
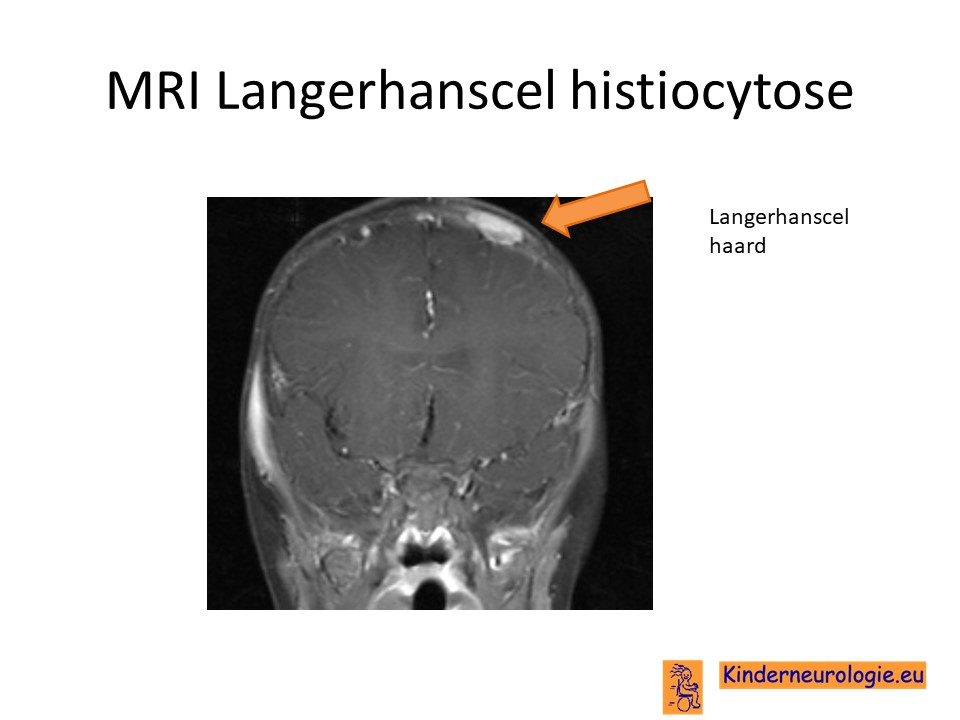
Wanneer kinderen met Langerhanscelhistiocytose een diabetes insipidus krijgen of problemen hebben met de coördinatie dan zal vaak een MRI scan van de hersenen gemaakt worden. Bij kinderen met diabetes insipidus is vaak te zien dat het steeltje van de hypofyse verdikt is. Soms worden tekenen van ontsteking in de hersenen gezien in de vorm van witte vlekken in de kleine hersenen, de hersenstam en in de diepe kernen in de hersenen ( de basale kernen). Het volume van de kleine hersenen kan kleiner zijn dan gebruikelijk.
Hoe wordt een Langerhanscelhistiocytose behandeld?
Low risk en high risk
Er wordt onderscheid gemaakt tussen low risk Langerhanscelhistiocytose en high risk Langerhanscelhistiocytose. Onder de groep low risk Langerhanscelhistiocytose vallen de kinderen die de ziekte hebben zitten alleen in het bot of in de huid. Ook wanneer de Langerhanscelhistiocytose in longen, de hypofyse, de lymfeklieren aanwezig is naast bijvoorbeeld bot en huid dan valt dit nog onder de low risk groep. Wanneer de Langerhanscelhistiocytose in de lever, de milt , het beenmerg aanwezig is dan valt dit onder de high risk groep. De laatste groep heeft een zwaardere behandeling nodig dan de eerste groep om te kunnen genezen.
Operatie
Wanneer de Langerhanscelhistiocytose lokaal is gebleven en in het bot zit op een plaats ver van belangrijke organen, dan kan uitruimen van het centrum van de zwelling en het opruimen van afgestorven bot voldoende zijn om te genezen van deze ziekte.
Prednison
Er kan voor gekozen worden om tijdens het uitruimen van het aangedane bot, ter plaatse het afweeronderdrukkende medicijn prednison achter te laten in de holte die door het uitruimen in het bot is ontstaan. Ook kan Langerhanscelhistiocytose in de huid behandeld worden met zalf met daarin prednison achtige stoffen.
Chemotherapie
Wanneer de zwelling van het bot op de schedel zit, bestaat er gevaar dat de zwelling gaat drukken op de hersenen waardoor uitvalsverschijnselen (verlamming, gevoelsstoornis, problemen met zien) kunnen ontstaan. Het is ook riskanter om het bot van de schedel te gaan uitruimen. Daarom wordt er bij deze lokalisaties nog al eens voor gekozen om een behandeling met chemotherapie te geven. Vaak wordt gekozen voor de middelen vinblastine en prednison.
Wanneer de ziekte zich verspreid heeft over meerdere organen dan worden vaak naast de vinblastine en prednison nog andere medicijnen ingezet zoals 6-mercaptopurine en metotrexaat. Na een aantal weken wordt geëvalueerd of de behandeling met chemotherapie effect heeft gehad. Indien dat niet het geval is, dan worden zwaardere vormen van chemotherapie ingezet zoals bijvoorbeeld het middel 2 chlorodeoxyadenosine en ara-C. Een andere optie is het geven van een stamceltransplantatie, een behandeling die zelf ook niet zonder risico is.
Andere medicijnen
Bij bepaalde vormen van Langerhanscelhistiocytose is er plaats voor andere medicijnen zoals de zogenaamde NSAID’s (indometacine, ibuprofen, naproxen, diclofenac) hier wordt vooral bij Langerhanscelhistiocytose in het bot voor gekozen. Deze medicijnen hebben zowel een pijnstillend als een ontstekingsremmend effect. Soms worden ook zogenaamde bisfosfonaten gebruikt wanneer de Langerhanscelhistiocytose op meerdere plaatsen in het bot aanwezig is. Wanneer de Langerhanscelhistiocytose alleen in de huid aanwezig is, dan is er ook plaats voor medicijnen die lokaal op de huid gesmeerd worden en het medicijn tacrolimus of een behandeling met UVA-licht.
Bestraling
Een andere behandelmogelijkheid is een behandeling met bestraling. Dit heeft ook goed effect op het stopzetten van het ziekteproces. Er wordt liever geen bestraling gegeven op het schedelbot, omdat de hersenen op termijn dan ook last krijgen van bestraling. Daarom bestraling geen eerste keus behandeling. Bestraling wordt bijvoorbeeld toegepast wanneer de Langerhanscelhistiocytose in het bot van de wervels aanwezig is en drukt op het ruggenmerg waardoor een dwarslaesie zou kunnen ontstaan.
Hormoonvervangende behandeling
Met behulp van medicijnen kan het tekort aan bepaalde hormonen worden aangevuld. Zo kunnen kinderen met een diabetes insipidus behandeld worden met het medicijn Minrin ® waardoor ze weer normaal plassen niet meer zo veel hoeven te drinken. Zo bestaan er ook medicijnen die gegeven kunnen worden bij een tekort aan schildklierhormoon (euthyrax), een tekort aan groeihormoon (injecties met groeihormoon), een tekort aan geslachtshormonen (de pil of tabletten testosteron) of een tekort een bijnierstimulerend hormoon (tabletten cortisol). Deze behandeling wordt geregeld door een kinderendocrinoloog, een kinderarts die veel van hormonen af weet.
Tandarts
Wanneer kinderen last hebben van los zittende tanden en kiezen dan zal de tandarts meekijken welke oplossingen hiervoor te bedenken zijn, zodat kinderen wel zo normaal mogelijk kunnen kauwen en eten.
Fysiotherapie
Kinderen die problemen hebben met hun coördinatie als gevolg van Langerhanscelhistiocytose kunnen baat hebben bij fysiotherapie. Door middel van oefeningen en het bedenken van andere oplossing wordt gekeken naar een manier van bewegen waarbij kinderen zo min mogelijk last hebben van hun coördinatieprobleem.
Ergotherapie
Een ergotherapeut kan ook kijken naar andere manieren van functioneren waardoor kinderen met problemen met hun coördinatie toch zo normaal mogelijk kunnen functioneren. Ook kan de ergotherapeut advies geven over geschikte hulpmiddelen.
Logopedie
De logopediste kan adviezen en tips geven wanneer er problemen zijn met praten, kauwen en/of slikken.
Revalidatiearts
De revalidatiearts coördineert de verschillende behandelingen die kinderen met coördinatieproblemen als gevolg van Langerhanscelhistiocytose.
Begeleiding
Begeleiding van kinderen met Langerhanscelhistiocytose en hun gezinnen is heel belangrijk. Een maatschappelijk werkende of psycholoog kunnen helpen met het verwerken van het hebben van deze ziekte, de onzekerheden die er bij komen kijken en de blijvende gevolgen van de ziekte.

Contact met andere ouders
Door middel van een oproepje op het forum van deze site kunt u proberen in contact te komen met andere ouders die een kind hebben met een Langerhanscelhistiocytose. Er bestaat in Nederland ook een patiëntenvereniging voor mensen met een Langerhanscelhistiocytose of een andere ziekte waarbij histiocyten betrokken zijn.
Wat betekent het hebben van een Langerhanscelhistiocytose voor de toekomst?
Plaatselijk of door het hele lichaam
Wanneer de Langerhanscelhistiocytose zich beperkt tot een plaats in het lichaam, dan is deze ziekte meestal goed te behandelen en te genezen. Wanneer de Langerhanscelhistiocytose zich uitgebreid heeft over het hele lichaam dan is de ziekte moeilijker te behandelen en te genezen.
Genezing
Wanneer de Langerhanscelhistiocytose zich beperkt tot een plaats in het lichaam, dan lukt het bij vrijwel alle kinderen om de ziekte met behandeling te genezen. Wanneer de ziekte zich echter verspreid heeft over het lichaam, dan zal het moeilijker zijn om te zorgen voor genezing. Wanneer je kijkt naar grote groepen kinderen, dan lukt het om bij acht op de tien kinderen te zorgen voor genezing.
Overlijden
Helaas komt een klein deel van de kinderen met een Langerhanscelhistiocytose te overlijden als gevolg van de ziekte. Dit betreft meestal de kinderen met de uitgebreide vorm van Langerhanscelhistiocytose die niet voldoende reageren op behandeling en de eventueel zwaardere behandeling. Deze kinderen krijgen soms een stamceltransplantatie, een deel van de kinderen komt te overlijden als gevolg van de stamceltransplantatie en niet als direct gevolg van de ziekte.
Een heel klein deel van de kinderen komt te overlijden wanneer er sprake is van ernstige dysfunctioneren van de hersenen als gevolg van deze ziekte. De oorzaak hiervan is niet goed bekend.
Terugkeer van de ziekte
Ook na succesvolle behandeling bestaat er altijd de kans dat de ziekte weer terugkeert. Wanneer de ziekte zich beperkt had tot een deel van het lichaam is deze kans klein. Bij ongeveer een op de 7 tot 30 kinderen keert de ziekte nog een keer terug. Nieuwe behandeling zal dan nodig zijn. Terugkeer van de ziekte kan zowel snel na staken van de behandeling of pas na maanden-jaren zijn. Het blijft dus altijd belangrijke om daar alert op te blijven.
Wanneer de ziekte zich uitgebreid had naar meerdere plaatsen in het lichaam, dan bestaat er na succesvolle behandeling een grotere kans op terugkeer van de ziekte.
Blijvende problemen
Vaak blijft de zwelling van het bot op de plaats waar de Langerhanscelhistiocytose aanwezig is geweest wel zichtbaar. Bij jonge kinderen die nog veel moeten groeien is de kans groter dat door de groei deze zwelling minder zichtbaar wordt. Wanneer er sprake is van Langerhanscelhistiocytose in de kaak dan kunnen er blijvend problemen zijn met de groei van tanden en kiezen. Een tandprothese kan dan de oplossing zijn. Slechthorendheid en slechtziendheid als gevolg van Langerhanscelhistiocytose kunnen blijvend zijn.
Problemen met de coördinatie zijn vaak blijvend en kunnen in de loop van jaren verder verslechteren.
Wanneer de Langerhanscelhistiocytose in de longen of in de lever aanwezig is geweest, kan op de duur een verbindweefseling van de longen of de lever ontstaan. Hierdoor kunnen de longen en de lever niet meer goed functioneren en ontstaan er in toenemende mate problemen met ademhalen (bij longproblemen) of met de ontgifting van het bloed en met de bloedstolling (bij leverproblemen). Dit komt bij een klein deel van de kinderen met de uitgebreide vorm van Langerhanscelhistiocytose voor. Uiteindelijk zullen deze patiënten een long- of levertransplantatie nodig gaan hebben.
Blijvende hormoonvervangende behandeling
Wanneer er eenmaal een diabetes insipidus is ontstaan dan is dit meestal een blijvend probleem, ook al is de Langerhanscelhistiocytose behandeld en genezen. Dit betekent dat kinderen de rest van hun leven medicijnen moeten gebruiken om het tekort aan het hormoon ADH op te vervangen. Ook de uitval van eventuele andere hormonen is vaak blijvend.
Alert blijven op nieuwe hormoonuitval
Kinderen met een Langerhanscelhistiocytose die een diabetes insipidus hebben gehad, hebben een grotere kans op het ontstaan van uitval van andere hormonen die aangemaakt worden door de hypofyse, zelfs al is de Langerhanscelhistiocytose behandeld en genezen. Daarom is het belangrijk om met regelmaat te controleren of er nog voldoende hormonen aanwezig zijn in het bloed. Ook kinderen die bestraling hebben gehad op het hoofd hebben een grotere kans op uitval van bepaalde hormonen, ook bij hen zullen de hormonen in de gaten gehouden moeten worden.
Vergrote kans op kanker
Kinderen die een Langerhanscelhistiocytose hebben gehad, hebben een vergrote kans op om latere leeftijd kanker te krijgen. Vooral de kans op het krijgen van een bepaalde soort leukemie (T-celleukemie) is verhoogd. Het is dus belangrijk om hier alert op te blijven en dit indien het ontstaan in een zo vroeg mogelijk stadium te behandelen.
Hebben broertjes en zusjes een vergrote kans om een Langerhanscelhistiocytose te krijgen?
De oorzaak van het ontstaan van Langerhanscelhistiocytose is niet goed bekend. Waarschijnlijk is er niet een oorzaak, maar is er sprake van een combinatie van factoren die maakt dat een kind Langerhanscelhistiocytose krijgt. Erfelijk factoren spelen een kleine rol. Langerhanscelhistiocytose wordt niet beschouwd als een erfelijke ziekte. Broertjes en zusjes hebben een nauwelijks verhoogde kans om zelf Langerhanscelhistiocytose te krijgen in vergelijking met leeftijdsgenootjes die geen familielid hebben met Langerhanscelhistiocytose.
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier.
Referenties
1. Multisystem Langerhans cell histiocytosis in children: current treatment and future directions. Minkov M. Paediatr Drugs. 2011;13:75-86.
2. Central nervous system involvement in Langerhans cell histiocytosis: the importance of long term follow-up. Perry VH. Pediatr Blood Cancer. 2011;56:175-6.
3. Langerhans cell histiocytosis. Windebank K, Nanduri V. Arch Dis Child 2010;94:904-8.
4. Langerhans-Cell Histiocytosis. Allen CE, Merad M, McClain KL. N Engl J Med. 2018;379:856-868.
5. Langerhans cell histiocytosis and associated malignancies: A retrospective analysis of 270 patients. Bagnasco F, Zimmermann SY, Egeler RM, Nanduri VR, Cammarata B, Donadieu J, Lehrnbecher T, Haupt R. Eur J Cancer. 2022;172:138-145
Links
www.histio.nl
(Patientenorganisatie voor histocytaire ziekten)
www.lch.be
(belgische patientenorganisatie voor patienten met LCH)
Laatst bijgewerkt: 22 juli 2023 voorheen: 24 juni 2018 en 16 mei 2012
Auteur: JH Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.